Мкб 10 розовые угри код по мкб
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Розовые угри.

Розовые угри
Описание
Розовые угри. Хронический дерматоз, в основе которого лежит поражение сальных желез, волосяных фолликулов и капилляров кожи лица. Течение заболевания сопровождается стойкой эритемой кожи, появлением телеангиэктазий, узелков красного цвета, трансформирующихся в гнойнички. Утолщение кожи лица может привести к развитию ринофимы, блефарофимы, гнатофимы и тд косметических дефектов. Диагностика включает консультацию дерматолога, бактериологический посев содержимого пустул, исследование не демодекоз. Лечение розовых угрей предполагает проведение комплексного местного (примочки, антибактериальные кремы) и общего лечения (антибиотики, витаминотерапия, иммуномодуляторы).
Дополнительные факты
Розовые угри (розацеа) – это хроническая патология сальных желез, в патогенезе которой важное место занимают ангиопатии, различные нейроэндокринные патологии и хронические заболевания пищеварительного тракта. Из женщин, обратившихся к дерматологу и дермотокосметологу. В возрастной группе от 30 до 50 лет, примерно в 5% случаях диагностируются розовые угри различных форм и степени тяжести.
В патогенезе розовых угрей большое значение тип кожи и расовая принадлежность. Так, лица кельтского происхождения, ирландцы и представители северных народностей наиболее подвержены заболеванию. По официальным данным заболеваемость розовыми угрями среди этого контингента достигает 40% от всего населения. Тогда как представители негроидной расы и азиаты практически не страдают розовыми угрями, несмотря на чрезмерную инсоляцию. Светловолосые женщины со светочувствительностью I и II типов практически всегда страдают той или иной формой розовых угрей.
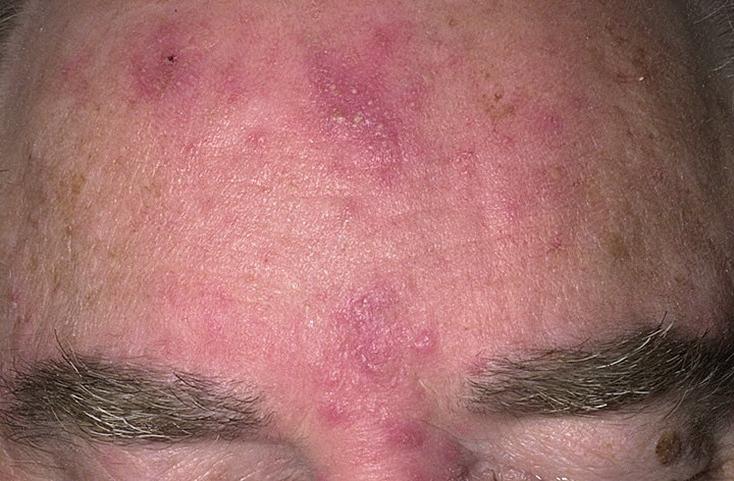
Розовые угри
Причины
Развитие розовых угрей провоцирует чрезмерный перегрев и переохлаждение кожи, инсоляция, в том числе и воздействие ультрафиолета в солярии, стрессовые ситуации, длительное местное применение глюкокортикостероидных препаратов. Неправильный уход за кожей лица с применением жестких скрабов и агрессивных химических веществ, например химический пилинг в домашних условиях, приводят к стойкому расширению сосудистой сетки, что само по себе является косметической проблемой и в дальнейшем почти всегда заканчивается розовыми угрями.
Злоупотребление алкоголем, горячими напитками, острой и пряной пищей, курение и употребление шипучих напитков провоцируют розовые угри, а при уже установленном диагнозе осложняют течение болезней. Наличие в анамнезе аллергических реакций с кожными проявлениями (аллергический контактный дерматит) занимают в патогенезе розовых угрей не последнее место.
Наличие в фолликулах клещей типа демодекс усиливают симптоматику розовых угрей, но клещи демодекс не являются их причиной, как считалось ранее, вследствие чего назначалось некорректная терапия, которая лишь осложняла течение болезни. Основной причины розовых угрей и явно-выраженного патогенеза в их развитии нет, но сочетание нескольких предрасполагающих факторов повышает вероятность их возникновения. В патогенезе розовых угрей патогенная микрофлора не является провоцирующим фактором, хотя порой заболевание осложняется грамотрицательными пиодермиями.
Симптомы
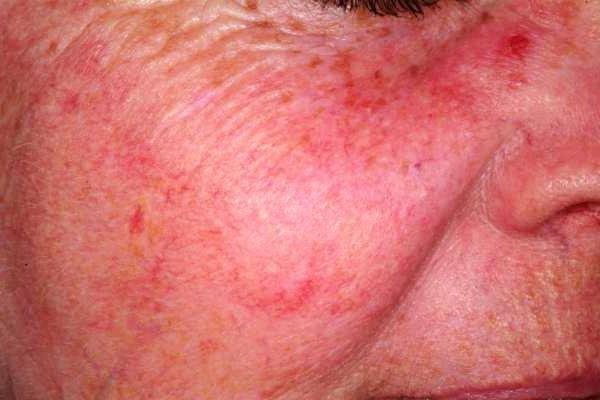
Продромальный период развития болезни характеризуется резкими и внезапными приливами к коже лица с ощущением жара. Приливы возникают в ответ на незначительные для основной массы людей раздражители; небольшие дозы алкоголя вызывают стойкое расширение сосудистой сетки на лице. При этом румянец на начальной стадии розовых угрей чаще яркий и имеет четкую границу со здоровой кожей, иногда такой румянец напоминает языки пламени или лепестки роз.
В первой стадии наблюдается стойкая эритема кожи лица, которая возникает уже без провоцирующих факторов и телеангиоэктазии, увеличивается жирность кожи и за счет применения агрессивных косметических средств, направленных на уменьшение жирности, нарушается гидрообмен, присоединяется себорея, и, на фоне обезвоженной, шелушащейся кожи отмечается избыточное отделение кожного сала. На второй стадии развития розовых угрей помимо стойкого покраснения и телеангиоэктазий наблюдаются папулы и мелкие пустулы.
На третьей стадии розовые угри клинически проявляются в виде ярко выраженной насыщенной эритемы, густой сети телеангиоэктазий, особенно в области крыльев носа и в области подбородка, папул и пустул. В зависимости от типа кожи могут образовываться узлы и обширные плотные инфильтраты в центральной части лица.
Течение болезни волнообразное, наблюдаются периоды ремиссии и периоды обострений, но со временем длительность ремиссий сокращается, а обострения розовых угрей учащаются, и каждый рецидив по своей клинической картине превосходит предыдущий. И в результате ремиссий уже не наблюдается, присоединяется патогенная микрофлора или наступает инфильтративная стадия розовых угрей, когда вся кожа лица утолщена, отечная и воспаленная.
Диагностика
Диагноз ставится дерматологом на основании визуального осмотра, важным диагностическим признаком является отсутствие комедонов и черных точек на лице. Дополнительные исследования назначаются для дифференцированного диагноза; посев и бактериологическое исследование содержимого пустул позволяет исключить стафилококковую инфекцию и другие пиодермии.
Микроскопическое исследование на демодекс позволяет скорректировать тактику лечения розовых угрей, осложненных демодекозом.
Лечение
Первые стадии розовых угрей остаются незамеченными, так как косметические дефекты легко маскируются декоративной косметикой, но лечение на данной стадии наиболее эффективно. Назначаются препараты, укрепляющие сосудистую стенку, седативная терапия препаратами растительного происхождения позволяет снизить нервную возбудимость пациентов и уменьшить выброс адреналина в кровь, тем самым сосудистая сетка не расширяется и симптоматика розовых угрей стихает. Прием витаминов группы В, А, С, подкожные инъекции никотиновой кислоты также укрепляют стенки сосудов и стабилизируют вегетативную нервную систему.
Умывание настоем ромашки и конского каштана дают хороший местный успокаивающий эффект при розовых угрях. Наличие клещиков демодекса на этих стадиях розовых угрей не является показанием для лечения демодекоза, напротив подобная терапия ухудшает состояние пациентов. Демодекоз проходит после того, как фолликулы начнут работу в естественном режиме и отток кожного сала уменьшится.
Вторая и третья стадии розовых угрей требуют местного применения гелей с антибиотиком и метронидазолом, они оказывают противовоспалительный эффект и охлаждают пораженную розовыми угрями кожу. Если розовые угри возникли не по причине длительного применения глюкокортикостероидных мазей, то кратковременная местная терапия мазями с топическими кортикостероидами, быстро снимают инфильтративные и воспалительные проявления розовых угрей. После того, как воспалительный процесс купирован, необходимо устранить основную причину розовых угрей – расширенную и разветвленную сосудистую сетку. Электрокоагуляция, фотокоагуляция и лазерная коагуляция решает эту проблему, излишние сосуды тромбируются и постепенно исчезают.
Полного выздоровления от розовых угрей добиться невозможно, но при своевременной комплексной терапии практически все пациенты могут достигнуть стойкой ремиссии. При этом если лечение начато в первые стадии болезни, то изменений со стороны кожи не остается; осложненные же розовые угри могут оставлять после себя небольшие рубцы и шрамы.
Профилактика
Лицам, которые попадают в группу риска по заболеваемости розовыми угрями, следует избегать инсоляции, перегрева и переохлаждения организма, внимательнее подходить к режиму труда и отдыха. Такие виды спорта, как горные лыжи, бег следует исключить или ограничить. Рациональный режим питания, в котором присутствуют кисломолочные продукты и растительная пища способствуют улучшению работы кишечника, а значит, снижают риск возникновения розовых угрей. Правильный уход за кожей лица и использование кремов с высоким фактором защиты от ультрафиолета способны помочь как тем, кто достиг стойкой ремиссии, так и тем, кто подпадает в группу риска по заболеваемости розовыми угрями.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
- Описание
- Причины
- Симптомы (признаки)
- Диагностика
- Лечение
Краткое описание
Угри розовые — хроническое воспалительное заболевание сальных желёз, обусловленное конституциональной ангиопатией, нейроэндокринными расстройствами и нарушением функций органов пищеварения. Частота — 4–5% пациентов (чаще женщины 30–50 лет), обратившихся к дерматологу.
Код по международной классификации болезней МКБ-10:
- L71 Розацеа
Причины
Этиология • Эндокринные и вегетатаивно — сосудистые нарушения (нарушение функций щитовидной или половых желёз), заболевания ЖКТ, приводящие к ангионеврозам с недостаточностью периферического кровообращения • Иногда хроническое течение заболевания поддерживается обитающим в сальных железах клещом — железницей (Demodex folliculorum) • Длительное применение мазей с ГК (особенно фторированных).
Факторы риска • Инсоляция, перегревание • Стрессовые ситуации • Чрезмерное употребление алкоголя, кофе, чая, пряностей • Переохлаждение • Длительное применение мазей с ГК.
Симптомы (признаки)
Клиническая картина
• В развитии розовых угрей различают три стадии •• I (эритематозная) стадия: появляется гиперемия, которая усиливается при действии тепла, волнении, приёме острой пищи. Постепенно возникают телеангиэктазии (характерный признак — побледнение поражённого сосуда при надавливании) •• II (папулёзно — пустулёзная) стадия: на фоне застойной эритемы с телеангиэктазиями из сливающихся узелков красного цвета образуются бляшки с множеством гнойничковых элементов, при вскрытии которых выделяется гнойный экссудат, ссыхающийся в корки •• III (инфильтративная) стадия: кожа утолщается, образуются воспалительные инфильтраты, объёмные узлы, из которых при надавливании может выделяться гной.
• Процесс локализуется на коже носа, щёк, реже лба. Если разрастания в области носа становятся значительными, то формируется шишковидный нос (ринофима — стойкая инфильтрация кожи носа с ярко — красными узелками и телеангиэктазиями, чаще наблюдают у мужчин).
• Заболевание часто сочетается с блефаритом, увеитом, себорейным дерматитом волосистой части головы и век.
Диагностика
Методы исследования • Биопсия: воспаление вокруг гипертрофированных сальных желёз с образованием папул, пустул; отсутствие комедонов, телеангиэктазии и лимфоцитарная инфильтрация кожи • Обследование на Demodex folliculorum.
Дифференциальная диагностика • Лекарственная аллергическая сыпь (например, после приёма йодидов и бромидов) • СКВ • Карциноидный синдром • Кандидоз кожи • Угри обыкновенные • Себорейный дерматит.
Лечение
ЛЕЧЕНИЕ
Тактика ведения. Восстановление процессов микроциркуляции в коже (ксантинола никотинат), коррекция нарушений деятельности органов пищеварения (ферментные препараты [панкреатин+жёлчи компоненты+гемицеллюлаза, панкреатин, панзинорм форте], при дисбактериозе толстой кишки — хилак — форте, бифидобактерии бифидум, лактобактерии ацидофильные), ликвидация очагов хронической инфекции. Курсовое лечение поливитаминами с преимущественным содержанием витаминов А, Е и группы В способствует быстрейшему регрессу элементов.
Лекарственная терапия — комплексная и патогенетически обоснованная с учётом стадии процесса и сопутствующих заболеваний. Необходимо полностью исключать применение ГК.
• Антибактериальная терапия: метронидазол по 0,25 г 2 р/сут в течение 10–14 дней или тетрациклин 500–1 000 мг/сут •• Тетрациклин противопоказан беременным, детям до 8 лет •• Тетрациклин может вызывать фотосенсибилизацию, поэтому рекомендовано избегать инсоляции •• Тетрациклин не назначают одновременно с антацидами, молочными продуктами и препаратами железа •• Антибиотики широкого спектра могут снизить эффективность пероральных контрацептивов, рекомендуют временное применение барьерных методов контрацепции.
• При выраженных инфильтратах и воспалении — ГК (преднизолон по 25–30 мг/сут на 1–2 нед с дальнейшим постепенным снижением дозы до полной отмены).
• В торпидных и тяжело протекающих случаях возможно применение ретиноидов (ретинол или изотретиноин 0,1–0,5 мг/кг в течение 4 мес) •• Изотретиноин противопоказан беременным и женщинам репродуктивного возраста, не использующим надёжные методы контрацепции; может также оказать гепатотоксическое действие.
• Местную терапию проводят с учётом стадии заболевания •• При остром процессе — резорциновые, борные, таниновые примочки •• По стихании процесса — пасты с дёгтем, ихтиолом, серой •• 10% мазь или суспензия бензилбензоата ••• Метронидазол (1% мазь или 0,75% гель) следует наносить утром и перед сном после очищения кожи ••• Мази с эритромицином или клиндамицином •• Глюкокортикоидные мази применяют с осторожностью (возможно усиление кожного процесса); рекомендуют мази, не содержащие фтора •• Мазь с метронидазолом (1%) часто бывает эффективной и может быть использована в течение длительного времени.
Хирургическое лечение показано при ринофиме.
Осложнения • Ринофима • Конъюнктивит • Блефарит • Кератит.
Течение и прогноз. Медленно прогрессирующее течение, иногда возникают спонтанные ремиссии. Прогноз при соблюдении режима и адекватном лечении благоприятный.
Беременность. Противопоказан пероральный приём изотретиноина и тетрациклина. Приём во время беременности изотретиноина может привести к развитию эмбриопатического синдрома (множественные аномалии ушной раковины, микрогнатия, «волчья пасть», дефекты дуги аорты, гидроцефалия). Известна наследуемая изотретиноин — подобная эмбриопатия (243440, r).
Профилактика • Необходимо соблюдение щадящего режима: не рекомендованы длительное пребывание на солнце, посещение бани, работа на открытом воздухе и в помещениях с высокой температурой • Показаны диета с ограничением пряностей, копчёных и солёных продуктов, шоколада, кофе, какао, жирных бульонов и исключение алкогольных напитков • Противопоказано применение косметических средств, приготовленных на основе масел и жиров.
Синоним. Угри красные, розацеа, acne rosacea.
МКБ-10 • L71 Розацеа
Лекарственные средства и Медицинские препараты применяемы для лечения и/или профилактики «Угри розовые».
Источник
Рубрика МКБ-10: L71.9
МКБ-10 / L00-L99 КЛАСС XII Болезни кожи и подкожной клетчатки / L60-L75 Болезни придатков кожи / L71 Розацеа
Определение и общие сведения[править]
Розацеа (acne rosacea, розовые угри) — хроническое мультифакториальное рецидивирующее заболевание, преимущественно кожи лица, клинически проявляющееся эритемой, телеангиэктазиями и папулопустулами. Название заболевания происходит от лат. rosaceus — розовый.
Классификация
• По классификации G. Plewig, A.M. Kligman (1993) классическая розацеа:
— эпизодическая эритема (розацеа-диатез);
— розацеа I степени — эритематозно-телеангиэктатическая, персистирующая эритема и единичные телеангиэктазии;
— розацеа II степени — папулопустулезная, персистирующая эритема, многочисленные телеангиэктазии, папулы, пустулы;
— розацеа III степени — пустулезно-узловатая, персистирующая эритема, обилие телеангиэктазий, папулы, пустулы, воспалительные отечные узлы.
Эпидемиология
Заболеваемость розацеа колеблется от 0,5 до 52%, у женщин встречается в 3 раза чаще, чем у мужчин, в возрасте старше 30 лет, достигая пика в 40-60 лет. У мужчин розацеа протекает тяжелее, включая формирование ринофимы. Заболевание выявляется у всех рас, но преимущественно страдают светлокожие и светловолосые люди. Так, например, англичане называют розацеа «приливы кельтов».
Этиология и патогенез[править]
Определенную роль в развитии розацеа играют физические факторы (перепады температур, ионизирующая радиация, сильный ветер, инсоляция), активные физические упражнения, лекарственные препараты и технологии (раздражающие косметические процедуры, длительное местное применение глюкокортикоидных препаратов), употребление горячей пищи, острых приправ, перца и консервантов, кофе, злоупотребление алкоголем. Приведенные факторы вызывают дилатацию сосудов, прилив крови к коже лица за счет как непосредственного сосудорасширяющего эффекта, так и возможного рефлекторного воздействия на сосуды через n. vagus.
Считается, что причиной формирования розацеа могут быть заболевания желудочно-кишечного тракта, обусловленные инвазией Helicobacter pilori, нейроэндокринными дисфункциями в перименопаузе у женщин, нарушениями иммунной системы, активизацией Demodex folliculorum, что дает основание отнести розацеа к полиэтиологичным заболеваниям.
Дисфункция центральных отделов нервной системы сопровождается снижением β-эндорфина — опиатного нейропептида, приводя к микроциркуляторным нарушениям в области лица. При этом развивается венозный стаз в зоне оттока venae facialis sive angularis, что соответствует наиболее частой локализации розацеа. Объективно уменьшается кровоток в области лицевой артерии, обусловленный ангионеврозом в зоне иннервации тройничного нерва, это выявляется при ультразвуковой допплерографии. При обследовании больных розацеа выявлены вегетососудистые реакции, связанные с дисбалансом симпатической и парасимпатической нервной системы.
Дисфункция центральных отделов нервной системы сопровождается снижением β-эндорфина — опиатного нейропептида, приводя к микроциркуляторным нарушениям в области лица. При этом развивается венозный стаз в зоне оттока venae facialis sive angularis, что соответствует наиболее частой локализации розацеа. Объективно уменьшается кровоток в области лицевой артерии, обусловленный ангионеврозом в зоне иннервации тройничного нерва, это выявляется при ультразвуковой допплерографии. При обследовании больных розацеа выявлены вегетососудистые реакции, связанные с дисбалансом симпатической и парасимпатической нервной системы.
Клинические проявления[править]
Клинические варианты розацеа:
— персистирующий отек лица (болезнь Морбигана);
— офтальморозацеа;
— люпоидная или гранулематозная;
— стероидная;
— грамнегативная;
— конглобатная;
— молниеносная;
— галогенобусловленная;
— фимы при розацеа — гнатофима (подбородок), отофима (ухо), метафима (лоб) и блефарофима (веки).
Клиническая картина
— Эпизодическая эритема (прерозацеа, розацеа-диатез)
Эпизодическая эритема (прерозацеа, розацеа-диатез) характеризуется преходящей ливидной эритемой с субъективными ощущениями жара и покалывания, преимущественно центральной зоны лица, возникающей под влиянием провоцирующих факторов.
— Розацеа I степени (эритематозно-телеангиэктатическая)
Эритема становится персистирующей, ярко-красного цвета, распространяясь на лоб, боковые поверхности щек, подбородок, шею. Формируются единичные телеангиэктазии. Гистологически выявляют расширенные кровеносные и лимфатические сосуды, иногда неспецифический периваскулярный лимфоцитарный инфильтрат.
— Розацеа II степени (папулопустулезная)
На фоне багрово-синюшной стойкой эритемы возникают множественные телеангиэктазии, изолированные или сгруппированные воспалительные розово-красные папулы размером 3-5 мм, склонные к персистенции, а также диффузное уплотнение кожи. В дальнейшем формируются папулопустулы и пустулы со стерильным содержимым. Гистологически определяют перифолликулярный и перигландулярный воспалительный инфильтрат из лимфоцитов, гистиоцитов, плазмоцитов, полиморфноядерных лейкоцитов. При наличии пустул выявляют спонгиоз фолликулярной воронки, атрофию фолликулов и деструкцию коллагеновых волокон.
— Розацеа III степени (пустулезно-узловатая)
Сохраняются стойкая застойно-синюшная эритема, множественные телеангиэктазии, папулы и пустулы. Прогрессирующая гиперплазия сальных желез и соединительной ткани приводит к образованию воспалительных узлов и инфильтратов с формированием фим: ринофима (нос), гнатофима (подбородок), метафима (лоб), отофима (ушные раковины), блефарофима (веки).
При всех клинических формах розацеа в устьях сальноволосяных фолликулов могут быть обнаружены клещи Demodex folliculorum и личинки.
Розацеа неуточненного вида: Диагностика[править]
Диагностика основана на характерных клинических симптомах и данных анамнеза. Комплексное лабораторное и инструментальное исследование является скрининговым и направлено на выявление сопутствующих заболеваний как возможных этиологических факторов дерматоза. Рекомендуют проводить клинический анализ крови и мочи, биохимический анализ крови с определением печеночных проб, исследование гормонального статуса, ультразвуковое исследование органов брюшной полости и малого таза, щитовидной железы, фиброгастродуоденоскопическое исследование желудка и двенадцатиперстной кишки. По показаниям проводят консультации невропатолога, офтальмолога, гастроэнтеролога, эндокринолога, гинеколога.
Дифференциальный диагноз[править]
Розацеа дифференцируют с вульгарными угрями, периоральным дерматитом, розацеаподобным туберкулидом Левандовского, дискоидной красной волчанкой, красной зернистостью носа, карциноидным синдромом, фотодерматозом полиморфным, себорейным дерматитом, синдромом Рандю-Ослера-Вебера.
Розацеа неуточненного вида: Лечение[править]
Целесообразной в лечении розацеа является диета с исключением алкоголя, острой, пряной пищи, копченостей. Рекомендуется исключить применение раздражающих косметических средств, провоцирующие факторы, вызывающие приливы крови к лицу, избегать чрезмерной инсоляции с нанесением фотопротекторов. Важен деликатный регулярный уход за кожей с использованием мягких очищающих эмульсий и кремов.
В начальной эритематозной стадии рекомендуют холодные примочки с настоями лекарственных трав (ромашки, череды, шалфея, зверобоя, корня алтея), 1-2% раствором борной кислоты, 1-2% раствором резорцина, оказывающими сосудосуживающее, противозудное и противовоспалительное действие.
Всем пациентам показан ротационный массаж, оказывающий лимфодренажный и противоотечный эффект. Процедура проводится ежедневно утром и вечером кругообразными поглаживаниями области носа, лба и щек в течение нескольких минут, можно использовать кубики льда из растворов, применяемых для примочек, жидкий азот или снег угольной кислоты. Показаны препараты, корректирующие состояние вегетативной нервной системы: сульпирид по 50-100 мг 2 раза в день, глицин по 1-2 таблетки под язык 3 раза в день, ново-пассит по 2,5-5,0 мл 3 раза в день во время еды, Морфолиноэтилтиоэтоксибензимидазол по 1 таблетке 3 раза в день.
При лечении воспалительной розацеа легкой степени (эритема, 5-10 папул, пустулы единичные или отсутствуют) рекомендуют применение наружной терапии в сочетании с метронидазолом, а также плазмаферез.
В острой стадии показаны примочки и водные лосьоны, в подострой — азелаиновая кислота, полуспиртовые лосьоны с метронидазолом или серой 0,75%, или 1% гель, или 3-5% метронидазоловая паста или крем. Сера и метронидазол оказывают противовоспалительное, антибактериальное (в отношении St. aureus, St. epidermidis, Propionibacterium acnes, Malasseziafurfur и др.) и акарицидное действие.
В более поздних стадиях применяют азелаиновую кислоту, топические антибиотики (раствор эритромицина или мазь 1-5%), цинк ацетат + эритромицин раствор, гель клиндамицин 1%, гель или крем фузидовой кислоты 2%. Уместно применение геля или крема метронидазола 1-2%, адапалена, цинка гиалуроната.
При невозможности применения изотретиноина можно использовать топические ретиноиды в связи с их низкой абсорбцией кожей и отсутствием побочных эффектов. Из синтетических ретиноидов последнего поколения адапален обладает выраженным противовоспалительным, себостатическим и комедонолитическим эффектом.
В настоящее время глюкокортикоиды не рекомендуются для использования в местной терапии розацеа, поскольку длительное применение глюкокортикоидных мазей, особенно галогенизированных, приводит к трансформации дерматоза в стероидную форму. Наружное применение фторсодержащих стероидов обусловливает торпидность заболевания, извращает его клиническую и морфологическую картину. Однако при острой воспалительной розацеа допустимо применение негалогенизированных наружных глюкокортикоидных средств предпочтительно в форме эмульсии или нежирного крема метилпреднизолона ацепонат не более 7-10 дней.
Азелаиновую кислоту, 2-5% препараты серы в виде лосьонов и кремов, 10% суспензию бензилбензоата, пиперонила бутоксид/эсдепаллетрин, кетоконазол в виде 2% крема применяют при обнаружении клещей.
Метронидазол влияет на клеточно-опосредованный иммунитет, подавляет функциональную активность нейтрофилов, снижает продукцию медиаторов воспаления, усиливает защитные и
регенераторные функции кожи. Препарат оказывает бактериостатический эффект в отношении грамотрицательных анаэробных палочек, а также антипаразитарный — в отношении Demodex folliculorum. Продолжительность лечения метронидазолом составляет 4-6 нед, у отдельных больных — до 8 нед, по 0,25 г 3-4 раза в день, принимают внутрь. В целом препарат переносится хорошо, однако в процессе терапии возможны побочные явления: головная боль, тошнота, рвота, сухость во рту, крапивница, кожный зуд. Применяются также другие производные имидазола, в частности орнидазол в суточной дозе 0,5 г в течение 9-10 дней.
При розацеа средней степени тяжести (эритема, 10-30 папул, 5-20 пустул) или тяжелой (эритема, свыше 30 папул и 20 пустул) наружное лечение проводят по вышеизложенным правилам, а в качестве общей терапии наиболее часто применяют метронидазол, антибиотики и изотретиноин.
Широко используют доксициклин и миноциклин, обладающие менее выраженными фототоксическими свойствами. Начальная суточная доза доксициклина составляет 200 мг/сут в 2 приема, поддерживающая — 100 мг; миноциклина — соответственно 100 и 50 мг. Длительность лечения тетрациклинами не должна превышать 2 нед. Терапевтический эффект системных антибактериальных препаратов связывают с санацией кишечника. Сообщается о положительном влиянии антибиотиков тетрациклиновой группы в терапии Demodex folliculorum. К побочным эффектам относятся нарушения со стороны желудочно-кишечного тракта, аллергические реакции, фотосенсибилизация.
В настоящее время доказан эффект приема внутрь антибиотиков из группы макролидов — эритромицина (0,5-1,5 г/сут), рокситромицина (150 мг 2 раза в сутки) и кларитромицина (150 мг 2 раза в сутки).
Среди системных препаратов наиболее эффективен при лечении папулезной и инфильтративной розацеа изотретиноин — синтетический аналог природного витамина А, широко используемый также в терапии акне. Высокая терапевтическая эффективность препарата связана с влиянием на процессы дифференцировки и кератинизации клеток эпидермиса и сальных желез, обусловливающим выраженное себостатическое действие.
Наилучшие результаты при лечении фульминантной розацеа (rosacea fulminans) достигаются проведением терапии по схеме: преднизолон по 1 мг/кг в течение 5-7 дней с последующим снижением дозы и отменой на 10-14-й день + изотретиноин начиная с 7-го дня приема преднизолона по 1,0 мг/кг с последующим снижением на протяжении 2-6 мес.
Физиотерапия
Криотерапия оказывает противовоспалительное, сосудосуживающее и антидемодекозное действие и показана больным независимо от стадии заболевания. Аппликации жидкого азота проводятся через день или ежедневно. При этом в дерме уменьшается инфильтрация вокруг сосудов и фолликулов.
Профилактика[править]
Больным розацеа необходимо придерживаться определенной диеты и образа жизни. Для профилактики приливов крови к лицу
следует воздержаться от алкоголя, очень горячих напитков и пищи, острых и пряных блюд. По той же причине нежелательны посещения бани и сауны, работа на открытом воздухе или в условиях повышенной температуры. Домохозяйкам полезно сократить время пребывания у плиты, особенно приготовление пищи на открытом огне или в духовке. При выполнении физических упражнений следует избегать положений с опущенной головой и поднятия тяжестей. Летом в жару желательно закрывать лицо широкополой шляпой и использовать фотозащитные кремы, зимой — защищать лицо от мороза и сильного ветра.
В качестве профилактики необходимо соблюдение диетотерапии с ограничением спиртосодержащих продуктов, прием слегка охлажденной пищи, исключение раздражающих косметических средств, использование холодных протираний, влажно-высыхающих компрессов с дезинфицирующими растворами, фотопротекторов.
Прочее[править]
Источники (ссылки)[править]
Дерматовенерология [Электронный ресурс] / под ред. Ю. С. Бутова, Ю. К. Скрипкина, О. Л. Иванова — М. : ГЭОТАР-Медиа, 2013. — https://www.rosmedlib.ru/book/ISBN9785970427101.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник
