Мкб 10 коды болезней стрептодермия

На поверхности кожи человека живет большое количество разных микробов, например, эпидермальные стрептококки. Здоровому организму с хорошим иммунитетом они не причиняют вреда.
При нарушении целостности наружного кожного покрова (микротравмы, порезы, экзема) эти бактерии могут проникнуть в глубокие слои и вызвать воспаление, которое называется стрептодермией.

Стрептодермия на руке у ребенка: фото
Болезнь чаще всего развивается у людей с ослабленной или несовершенной иммунной защитой. Особенно подвержены маленькие дети, а также взрослые, имеющие серьезные хронические заболевания.
Отчего возникает эта патология, как она проявляется и лечится – попробуем разобраться.
Что это за болезнь
Стрептодермией в дерматологии обозначают целую группу инфекционных кожных заболеваний, возбудителями которых является стрептококк. К ним относятся импетиго, стрептококковые заеды, простой лишай лица, хроническая диффузная пиодермия, рожистое воспаление, вульгарная эктима. Первая форма является самой типичной и распространенной.

Стрептодермия у детей встречается чаще, чем у взрослых в связи с недостаточно совершенной иммунной системой, более тонкой и нежной кожей.
Это заболевание является заразным, оно может передаваться между людьми при непосредственном контакте (поцелуи, рукопожатия) или через предметы общего пользования. Вспышки болезни нередко возникают в закрытых коллективах (интернаты, воинские части, колонии).
Предрасполагать к развитию заболевания могут следующие факторы:
- ослабление иммунной защиты организма (стрессы, переутомление, интоксикации, перемещение в другую климатическую зону и т.д.);
- наличие сопутствующих инфекционных (герпес, ветряная оспа) или хронических заболеваний в организме (диабет, псориаз, экзема, атопический дерматит);
- неполноценное питание или голодание (дефицит белка, витаминов и микроэлементов);
- работа на вредных производствах;
- сильное загрязнение и повреждение кожных покровов (микротрещины, ссадины, царапины, укусы насекомых);
- пренебрежение правилами индивидуальной гигиены или чрезмерная чистоплотность;
- воздействие низких (отморожения) или высоких (ожоги) температур;
- гипергидроз (повышенная потливость);
- нарушение кровообращения (варикозная болезнь).
Код по МКБ-10
Для анализа общей обстановки с заболеваемостью населения разных стран, а также с целью мониторинга частоты и распространенности болезней и других проблем, связанных со здоровьем, была создана международная стандартная классификация (МКБ). Она нужна всем врачам в их повседневной работе.
Каждое десятилетие Всемирная организация здравоохранения проводит пересмотр классификатора для приведения его в соответствие с современным уровнем знаний. В настоящее время действует МКБ в 10-й редакции, в которой каждая болезнь имеет свой код, понятный врачам во всем мире.
Согласно МКБ-10 стрептодермия относится к другим местным инфекциям кожи и подкожной клетчатки, обозначаемым кодом L08. В этом разделе есть код для пиодермии L08.1 (общий термин) и для уточненных инфекционных поражений L08.8.
Для случаев, когда необходимо идентифицировать возбудителя, используют дополнительный код, для стрептококков подходит B95 (от B95.1 до B95.5). Самая распространенная форма стрептодермии – это импетиго, у нее свой код L01. В случае сочетанной инфекции используется дополнительное кодирование индивидуально в каждом конкретном случае.

Как начинается стрептодермия
Инкубационный период (время от момента заражения до начальных проявлений болезни) составляет в среднем неделю. Начинается стрептодермия обычно остро с появления розовых пятен на коже, которые вскоре покрываются пузырчатой сыпью, сопровождающейся выраженным зудом.

Так начинается болезнь: фото
Наличие пузырьков с гнойным содержимым – это отличительная черта стрептодермии от дерматита. Везикулы вскоре лопаются, оставляя после себя эрозии, покрытые корочками медового цвета.

Поражение кожи может быстро распространиться на соседние и отдаленные участки, если пациент будет расчесывать элементы сыпи.
Стрептодермия у взрослых на лице (щеки, носогубной треугольник, лоб) может сочетаться с поражением кожных складок под грудью, под мышками. У детей чаще встречается распространенная форма инфекции, затрагивающая лицо, шею, спину, кисти, нижние конечности, которая сопровождается нарушением общего состояния в связи с развитием интоксикации (лихорадка, увеличение лимфатических узлов, вялость, отказ от еды).
Симптомы и лечение у взрослых и детей будут отличаться в зависимости от варианта стрептококкового поражения кожи.
Виды стрептодермии
В зависимости от преобладающей симптоматики выделяют две формы стрептодермии:

- Мокнущая – на поверхности кожи последовательно появляются пузыри с гнойным содержимым, эрозии и корки, из-под которых выделяется жидкая субстанция.
- Сухая – на лице и шее присутствуют шелушение и розовые пятна без образования пузырей и мацерации (влажное разрыхление и набухание эпидермиса).
В зависимости от глубины поражения кожи бывает:
- поверхностный процесс (затрагивает только эпидермис) – импетиго, заеды, простой лишай кожи лица;
- глубокое воспаление (распространяется на нижележащие слои кожи) – стрептококковый целлюлит, эктима, язвенный вариант пиодермии.
Импетиго
Это самая частая форма болезни у взрослых людей. Высыпания появляются внезапно и проходят все стадии развития: папулы (бугорки), везикулы (пузырьки), небольшие эрозивные дефекты, желто-серые корочки.
Импетиго поражает обычно боковые поверхности носа, область над верхней губой, подбородок, пространства за ушными раковинами, кисти, крупные складки тела (у тучных пациентов). Больных всегда беспокоит сильный зуд. При расчесывании элементов процесс быстро распространяется по периферии.
После исчезновения сыпи (примерно через 5-7 дней) на месте воспаления может оставаться нестойкая гиперпигментация.

Буллезное импетиго
При буллезной (пузырной) форме импетиго появляются плотные пузыри на конечностях, которые медленно растут, сопровождаются сильным зудом и сухостью кожи.
Заеды
Так называются эрозии в виде трещинок и корочки в уголках рта. Они появляются у детей как осложнение после ветрянки или герпеса, у взрослых чаще возникают при использовании посуды после больного человека.

Предрасполагающим фактором в развитии данной патологии является повышенное слюнотечение при некоторых заболеваниях, неправильных зубных протезах, а также при недостаточности витаминов группы B.
Простой лишай лица
Это разновидность сухой стрептодермии, которая проявляется на лице локальным шелушением и розоватыми крупными пятнами с чешуйками на поверхности.
Данный вид болезни встречается в основном у юношей и мужчин молодого возраста. После лечения и прекращения шелушения на коже может временно сохраняться депигментация.
Эктима
Это поражение глубоких слоев кожи, при котором появляется гнойничок с серозно-гнойной жидкостью, для него характерна тенденция к периферическому росту и быстрому увеличению размеров.

Вскоре после образования гнойник высыхает в корку желто-зеленого цвета, в отличие от импетиго она не отделяется, а плотно держится на коже.
При снятии корки образуется болезненная глубокая язва с неровными краями и гноем внутри. Заживают такие элементы долго, практически всегда происходит образование рубца. Чаще всего эктима располагается на коже голеней и бедер.
Лечение
Лечить стрептодермию надо обязательно во избежание перехода болезни в хроническую форму, которая может давать периодические рецидивы при любом ослаблении защитных сил организма.

В большинстве случаев лечение в домашних условиях оказывается эффективным. Нельзя пытаться самостоятельно удалять корочки с поверхности тела. Это может сделать только врач.
Рекомендуется соблюдать следующую последовательность лечебных действий:
- обработать очаг поражения (засохшую корочку) 3%перекисью водорода;
- высушить стерильным материалом (бинтом, салфеткой);
- смазать кожу вокруг проблемного места (в радиусе не менее 2см) раствором бриллиантовой зелени, йодом, фурациллиновым, салициловым или левомицетиновым спиртом;
- мазь с антибактериальным веществом (например, с эритромицином) наносить на воспаленный участок под повязку или без нее в зависимости от локализации.

Назначение антибиотика внутрь может потребоваться при тяжелых распространенных формах инфекции, например, у маленьких детей. До исчезновения сыпи нельзя принимать ванны и пользоваться мочалкой.
При хроническом течении болезни желательно пройти обследование для выяснения причины (диабет, сосудистые проблемы и т.п.) и назначения лечения у специалистов по профилю выявленной патологии, а также получить консультацию иммунолога.
Избавиться от стрептодермии можно, если вовремя обратить внимание на симптомы и не пытаться лечиться самостоятельно.
Видео
Лучшие статьи по теме:
Микодерил от грибка ногтей: отзывы, цена в аптеках, инструкция по применению, аналоги
Пигментные пятна на лице и теле: причины, лечение, удаление
Молочница у мужчин и женщин: как выглядит, как лечить, лучшие препараты, фото
Мазь Флеминга: инструкция по применению, цена в аптеках, отзывы, аналоги, состав

Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Диагностика
- Дифференциальная диагностика
- Лечение
- Прогноз
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Стрептодермия у детей.
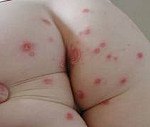
Стрептодермия у детей
Описание
Стрептодермия у детей. Группа стрептококковых инфекций кожи, характеризующихся высокой контагиозностью и наличием первичных элементов — фликтен. Стрептодермия у детей начинается с появления на коже пузырьков, заполненных секретом, которые затем превращаются в гнойнички и подсыхают в корочки. Элементы склонны к периферическому росту; на месте отделившейся корочки остается пятно. Стрептодермия у детей диагностируется детским дерматологом на основании клинической картины и бактериологического посева. В лечении стрептодермии у детей используются местная обработка кожи противомикробными мазями и анилиновыми красителями; системная антибактериальная и иммуномодулирующая терапия; УФО, вскрытие фликтен.
Дополнительные факты
Стрептодермия у детей – общее понятие, объединяющее различные формы стрептококковых пиодермитов с преимущественным поражением гладкой кожи. К группе стрептодермий относятся стрептококковое импетиго, буллезное импетиго, щелевидное импетиго (заеда, ангулярный стоматит), простой лишай (сухая стрептодермия у детей), турниоль (импетиго ногтевых валиков), стрептококковая опрелость (интертригинозная стрептодермия у детей), эктима обыкновенная, поверхностная паронихия, сифилоподобное папулезное импетиго, хроническая диффузная стрептодермия. В детском возрасте встречаются не все из перечисленных форм стрептококковой инфекции, однако распространенность стрептодермии достигает 50-60% от всех пиодермий. Высокая степень заразности и нередко рецидивирующий характер течения делают проблему профилактики и лечения стрептодермий у детей актуальной для педиатрии и детской дерматологии.
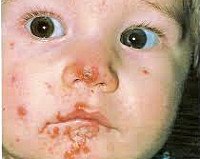
Стрептодермия у детей
Причины
Возбудителем стрептодермии у детей является гемолитический стрептококк, который часто выступает в содружестве со стафилококком. В целом эти возбудители представляют собой типичных представителей условно-патогенной микробной флоры кожного покрова. Хорошо развитый местный иммунитет, ненарушенные кожные покровы, нормальное функционирование иммунной системы сдерживает распространение и размножение стрептококка.
Развитию стрептодермии у детей всегда предшествует нарушение целостности кожного покрова (ранки, ссадины, царапины, расчесы, укусы насекомых, потертости и пр. ), изменение местного и общего иммунитета. Более упорное течение стрептодермии наблюдается у детей, страдающих хроническими кожными заболеваниями (дерматитами, дерматомикозами, экземой, чесоткой, педикулезом, почесухой), аллергией, сахарным диабетом, ринитами и отитами с выделениями из носовых ходов и ушных раковин, раздражающими кожу. Нарушение иммунологической реактивности наблюдается у недоношенных и часто болеющих детей, при общих инфекциях, диспепсии, гипотрофии, анемии, авитаминозе, гельминтозах и пр. Возникновению и распространению стрептодермии у детей может способствовать плохой уход, несоблюдение правил личной гигиены, локальное воздействие низких или высоких температур (обморожения или ожоги), отсутствие лечения, постоянные контакты пораженных участков кожи с водой.
Стрептодермия у детей нередко протекает в виде эпидемической вспышки в детском коллективе (детском саду, школе, лагере, детских секциях). Источником инфекции выступает больной стрептодермией ребенок; заражение окружающих происходит при тесном контакте – совместном использовании игрушек, посуды, полотенец, постельного белья, поцелуях Инкубационный период при стрептодермии у детей может составлять от 2-х до 10 дней.
Диагностика
Диагностика стрептодермии у детей относится к компетенции детского дерматолога. Опытный специалист может определить клинический вариант стрептодермии у ребенка, основываясь на клинических проявлениях инфекции кожи (наличии типичных морфологических элементов — фликтен, корок, трещин, эрозий, язв).
Для подтверждения диагноза стрептодермии у детей и исключения заболеваний со сходными кожными проявлениями выполняется микроскопическое исследование соскобов с кожи на грибы, бактериологический посев отделяемого, производится осмотр кожи под лампой Вуда.
Дифференциальная диагностика
Дифференциальная диагностика стрептодермии у детей проводится с простым герпесом, ветрянкой, стафилококковой пиодермией, пузырчаткой новорожденных, кандидозом кожи, экземой. Вульгарную эктиму следует отличать от сифилитических язв, колликвативного туберкулеза кожи, для чего проводится RPR-тест и туберкулиновые пробы.
При рецидивирующем течении стрептодермии у детей необходимо обследование ЖКТ (консультация детского гастроэнтеролога, копрограмма, ФГДС, УЗИ органов брюшной полости, анализ кала на яйца гельминтов ).
Лечение
В зависимости от тяжести течения стрептодермии у детей лечение может включать системную терапию или ограничиваться только местными процедурами. При назначении системной терапии используются антибиотики пенициллинового ряда (амоксиклав, флемоксин-солютаб) и макролиды (сумамед), пробиотики, поливитамины, иммуномодулирующая терапия, УФОК.
Местное наружное лечение стрептодермии у детей предполагает вскрытие фликтен, обработку пораженных участков кожи спиртовыми растворами анилиновых красителей и антисептиками, наложение мазевых повязок (с левомеколем, эритромициновой, линкомициновой мазью).
При вульгарной эктиме местно на язвенные элементы проводятся аппликации ферментов до полного очищения от гноя; затем накладываются повязки с противомикробными мазями. Окружающий инфильтрат смазывают ихтиоловой или ихтиоло-камфорной мазью, винилином и тд В стадии эпителизации язвы проводится физиолечение — УФО, УВЧ, лазеротерапия.
Дети, больные стрептодермией, должны быть изолированы от коллектива; на контактных лиц накладывается 10-дневный карантин. В течение всего времени заболевания исключаются контакты пораженных участков кожи с водой.
Прогноз
В большинстве случаев стрептодермия у детей поддается полному излечению. Рецидивирующее, хроническое или тяжелое течение стрептодермии наблюдается у ослабленных и социально неблагополучных детей.
Профилактика
Профилактические меры предполагают содержание кожных покровов ребенка в чистоте, исключение микротравм кожи, лечение дерматозов и сопутствующих соматических заболеваний. Ввиду высокой контагиозности стрептодермии необходимо своевременное выявление и изоляция заболевших детей педиатром, работающим в детском учреждении.
Основные медуслуги по стандартам лечения | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
У 10% мужчин, обратившихся с бесплодием, при сдаче спермы выявляется «азооспермия» (отсутствие сперматозоидов в эякуляте). С этим заключением мужчина идет к врачу, который начинает лечить все, что угодно: от варикоцеле до хронического простатита. Именно так обычно начинается долгий и неправильный путь многих наших пациентов. Почему неправильный? Чтобы установить причину азооспермии, нужно провести ряд вполне определенных тестов, в том числе анализ крови на ряд гормональных показателей, отражающих функцию яичек. Иногда, например, чтобы заподозрить такое генетическое заболевание, как синдром Каллмана достаточно спросить у пациента, различает ли он запахи. Зачастую это не делается: врач видит при осмотре варикоцеле (варикозное расширение вен семенного канатика) и решает не проводить дальнейшие исследования, так как считает, что дело именно в этой патологии. Но варикоцеле может оказывать лишь незначительное влияние на качество спермы, а причина будет в генетическом нарушении, которое можно заподозрить после анализа на гормоны. Как результат — прооперировано варикоцеле, но сперматозоидов в сперме по-прежнему нет. Только после этого мужчина обычно начинает активнее искать информацию об азооспермии, и понимает, что нужно идти в специализированную клинику.
Но время часто играет очень важную роль при азооспермии. Чем раньше оказана помощь, тем выше шансы на успех.
В некоторых случаях при азооспермии помогает консервативная терапия, то есть прием препаратов. Так, например, бывает при том же синдроме Каллмана или при использовании анаболических стероидов, когда прекращается производство сперматозоидов.
Но в подавляющем большинстве случаев требуется хирургическое вмешательство:
- PESA (чрескожная аспирация сперматозоидов из придатка яичка),
- TESA (чрескожная аспирация сперматозоидов из ткани яичка),
- MESA (микрохирургическая аспирация сперматозоидов из придатка яичка),
- TESE (экстракция сперматозоидов из ткани яичка) или стандартная открытая биопсия,
- micro-TESE (микрохирургическая экстракция сперматозоидов из ткани яичка).
Во всех этих случаях операцию можно выполнить под местной анестезией, мужчина в тот же день отправляется домой. Иногда требуется прием простых обезболивающих. Заживление происходит достаточно быстро, однако первые 10 дней нужно воздержаться от половых контактов и активных тренировок.
Противопоказаний к таким операциям немного: это тяжелые некомпенсированные (нелеченные) заболевания сердечно-сосудистой, дыхательной системы, заболевания, сопровождающиеся нарушением свертываемости крови, а также воспалительные заболевания органов мошонки.
Что делать при обструктивной азооспермии?
При обструктивной азооспермии (когда сперматозоиды формируются, но из-за закупорки канальцев не попадают в эякулят) можно выполнять любую из этих операций: PESA, TESA, MESA или TESE. Никаких особых преимуществ ни у одной из них нет.
В первых двух случаях не делается никаких надрезов: игла вводится в придаток яичка (PESA) или в само яичко (TESA), и шприцом отсасывается жидкость, в которой в последствии ищут сперматозоиды.
При MESA под местной анестезией рассекается кожа мошонки, затем под микроскопом делается разрез на оболочке придатка, чтобы оголить канальцы.
После этого с помощью тончайшей микропипетки прокалывается каналец и из него отсасывается жидкость, в дальнейшем в ней ищут сперматозоиды.
Во время TESE под местной анестезией делается небольшой разрез мошонки и вырезаются различные участки яичка для того, чтобы в них искать сперматозоиды.
По возможности врачи стараются использовать методы без разрезов, то есть минимально инвазивные — PESA и TESA. Но минус этих вмешательств в том, что врач действует вслепую (возможно повреждение сосудов) и результат может быть хуже.
Все эти операции проводятся с тем расчетом, что впоследствии полученные сперматозоиды будут заморожены или сразу будут использованы для оплодотворения ооцитов в программе ЭКО-ИКСИ. Диагностическая биопсия без возможности заморозки полученных сперматозоидов НЕ РЕКОМЕНДОВАНА. Однако некоторые врачи до сих пор используют ее, когда хотят понять, есть ли в яичках достаточно сперматозоидов или азооспермия необструктивная и созревание сперматозоидов нарушено. В этом случае после прокола и отсасывания жидкости из яичка полученные сперматозоиды не используют и просто утилизируют, затем необходима повторная операция для получения сперматозоидов. Такой подход, предполагающий два хирургических вмешательства, не только нелогичен, но и подвергает пациента неоправданному дополнительному риску.
При обструктивной азооспермии иногда также выполняется операция по восстановлению проходимости семявыносящих протоков. Эффективнее всего проводить ее после вазэктомии (рассечения семявыносящих протоков как метод контрацепции). В остальных случаях через некоторое время закупорка может возникнуть снова.
Что делать при необструктивной азооспермии?
Если у мужчины необструктивная азооспермия и сперматозоиды практически не созревают, «золотым стандартом» лечения является операция micro-TESE. Под местной анестезией хирург надрезает оболочку яичка и под микроскопом (при 25—30-кратном увеличении) ищет очаг сохранившегося сперматогенеза, место, где и будут находиться сперматозоиды. Обычно это расширенные семенные канальцы, отличающиеся по цвету и контрастности от большинства. Эмбриолог, присутствующий в операционной, на месте проверяет качество сперматозоидов и определяет, нужно ли искать еще.
Эффективность операции зависит от диагноза, опыта хирурга и наличия хорошего оборудования. Например, опытный врач не боится открыть яичко максимально. Дело в том, что при травме яичка с разрывом белочной оболочки орган традиционно удаляется. И врачу без опыта трудно перестроиться и понять, что при micro-TESE нужно смело разрезать белочную оболочку и по максимуму открывать яичко, чтобы лучше рассмотреть наличие расширенных канальцев.
Осложнения при micro-TESE минимальны. Чтобы предупредить аллергическую реакцию на препараты, предварительно применяются антигистаминные средства. После операции для профилактики инфекционного воспаления, обязательно применяется антибактериальная терапия.
После получения и обработки, сперматозоиды вводят непосредственно в яйцеклетки (эта процедура называется ИКСИ ). На 5 день после оплодотворения полученный эмбрион или эмбрионы переносят в матку женщины. Однако если азооспермия вызвана генетическим заболеванием, иногда до этого требуется провести преимплантационную генетическую диагностику эмбриона, чтобы исключить наследование этой патологии.
Источник
