Мкб 10 коды болезней лейкоз
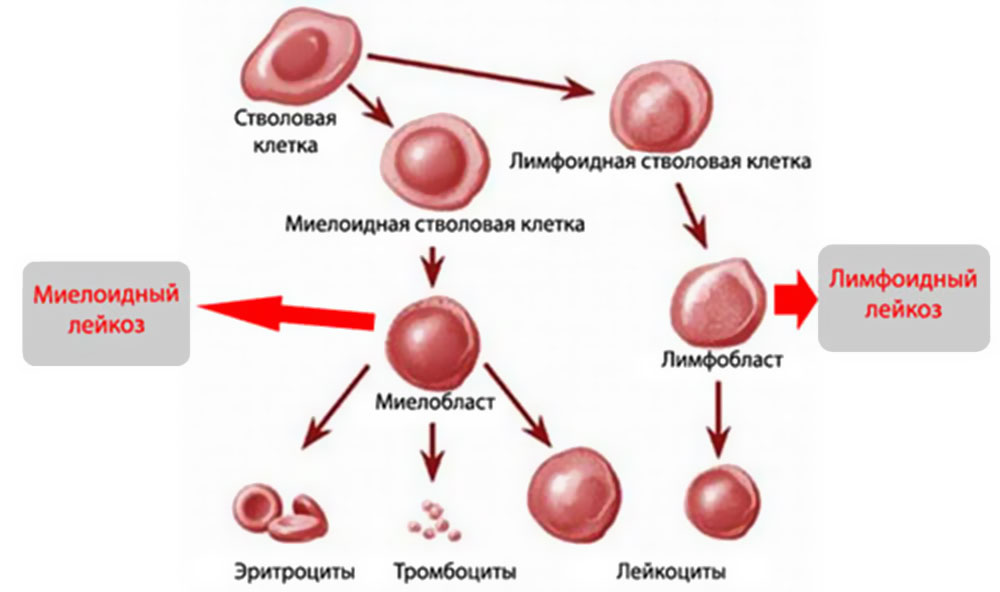
MKБ 10 или международная классификация всех заболеваний 10 созыва имеет в себе практически все короткие обозначения известных патологий, в том числе и онкологических. Лейкоз коротко по МКБ 10 имеет две точные кодировки:
- С91 — Лимфоидная форма.
- С92 — Миелоидная форма или миелолейкоз.
Но также нужно учитывать и характер заболевания. Для обозначения используют подгруппу, которая пишется после точки.
Лимфолейкоз
| Кодировка | Лимфоидный лейкоз |
| C 91.0 | Острый лимфобластный лейкоз при Т или В клеток предшественников. |
| C 91.1 | Лимфоплазматическая форма, Синдром Рихтера. |
| C 91.2 | Подострый лимфоцитарный (в данной время код не используется) |
| C 91.3 | Пролимфоцитарный В-клеточный |
| C 91.4 | Волосатоклеточный и лейкемический ретикулоэндотелиоз |
| C 91.5 | Т-клеточная лимфома или лейкемия взрослых с параметром HTLV-1-ассоциированная. Варианты: Тлеющий, острый, лимфоматоидный, тлеющий. |
| C 91.6 | Пролимфоцитарный T-клеточный |
| C 91.7 | Хронический из больших зернистых лимфоцитов. |
| C 91.8 | Зрелый B-клеточный (Беркитта) |
| C 91.9 | Неутонченная форма. |
Миелолейкоз
Включает в себя гранулоцитарный и миелогенный.
| Коды | Миелоидный лейкоз |
| C 92.0 | Острый миелобластный лейкоз (ОМЛ) с низким показателем дифференцировки, а также форма с созреванием. (AML1/ETO, AML M0, AML M1, AML M2, AML с t (8 ; 21), AML ( без FAB классификации ) БДУ) |
| С 92.1 | Хроническая форма (ХМЛ) [CML], BCR/ABL-положительный. Филадельфийская хромосома (Ph1) положительная. t (9 : 22) (q34 ;q11). С бластным кризом. Исключения: неклассифицированное миелопролиферативное заболевание; атипичный, BCR / ABL-отрицательный; Хронический миеломоноцитарный лейкоз. |
| C 92.2 | Атипичный хронический, BCR/ABL-отрицательный. |
| С 92.3 | Миелоидная саркома в которой новообразование состоит из незрелыз атипичных мелеоилных клеточек. Также в нее входит гранулоцитарная саркома и хлорома. |
| C 92.4 | Острый промиелоцитарный лейкоз [PML] с параметрами: AML M3 и AML M3 с t (15 ; 17). |
| С 92.5 | Острый миеломоноцитарный с параметрами AML M4 и AML M4 Eo с inv (16) or t(16;16) |
| C 92.6 | С 11q23-аномалией и с вариацией MLL хромосомы. |
| С 92.7 | Другие формы. Исключение — гиперэозинофильный синдром или хронический эозинофильный. |
| C 92.8 | С многолинейной дисплазией. |
| С 92.9 | Неутонченные формы. |
Причины
Напомним, что точной причины из-за чего происходит развитие рака крови не известно. Именно поэтому врачам, так сложно бороться с этим недугом и предотвращать его. Но есть ряд факторов, которые могут увеличивать шанс возникновения онкологии красной жидкости.
- Повышенная радиация
- Экология.
- Плохое питание.
- Ожирение.
- Чрезмерное употребление лекарственных средств.
- Лишний вес.
- Курение, алкоголь.
- Вредная работа, связанная с пестицидами и химическими реагентами, которые могут влиять на кроветворную функцию.
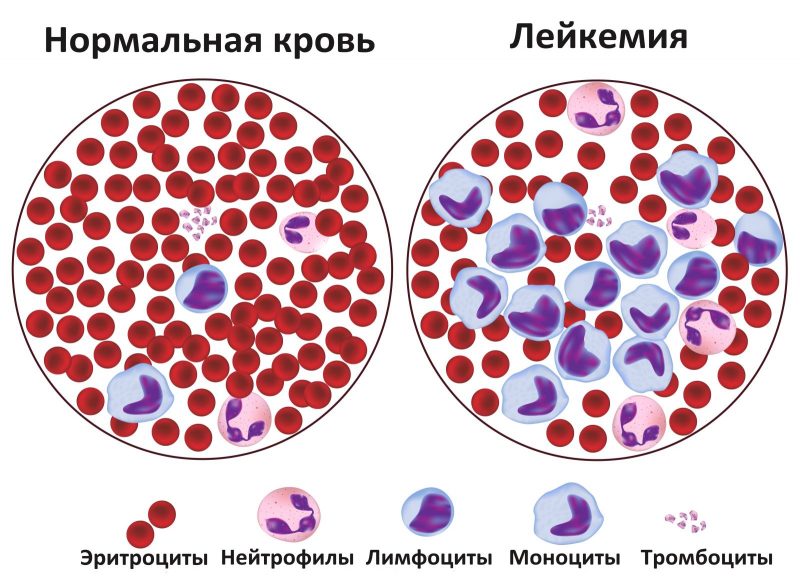
Симптомы и аномалии
- Анемия возникает в результате угнетения эритроцитов из-за чего кислород до здоровых клеток доходит не в полном объеме.
- Сильные и частые головные боли. Начинается с 3 стадии, когда возникает интоксикация из-за злокачественной опухоли. Также может быть результатом запущенной анемии.
- Постоянная простуда и инфекционные и вирусные заболевания с продолжительным периодом. Бывает, когда здоровые лейкоциты заменяются на атипичные. Они не выполняют свою функцию и организм становится менее защищенным.
- Боль в суставах и ломка.
- Слабость, утомляемость, сонливость.
- Систематическая субфебрильная температура без причины.
- Изменение запаха, вкусов.
- Потеря веса и аппетита.
- Долгие кровотечения при снижении количество тромбоцитов в крови.
- Болезненность воспаление лимфатических узлов по всему телу.
Диагностика
Точный диагноз можно поставить, только после проведения тщательного обследования и сдачи определенного перечня анализов. Чаще всего людей ловят на аномальных показателях при биохимическом и общем анализе крови.
Для более точного диагноза делают пункцию костного мозга из тазовой кости. Позже клетки отправляют на биопсию. Также врач-онколог проводит полный осмотри тела: МРТ, УЗИ, КТ, рентген, для выявления метастазов.
Лечение, терапия и прогноз
Основным типом лечения используется химиотерапия, когда в кровь вводят химические яды, которые направлены на уничтожение аномальных клеток крови. Опасность и малоэффективность данного типа лечения в том, что также уничтожаются и здоровые клетки крови, коих и так мало.
При выявлении первичного очага, врач может назначить химию для полного уничтожения костного мозга в данной зоне. После проведения процедуры также могут проводить и облучение для уничтожения остатков раковых клеток. В процессе происходит пересадка стволовых клеток от донора.
(1 оценок, среднее: 5,00 из 5)
Загрузка…
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Классификация
- Симптомы
- Диагностика
- Дифференциальная диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Острый лейкоз.
Острый лейкоз
Описание
Острый лейкоз. Опухолевое поражение кроветворной системы, морфологической основой которого выступают незрелые (бластные) клетки, вытесняющие нормальные гемопоэтические ростки. Клиническая симптоматика острого лейкоза представлена прогрессирующей слабостью, немотивированным подъемом температуры, артралгиями и оссалгиями, кровотечениями различных локализаций, лимфаденопатией, гепатоспленомегалией, гингивитами, стоматитами, ангинами. Для подтверждения диагноза необходимо исследование гемограммы, пунктата костного мозга, биоптата подвздошной кости и лимфоузлов. Основу лечения острых лейкозов составляют химиотерапевтические курсы и сопроводительная терапия.
Дополнительные факты
Острый лейкоз — форма лейкемии, при которой нормальное костномозговое кроветворение вытесняется мало дифференцированными клетками-предшественниками лейкоцитов с их последующим накоплением в периферической крови, инфильтрацией тканей и органов. Термины «острый лейкоз» и «хронический лейкоз» отражают не только длительность течения заболевания, но также морфологическую и цитохимическую характеристику опухолевых клеток. Острый лейкоз является наиболее частой формой гемобластозов: он развивается у 3-5 из 100 тыс. Человек; соотношение взрослых и детей – 3:1. При этом у лиц старше 40 лет статистически чаще диагностируется острый миелоидный лейкоз, а у детей – острый лимфобластный лейкоз.
Острый лейкоз
Причины
Первопричиной острого лейкоза является мутация гемопоэтической клетки, дающей начало опухолевому клону. Мутация кроветворной клетки приводит к нарушению ее дифференцировки на ранней стадии незрелых (бластных) форм с дальнейшей пролиферацией последних. Образующиеся опухолевые клетки замещают нормальные ростки гемопоэза в костном мозге, а в дальнейшем выходят в кровь и разносятся в различные ткани и органы, вызывая их лейкемическую инфильтрацию. Все бластные клетки несут в себе одинаковые морфологические и цитохимические признаки, что свидетельствует в пользу их клонального происхождения от одной клетки-родоначальницы.
Причины, запускающие мутационный процесс, не известны. В гематологии принято говорить о факторах риска, повышающих вероятность развития острого лейкоза. В первую очередь, это генетическая предрасположенность: наличие в семье больных с острым лейкозом практически утраивает риск заболевания у близких родственников. Риск возникновения острого лейкоза повышается при некоторых хромосомных аномалиях и генетических патологиях — болезни Дауна, синдроме Клайнфельтера, Вискотта-Олдрича и Луи-Барра, анемии Фанкони и тд.
Вероятно, что активация генетической предрасположенности происходит под действием различных экзогенных факторов. В числе последних могут выступать ионизирующая радиация, химические канцерогены (бензол, мышьяк, толуол и тд ), цитостатические препараты, используемые в онкологии. Нередко острый лейкоз становится следствием противоопухолевой терапии других гемобластозов – лимфогранулематоза, неходжкинских лимфом, миеломной болезни. Подмечена связь острых лейкозов с предшествующими вирусными инфекциями, угнетающими иммунную систему; сопутствующими гематологическими заболеваниями (некоторыми формами анемий, миелодисплазиями, пароксизмальной ночной гемоглобинурией и тд ).
Классификация
В онкогематологии общепринята международная FAB-классификация острых лейкозов, дифференцирующая различные формы заболевания в зависимости от морфологии опухолевых клеток на лимфобластные (вызываемые низкодифференцированными предшественниками лимфоцитов) и нелимфобластные (объединяющие остальные формы).
1. Острые лимфобластные лейкозы взрослых и детей (пре-В-форма, В-форма, пре-Т-форма, Т-форма, ни Т ни В-форма).
2. Острые нелимфобластные (миелоидные) лейкозы:
• о. Миелобластный (вызван неконтрорлируемой пролиферацией предшественников гранулоцитов).
• о. Моно- и о. Миеломонобластный (характеризуются усиленным размножением монобластов).
• о. Мегакариобластный (связан с преобладанием недифференцированных мегакариоцитов – предшественников тромбоцитов).
• о. Эритробластный (обусловлен пролиферацией эритробластов).
3. Острый недифференцированный лейкоз.
Течение острых лейкозов проходит ряд стадий:
I (начальную). Преобладают общие неспецифические симптомы.
II (развернутую). Характеризуется четко выраженными клиническими и гематологическими симптомами гемобластоза. Включает:
• дебют или первую «атаку».
• неполную или полную ремиссию.
• рецидив или выздоровление.
III (терминальную). Характеризуется глубоким угнетением нормального гемопоэза.
Симптомы
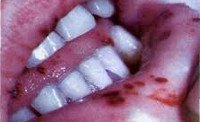
Манифестация острого лейкоза может быть внезапной или стертой. Типично начало, характеризующееся высокой лихорадкой, интоксикацией, потливостью, резким упадком сил, анорексией. Во время первой «атаки» больные отмечают упорные боли в мышцах и костях, артралгии. Иногда начальная стадия острого лейкоза маскируется под ОРВИ или ангину; первыми признаками лейкемии могут быть язвенный стоматит или гиперпластический гингивит. Довольно часто заболевание обнаруживается случайно при профилактическом исследовании гемограммы или ретроспективно, когда острый лейкоз переходит в следующую стадию.
В развернутом периоде острого лейкоза развиваются анемический, геморрагический, интоксикационный и гиперпластический синдромы.
Анемические проявления обусловлены нарушением синтеза эритроцитов, с одной стороны, и повышенной кровоточивостью – с другой. Они включают бледность кожных покровов и слизистых, постоянную усталость, головокружение, сердцебиение, повышенное выпадение волос и ломкость ногтей и тд Усиливается выраженность опухолевой интоксикации. В условиях абсолютной лейкопении и упадка иммунитета легко присоединяются различные инфекции: пневмонии, кандидоз, герпес, пиелонефрит.
В основе геморрагического синдрома лежит выраженная тромбоцитопения. Диапазон геморрагических проявлений колеблется от мелких единичных петехий и синяков до гематурии, десневых, носовых, маточных, желудочно-кишечных кровотечений и пр. По мере прогрессирования острого лейкоза кровотечения могут становиться все массивнее вследствие развития ДВС-синдрома.
Гиперпластический синдром связан с лейкемической инфильтрацией как костного мозга, так и других органов. У больных острым лейкозом наблюдается увеличение лимфоузлов (периферических, медиастинальных, внутрибрюшных), гипертрофия миндалин, гепатоспленомегалия. Могут возникать лейкозные инфильтраты кожи (лейкемиды), оболочек мозга (нейролейкоз), поражение легких, миокарда, почек, яичников, яичек и тд органов.
Полная клинико-гематологическая ремиссия характеризуется отсутствием внекостномозговых лейкемических очагов и содержанием бластов в миелограмме менее 5% (неполная ремиссия – менее 20%). Отсутствие клинико-гематологических проявлений в течение 5 лет расценивается как выздоровление. В случае увеличения бластных клеток в костном мозге более 20%, их появления в периферической крови, а также выявления внекостномозговых метастатических очагов диагностируется рецидив острого лейкоза.
Боль в шейном отделе позвоночника. Высокая температура тела. Вялость. Гиперкальциемия. Гипокалиемия. Изменение аппетита. Изменение веса. Истощение. Кровохарканье. Лейкоцитоз. Лимфоцитоз. Ломота в суставах. Моноцитоз. Нарушение терморегуляции. Нейтрофилез. Общая потливость. Отсутствие аппетита. Потеря веса. Потливость. Ретикулоцитоз. Слабость. Субфебрильная температура. Увеличение СОЭ. Увеличение лимфоузлов. Холодный пот.
Диагностика
Во главе диагностики острых лейкозов стоит оценка морфологии клеток периферической крови и костного мозга. Для гемограммы при лейкемии характерна анемия, тромбоцитопения, высокая СОЭ, лейкоцитоз (реже лейкопения), присутствие бластных клеток. Показателен феномен «лейкемического зияния» — промежуточные стадии между бластами и зрелыми клетками отсутствуют.
С целью подтверждения и идентификации разновидности острого лейкоза выполняется стернальная пункция с морфологическим, цитохимическим и иммунофенотипическим исследованием костного мозга. При исследовании миелограммы обращает внимание увеличение процента бластных клеток (от 5% и выше), лимфоцитоз, угнетение красного ростка кроветворения (кроме случаев о. Эритромиелоза) и абсолютное снижение или отсутствие мегакариоцитов (кроме случаев о. Мегакариобластного лейкоза). Цитохимические маркерные реакции и иммунофенотипирование бластных клеток позволяют точно установить форму острого лейкоза. При неоднозначности трактовки анализа костного мозга прибегают к проведению трепанобиопсии.
С целью исключения лейкемической инфильтрации внутренних органов производится спинномозговая пункция с исследованием ликвора, рентгенография черепа и органов грудной клетки, УЗИ лимфатических узлов, печени и селезенки. Кроме гематолога, больные острым лейкозом должны быть осмотрены неврологом, офтальмологом, отоларингологом, стоматологом. Для оценки тяжести системных нарушений может потребоваться исследование коагулограммы, биохимического анализа крови, проведение электрокардиографии, ЭхоКГ и тд.
Дифференциальная диагностика
Дифференциально-диагностические мероприятия направлены на исключение ВИЧ-инфекции, инфекционного мононуклеоза, цитомегаловирусной инфекции, коллагенозов, тромбоцитопенической пурпуры, агранулоцитоза; панцитопении при апластической анемии, В12 и фолиеводефицитной анемии; лейкемоидных реакций при коклюше, туберкулезе, сепсисе и тд заболеваниях.
Лечение
Пациентов с острым лейкозом лечат в стационарах онкогематологического профиля. В палатах организуется усиленный санитарно-дезинфекционный режим. Больные с острым лейкозом нуждаются в проведении гигиенической обработки полости рта, профилактики пролежней, туалета половых органов после физиологических отправлений; организации высококалорийного и витаминизированного питания.
Непосредственно лечение острых лейкозов проводится последовательно; основные этапы терапии включают достижение (индукцию) ремиссии, ее закрепление (консолидацию) и поддержание, профилактику осложнений. Для этого разработаны и используются стандартизированные схемы полихимиотерапии, которые подбираются гематологом с учетом морфологической и цитохимической формы острого лейкоза.
При благоприятной ситуации ремиссия обычно достигается в течение 4-6 недель усиленной терапии. Затем, в рамках консолидации ремиссии проводится еще 2-3 курса полихимиотерапии. Поддерживающая противорецидивная терапия осуществляется еще в течение не менее 3-х лет. Наряду с химиотерапией при остром лейкозе необходимо проведение сопроводительного лечения, направленного на предупреждение агранулоцитоза, тромбоцитопении, ДВС-синдрома, инфекционных осложнений, нейролейкемии (антибиотикотерапия, переливание эритроцитарной, тромбоцитарной массы и свежезамороженной плазмы, эндолюмбальное введение цитостатиков). При лейкемической инфильтрации глотки, средостения, яичек и тд органов проводится рентгенотерапия очагов поражения.
В случае успешного лечения достигается уничтожение клона лейкозных клеток, нормализация кроветворения, что способствует индукции длительного безрецидивного периода и выздоровления. Для предупреждения рецидивов острого лейкоза может быть проведена трансплантация костного мозга после предварительного кондиционирования путем химиотерапии и тотального облучения.
По имеющимся статистическим сведениям, использование современных цитостатических средств приводит к переходу острого лейкоза в фазу ремиссии у 60-80% больных; из них у 20-30% удается добиться полного выздоровления. В целом прогноз при острых лимфобластных лейкозах более благоприятен, чем при миелобластных.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Рубрика МКБ-10: C91.0
МКБ-10 / C00-D48 КЛАСС II Новообразования / C00-C97 Злокачественные новообразования / C81-C96 Злокачественные новообразования лимфоидной, кроветворной и родственных им тканей / C91 Лимфоидный лейкоз лимфолейкоз
Определение и общие сведения[править]
Острые лейкозы (ОЛ) — группа опухолевых заболеваний системы крови (гемобластозов), для которых характерно первичное поражение костного мозга опухолевыми (бластными) кроветворными клетками с вытеснением ими нормальных элементов гемопоэза.
Эпидемиология
Среди гемобластозов ОЛ занимают одно из первых мест по частоте встречаемости. Заболеваемость ОЛ составляет 5-6 случаев на 100 000 населения в год, 6-7% от всех злокачественных новообразований.
У взрослых соотношение миелоидных и лимфоидных лейкозов составляет приблизительно 6:1, в детском возрасте 80-90% всех острых лейкозов приходится на лимфобластные формы, а после 40 лет наблюдают обратное соотношение — у 80% больных острым лейкозом диагностируют миелоидный вариант заболевания.
Лейкозы подразделяют на острые и хронические.
Классификация
В настоящее время наиболее распространена морфологическая классификация острых лейкозов, предложенная франко-американо-британской группой в 1976 г., пересмотренная и дополненная в 1991 г. (классификация FAB). В 2001 г. FAB-классификация стала составной частью классификации ВОЗ, предложенной международной группой экспертов. По классификации ВОЗ острые лейкозы характеризуются в соответствии c морфоцитохимическими реакциями бластных клеток, с учетом их генотипа, иммунофенотипа, возникновения после предшествующей химиорадиотерапии. ОМЛ в этой классификации подразделяется на 4 категории:
1. ОМЛ, ассоциированный со стабильно выявляемыми транслокациями;
2. ОМЛ с мультилинейной дисплазией;
3. ОМЛ после предшествующей химиотерапии;
4. Другие формы ОМЛ.
Острые лимфобластные лейкозы (ОЛЛ) в новой классификации ВОЗ рассматривают в разделе опухолей из предшественников Т- и В-лимфоцитов. По классификации ВОЗ в разделе лимфатических опухолей из ранних предшественников представлены:
• лимфобластный лейкоз/лимфома из В-предшественников (синоним «острый лимфобластный лейкоз из предшественников В-клеток»);
• лимфобластный лейкоз/лимфома из Т-предшественников (синоним «острый лимфобластный лейкоз из предшественников Т-клеток»).
Третья форма ОЛЛ по FAB-классификации в современной классификации отнесена в большой раздел опухолей из фенотипически зрелых В-клеток как беркиттоподобный лейкоз/лимфома.
Основные варианты острых лейкозов:
• острый миелобластный недифференцированный лейкоз (М0 по FAB);
• острый миелобластный лейкоз без созревания (М1 по FAB);
• острый миелобластный лейкоз с созреванием (М2 по FAB);
• острый промиелоцитарный лейкоз (М3 по FAB);
• острый миеломонобластный лейкоз (М4 по FAB);
• острый монобластный лейкоз (М5 по FAB);
• острый эритробластный лейкоз (М6 по FAB).
Вследствие мутации в генетическом материале клоногенной кроветворной клетки при отсутствии дифференцировки возникает бесконтрольная пролиферация и накопление патологических клеток. Обнаружение различных хромосомных аберраций при ряде врожденных заболеваний [синдром Эллиса-Ван-Кревельда, анемия Фанкони, синдром Вискотта-Олдрича, синдром Клайн-фелтера, нейрофиброматоз (болезнь Реклингхаузена) и т.д.] подтверждает, что патогенез острых лейкозов связан с генетическими поломками.
Прямое доказательство вирусного происхождения острых лейкозов у взрослых получено лишь для Т-клеточного лейкоза/лимфомы взрослых, вызванного вирусом HTLV-1. Доказана взаимосвязь между дозой ионизирующей радиациии и использованием химио/радиотерапии по поводу других опухолей и возникновением острых лейкозов.
Этиология и патогенез[править]
Клинические проявления[править]
В течении острых лейкозов выделяют:
• первый острый период (дебют или манифестация);
• ремиссии;
• рецидивы.
Клиническая картина при различных формах острых лейкозов схожа, в основном ее проявления связаны с замещением нормальной гемопоэтической ткани опухолевыми клетками, инфильтрацией ими различных органов. Дебют острого лейкоза может быть острым с высокой лихорадкой, резкой слабостью, интоксикацией, кровоточивостью, присоединением тяжелых инфекций. Часто диагноз устанавливают случайно, пожилых пациентов нередко госпитализируют в связи с возникновением или усугублением стенокардии, нарушений ритма сердца на фоне дебюта острого лейкоза. В клинической картине обнаруживается лимфаденопатия, гепатоспленомегалия, гиперплазия десен, геморрагический синдром различной степени тяжести, оссалгии и артралгии, возможны неврологическая и менингеальная симптоматика, лейкозная инфильтрация периферических нервов с разнообразными двигательными и чувствительными нарушениями. При глубокой гранулоцитопении возникают язвенно-некротические поражения слизистой оболочки полости рта, пищевода, кишечника, признаки общей интоксикации. К экстрамедуллярным поражениям при острых лейкозах относят поражения сетчатки, яичек, яичников, кожи (лейкемиды), мягких тканей (миелоидная или гранулоцитарная саркома), легких, сердечной мышцы.
В анализах крови изменения варьируют от трехростковой цитопении до форм с гиперлейкоцитозом и тотальной бластемией.
Острый лимфобластный лейкоз
Самая распространенная опухоль кроветворной ткани у детей. При формах с гиперлейкоцитозом, которые не сопровождаются, в отличие от ОМЛ, церебральной и легочной недостаточностью, выявляется значительная лимфаденопатия и гепатоспленомегалия. Характерны высокий уровень ЛДГ, гиперурикемия, гиперфосфатемия, гиперкальциемия, часта нейролейкемия.
Острый лимфобластный лейкоз: Диагностика[править]
Диагностика острых лейкозов базируется на оценке морфологических особенностей клеток костного мозга и периферической крови (обнаружение бластных клеток). Для установления варианта острого лейкоза и определения прогностических групп выполняются цитохимическое исследование, ИФТ, цитогенетическое и молекулярно-биологическое исследования.
ИФТ острых лейкозов позволяет определять линейную принадлежность бластных клеток и этап дифференцировки. Обнаружение на клетке одномоментной экспрессии антигенов, в норме вместе не встречающихся, указывает на ее аберрантный (лейкемический) иммунофенотип. Выделение при ИФТ по меньшей мере 6 подтипов ОЛЛ привело к разработке дифференцированных программ лечения ОЛЛ и позволило добиться значительных успехов в лечении. К антигенам, определяемым на клетках лимфоидной принадлежности, относят CD1-5, CD7-10, CD19-20, CD22, CD23, CD56, CD57, CD79а; миелоидной — CD11, CD13, CD14, CD15, CD33, CD36, CD41, CD42, CD65, HLA-DR; антигеном ранних клеток-предшественниц считают CD34.
Цитогенетическая характеристика острых лейкозов
Практически у 90% больных острыми лейкозами находят цитогенетические аномалии (транслокации, делеции, инверсии, гиперплоидию, исчезновение одной из пары хромосом и т.д.), что позволило классифицировать острые лейкозы и выделить их отдельные формы. Определение цитогенетических маркёров заболевания принципиально важно как для терапии, так и для прогноза течения острого лейкоза.
Целый ряд транслокаций при ОМЛ [t(8;21), t(15;17), inv16] составляют группы благоприятного прогноза, для которых созданы программы дифференцированного лечения, позволяющие достигать длительной безрецидивной выживаемости. При ОЛЛ к неблагоприятным в прогностическом отношении аномалиям ка-риотипа относятся t(9;22), t(4;11).
Дифференциальный диагноз[править]
Проведение дифференциальной диагностики необходимо при метастазировании в костный мозг лимфосарком, некоторых солидных опухолей. В любом случае диагноз устанавливают только на основании комплексного анализа (морфология, цитохимия, ИФТ, цитогенетика) бластных клеток.
Острый лимфобластный лейкоз: Лечение[править]
Основная цель лечения острых лейкозов — эрадикация лейкемического клона и восстановление нормального кроветворения. Основополагающие принципы химиотерапии (ХТ) острых лейкозов:
• принцип дозоинтенсивности, т.е. использование адекватных доз цитостатических препаратов в сочетании с четким соблюдением временных межкурсовых интервалов;
• использование сочетания цитостатических средств с целью получения наилучшего эффекта;
• принцип этапности терапии. Основные этапы терапии острых лейкозов:
• индукция ремиссии;
• консолидация;
• поддерживающая терапия;
• профилактика нейролейкемии (для некоторых вариантов ОЛ).
Цель индукции ремиссии (период начального лечения) — максимально быстрое и существенное сокращение опухолевой массы и достижение полной ремиссии. В настоящее время консолидация — наиболее агрессивный этап лечения острых лейкозов, задачей которого является полная эрадикация лейкемического клона. Длительность и интенсивность поддерживающей терапии при разных вариантах ОЛ варьирует, но принцип ее одинаков для всех видов ОЛ — продолжение цитостатического воздействия на возможно остающийся опухолевый клон. Профилактика нейролейкемии — принципиальный этап в лечении лимфобластных, миеломоно- и монобластных вариантов ОЛ, промиелоцитарного ОЛ, для форм ОЛ, протекающих c гиперлейкоцитозом и большой средостенной опухолью в дебюте заболевания. Профилактику нейролейкемии распределяют на все периоды программного лечения: индукцию ремиссии, консолидацию и поддерживающее лечение.
Методы нейропрофилактики и терапии нейролейкемии:
• интратекальное введение химиопрепаратов;
• лучевая терапия;
• системное использование высоких доз метотрексата и цита-рабина.
Основной метод нейропрофилактики — интратекальное введение трех препаратов (метотрексата, цитарабина, дексаметазона). Лечение нейролейкемии осуществляют по общим законам как для ОЛЛ, так и для ОНЛЛ. На 1-м этапе — спинномозговые пункции 1 раз в 2-3 дня до нормализации показателей цереброспинальной жидкости и получения как минимум трех нормальных люмбальных пунктатов. Затем пункции в течение 3 мес проводятся с частотой 1 раз в 2 нед. При специфическом поражении оболочек и/или вещества головного мозга интратекальное введение препаратов дополняют в ряде случаев краниоспинальным облучением в дозе 18-24 Гр. Альтернативная схема профилактики нейролейкемии — системное введение цитарабина в высоких дозах (1-3 г/м2).
Общепризнанной программой полихимиотерапии при острых нелимфобластных лейкозах является сочетание цитарабина и даунорубицина по схеме «7 + 3» (ежедневное в течение 7 дней введение цитарабина по 100 мг/м2 2 раза в сутки и даунорубицина по 45 мг/м2 в течение первых трех дней). Большинство авторов для консолидации и поддерживающей терапии используют те же курсы, что и для индукционной терапии. Однако применение курса «НАМ» (высокие дозы цитарабина и митоксантрон) в качестве консолидации позволяет значительно улучшить результаты лечения. При этом «НАМ» (цитарабин 3000 мг/м2 каждые 12 ч в первые 1-3 дня курса, митоксантрон 10 мг/м2 в 3-5-й дни курса) используют как 2-ю индукцию, если ремиссия не была достигнута после 1-го курса индукции по программе «7 + 3». После курса «НАМ» выполняют консолидацию высокодозным цитарабином (цитарабин 3000 мг/м2 каждые 12 ч в 1-й, 3-й, 5-й дни курса). Терапия ОЛ, протекающих с гиперлейкоцитозом, проводится по программам, предусмотренным для конкретного варианта лейкоза, в соответствии с возрастом больного и иммунофенотипом/генотипом опухолевых клеток. Обязательно применение аллопуринола, гидратации. Циторедуктивную предфазу проводят в зависимости от конкретного варианта ОЛ. При лейкоцитозе выше (70-100)х109/л до подтверждения варианта ОЛ рекомендован гидроксикарбамид в дозе 100 мг/кг в сутки. При появлении на фоне гиперлейкоцитоза синдрома лейкостазов (нарушение сознания, одышка, поражение легких, ОПН) наряду с приемом гидроксикарбамида и гидратацией используют лейкаферез. ХТ начинают не откладывая, если после лейкафереза лейкоцитоз уменьшился и улучшилась клиническая симптоматика. Параллельно с проведением полихимиотерапии рекомендованы плазмаферезы, особенно при развитии синдрома лизиса опухоли.
Основополагающее правило при лечении ОПЛ состоит в сочетанном применении полного изомера трансретиноевой кислоты (ATRA) — весаноида — и антрациклиновых антибиотиков с цитарабином или без него. ATRA назначают всегда при малейшем клиническом подозрении на ОПЛ (морфология бластных клеток, геморрагический синдром, низкие показатели протромбина и фибриногена). Индукция ремиссии требует массивной заместительной гемотрансфузионной терапии (тромбоцитные концентраты, свежезамороженная плазма). Всем больным ОПЛ может быть рекомендована программа AIDA. Включение цитарабина в схему лечения ОПЛ может быть показано для больных с исходным лейкоцитозом >10 x 109/л. Всем больным независимо от исходного лейкоцитоза курс ХТ должен быть начат не позднее 3-го дня от начала приема ATRA. Больным с числом лейкоцитов >10 χ 109/л курс химиотерапии с цитостатическими препаратами начинают одномоментно с назначением ATRA. При исходном гиперлейкоцитозе (особенно если число лейкоцитов >50 χ 109/л) на фоне проведения полихимиотерапии целесообразно выполнение плазмообмена, позволяющего профилактировать синдром лизиса опухоли и корригировать коагуляционные расстройства. При малейшем подозрении на развитие ретиноидного синдрома (одышка, фебрильная лихорадка, отечный синдром, почечно-печеночная недостаточность) назначают дексаметазон 10 мг/м22 2 раза в сутки в течение 3 дней, при этом отмены ATRA обычно не требуется. Однозначных рекомендаций по выполнению аутологичной трансплантации гемопоэтических стволовых кроветворных клеток (ГСКК) больным ОНЛЛ нет. Ее можно рассматривать в качестве высокодозной альтернативы для больных в 1-й ремиссии. На основании анализа результатов применения аллогенной трансплантации ГСКК даны четкие рекомендации по целесообразности ее выпо?
