Миома матки и беременность мкб 10 код

Связанные заболевания и их лечение
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Симптомы
- Причины
- Патогенез
- Классификация
- Возможные осложнения
- Диагностика
- Дифференциальная диагностика
- Лечение
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Миома матки при беременности.
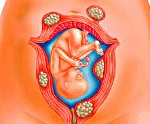
Миома матки при беременности
Описание
Миома матки при беременности. Доброкачественное объемное образование миометрия, возникшее до начала гестации и способное осложнить ее течение. У большинства пациенток клиническая симптоматика отсутствует. При крупных неоплазиях заболевание может проявляться тяжестью в нижней части живота, запорами, учащением дефекации и мочеиспускания, отечностью ног и гениталий. Диагностируется с помощью УЗИ матки. Для консервативного лечения миоматозных узлов используют спазмолитики, токолитики, антиагреганты. При наличии показаний возможно выполнение консервативной миомэктомии.
Дополнительные факты
Миома матки определяется у 0,2-6% беременных, при этом более 2/3 пациенток находятся в возрасте старше 30 лет, у половины из них это первая беременность. В последние годы отмечается омоложение заболевания с все частым выявлением опухолей миометрия у больных 27-29 лет. Большинство молодых пациенток имеют отягощенную наследственность, согласно данным исследований, если у женщины была обнаружена миома в позднем репродуктивном возрасте или пременопаузе, ее дочь обычно заболевает на 10-15 лет раньше. В 10-40% случаев течение гестации и родов при наличии миоматозных узлов является осложненным, в наиболее тяжелых случаях возможны потеря плода и матки.
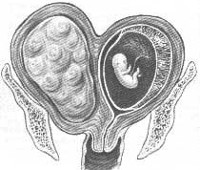
Миома матки при беременности
Симптомы
Запор.
Причины
Специалисты в сфере акушерства и гинекологии предлагают ряд теорий образования миоматозных узлов, однако на сегодняшний день причины развития миомы у небеременных и беременных женщин продолжают уточняться. По мнению многих авторов, предрасполагающими факторами к началу неопластических процессов в миометрии вне зависимости от наличия гестации являются:
• Дисгормональные расстройства. Дисбаланс половых гормонов наблюдается при заболеваниях яичников (хронических оофоритах, аднекситах, кистах, эндометриозе), нарушениях гипоталамо-гипофизарной регуляции, эндокринной патологии (сахарном диабете, гипотиреозе, аутоиммунном тиреоидите, заболеваниях надпочечников), избыточной массе тела.
• Посттравматические изменения волокон миометрия. У пациенток, ранее перенесших аборты, диагностические выскабливания, операции на матке, другие инвазивные процедуры возможно повышение пролиферативной активности клеток мышечного слоя. Преобладание процессов неогенеза над апоптозом способствует образованию гладкомышечных узлов (миом).
• Отягощенная наследственность. Доказана роль генетических мутаций в развитии патологии. Хромосомные аберрации выявляются у 30-73% больных. Миоматоз чаще обнаруживается при точечных аберрациях генов ESR1, ESR2, при которых изменяется чувствительность эстрогеновых рецепторов, и MED12, влияющего на синтез белка-регулятора активности других генов.
Дополнительным фактором риска у беременных становится изменение уровня половых гормонов в локальном кровотоке матки, направленное на поддержание гестации. По данным наблюдений, в первые 8 недель гестационного срока усиливается гиперплазия и гипертрофия клеток миометрия, что сопровождается ростом опухоли. Определенную роль могут играть нарушения на центральном уровне нейрогуморальной регуляции, связанные с психологической реакцией на беременность и более выраженные у тревожно-мнительных женщин.
Патогенез
Ключевым звеном образования и роста миомы матки при беременности является нарушение процессов пролиферации, апоптоза и связанного с ними ангиогенеза. Согласно наиболее распространенной теории, усиленная экспрессия рецепторов эстрогена миоцитов (ER-α и ER-β) в первые недели беременности стимулирует пролиферацию гладкомышечных клеток, которые начинают формировать микроскопически и макроскопически определяемые узловые образования. Дальнейший рост опухоли меньше зависит от гормональной стимуляции и регулируется собственными аутокринопаракринными механизмами. Важной особенностью патогенеза миомы у беременных и возможных осложнений заболевания является угнетение клеточной гиперплазии узлов и ускоренная деструкция мышечных клеток в их центральной зоне, начинающиеся с 8 недели гестации. Объем новообразования может оставаться прежним за счет отека, вызванного нарушениями лимфо- и гемодинамики.
При размещении плаценты над крупным интрамуральным новообразованием патологические процессы при беременности происходят не только в тканях миомы, но и субплацентарном ложе. Отмечаются меньшая извитость и укорочение спиральных сосудов, снижение количества анастомозов, увеличение объема межворсинчатого фибриноида. Ворсины частично останавливаются в развитии, остаются патологически незрелыми. Компенсаторные механизмы представлены усиленным ангиоматозом терминальных ворсин, увеличением числа синцитиальных почек. Возможны тромбозы и инфаркты плацентарного ложа, гипоплазия плаценты с развитием фетоплацентарной недостаточности. Истончение слоя миометрия между децидуальной оболочкой и центрипетально растущей миомой повышает вероятность истинного врастания ворсин хориона в стенку матки.
Классификация
При беременности формы миомы матки обычно систематизируют с учетом локализации узла, его размещения в мышечном слое, особенностей основания субсерозных и субмукозных опухолей, количества и размера неоплазий. Именно эти факторы больше всего влияют на развитие гестации и риск возникновения осложнений. По расположению относительно миометрия акушеры-гинекологи различают следующие виды миом:
• Субмукозные. Миоматозный узел размещен под эндометрием и растет в полость матки. При подслизистых миомах чаще всего нарушаются процессы плацентации. Опухоли больших размеров оказывают давление на плод и его оболочки, что может привести к прерыванию беременности и деформациям скелета ребенка.
• Интрамуральные. Новообразование формируется в средней части мышечного слоя. Влияние на беременность обычно оказывает при большом размере узла. Основные осложнения связаны с патологическими изменениями субплацентарной площадки, плаценты, реже — с давлением неоплазии на растущий плод.
• Субсерозные. Опухоль развивается из наружной части миометрия, ее рост направлен в сторону брюшной полости. На гестацию влияет редко. Смещение миомы, расположенной на ножке, повышает риск перекрута новообразования с последующим некрозом. Крупные неоплазии сдавливают соседние органы.
В 5% случаев миомы локализуются в шейке матки, что приводит к возникновению истмико-цервикальной недостаточности у беременных. Клинически значимым является деление миом на единичные и множественные, небольшие и крупные (от 5 см), на ножке или широком основании. Более серьезный прогноз отмечается у женщин с несколькими узлами, опухолями больших размеров или новообразованиями на ножке. Широкое основание субмукозной миомы ухудшает течение беременности только при расположении над ней плаценты. Деление неоплазий по гистологическому строению на лейомиомы, фибромиомы, фибромы прогностического значения при гестации обычно не имеет.
Возможные осложнения
Вероятность осложненного течения заболевания повышается при наличии узлов размерами свыше 5-7 см, их локализации в области шейки, перешейка, нижней части тела матки, множественном миоматозе, размещении плаценты в проекции новообразования. В 42-58% случаев при миоме отмечается угроза спонтанного раннего выкидыша, риск преждевременных родов достигает 12-25%. Возможно возникновение таких акушерских осложнений, как фетоплацентарная недостаточность с задержкой развития плода, низкое расположение плаценты, ее преждевременная отслойка при нормальной локализации, плотное прикрепление или истинное приращение плацентарной ткани.
Деформация опухолью полости матки способствует формированию аномалий костной системы плода и его неправильному предлежанию. У некоторых беременных подслизистая неоплазия препятствует прохождению ребенка по родовым путям. В родах у пациенток с миомами чаще наблюдается слабость родовых сил, дискоординированная родовая деятельность, возможны разрывы матки и ее шейки, гипотонические кровотечения, послеродовая субинволюция матки. При наличии миом частота мертворождений увеличивается вдвое. Основными неакушерскими осложнениями миоматоза при беременности являются некроз узла, перекрут его ножки. Риск малигнизации неоплазии в гестационном периоде минимальный.
Диагностика
Основной задачей диагностического поиска при миоме у беременных является оценка факторов, способных осложнить гестацию и роды, — количества и размеров узлов, их локализации и расположения по отношению к плаценте. Некоторые традиционные методы диагностики миомы матки при беременности применяются ограниченно. Во время гинекологического осмотра можно выявить несоответствие размеров матки сроку беременности, прощупать крупные субсерозные опухоли на ее передней стенке. Ангиография матки, КТ органов малого таза и другие рентгенологические исследования не рекомендованы из-за возможного повреждающего воздействия на плод. Категорически запрещено проведение гидросонографии и гистероскопии. Для уточнения данных о миоме у беременной обычно применяют:
• УЗИ матки. Миоматозные узлы имеют вид округлых гетерогенных образований с четкими ровными контурами. При преобладании в составе низкодифференцированных гладкомышечных клеток неоплазия является гипоэхогенной, о наличии большого количества соединительнотканных волокон свидетельствует гиперэхогенность. Метод позволяет четко определить размеры опухоли, количество узлов и их расположение.
• УЗДГ сосудов матки. Преимуществом допплерографического исследования является возможность изучения как особенностей кровоснабжения миоматозной неоплазии, так и маточно-плацентарного кровотока. Поскольку при расположении плаценты в области новообразования возрастает риск аномалий ее развития, оценка кровоснабжения обеспечивает своевременное выявление нарушений трансплацентарной динамики.
МРТ матки выполняют по показаниям в сложных диагностических случаях не ранее 4 месяца гестации.
Дифференциальная диагностика
Дифференциальную диагностику миомы проводят с аденомиозом, раком и саркомой матки, полипами эндометрия, опухолями яичников, забрюшинными новообразованиями, трофобластической болезнью. При необходимости беременной назначают консультации уролога, онколога, хирурга.
Лечение
Основной врачебной задачей при сопровождении беременной с миоматозным узлом является пролонгация гестации до безопасных для рождения ребенка сроков. Схема медикаментозной терапии миомы при беременности включает препараты, которые снижают тонус миометрия, улучшают кровоток в маточной стенке и опосредованно — в фетоплацентарном комплексе:
• Спазмолитики. Рекомендованы производные папаверина с выраженным миотропным эффектом и умеренным сосудорасширяющим действием. Лекарственные средства этой группы за счет ингибирования фосфодиэстеразы и внутриклеточного накопления цАМФ угнетают поступление ионов кальция в миоциты, снижая тонус и сократительную активность гладкомышечных волокон.
• β2. Симпатомиметики. Селективные адреностимулирующие препараты обладают выраженным токолитическим эффектом, хорошо расслабляют миометрий, не влияя на сердечно-сосудистую систему и не ухудшая маточно-плацентарный кровоток. За счет активации аденилатциклазы и увеличения уровня цАМФ снижают внутриклеточную концентрацию кальция и сократительную способность миоцитов.
• Антиагреганты. Целесообразность назначения средств с антитромботическим эффектом обусловлена необходимостью профилактики тромботического некроза миомы. Благодаря усилению антиагрегантных свойств простагландинов и подавлению активности фосфодиэстеразы препараты предотвращают агрегацию тромбоцитов и стимулируют умеренную периферическую вазодилатацию.
Оперативное лечение (консервативная миомэктомия) при беременности проводится в исключительных случаях при атипичном (шеечном, перешеечном) расположении гладкомышечных узлов, больших и гигантских одиночных или множественных опухолях, препятствующих нормальному развитию ребенка, нарушении питания новообразования с признаками его деструкции.
Плановая миомэктомия осуществляется на 16-19 неделях гестации, когда физиологическая прогестероновая защита является максимальной. Из-за высокого риска прерывания беременности удаление миомы после 22 недели не рекомендуется. При перекруте ножки и некрозе опухоли хирургическое вмешательство выполняется экстренно по жизненным показаниям. Крайне редко при начавшемся самопроизвольном прерывании беременности с массивным кровотечением и технической невозможностью выскабливания из-за шеечно-перешеечной локализации узла производится экстирпация матки с плодным яйцом.
Большинству беременных с миомой рекомендованы естественные роды с укорочением периода изгнания. Показанием к плановому кесареву сечению является множественный миоматоз с большими неоплазиями, особенно при их размещении в нижнем сегменте. Экстренное оперативное родоразрешение проводится по акушерским показаниям при клинически узком тазе, терапевтически резистентной слабости родовой деятельности, косом или поперечном положении плода, выпадении петель пуповины, угрозе разрыва матки. В ряде случаев осуществляется расширенное вмешательство с миомэктомией или удалением матки.
Профилактика
От 60 до 90% беременностей при миоме матки протекают без осложнений. В 49-60% случаев маленькие узлы практически не изменяются в размерах, в 22-32% отмечается увеличение объема опухоли на 12-25%, у 8-27% беременных новообразование уменьшается в третьем триместре на 5-10%. У части пациенток миомы размерами до 5 см полностью рассасываются в послеродовом периоде. При наличии миомы женщине, которая планирует беременность, необходимо пройти курс консервативного лечения для уменьшения размера узлов или удалить их хирургически при наличии соответствующих показаний. Для предупреждения осложнений рекомендована ранняя постановка на учет в женской консультации, динамическое наблюдение акушера-гинеколога с проведением плановых и неплановых УЗИ для оценки состояния опухоли и плода.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
![]()
Содержание статьи
Миомы матки классификация – это определение вида образования по количеству узлов, по локализации в матке.
Миомы классификация по количеству образований:
- Одиночный узел.
- Множественные узлы.
Локализация узлов:
- Новообразования, расположенные под слизистым слоем, ближе к полости органа – подслизистые узлы.
- Локализованные в мышечном слое — межмышечные, интрамуральные, интерстициальные узлы.
- Субсерозное образование формируется под наружным серозным слоем органа.
- Новообразование между широкими связками матки – интралигаментарный узел.
- Образование в тканях шейки органа – шеечный узел.
Получить больше информации по классификации доброкачественного образования шейки и миоме тела матки, МКБ10 и методам лечения поможет консультация по e-mail. Классификация миомы матки по МКБ 10 у взрослых женщин – это международная классификация болезней, в которой закодированы медицинские диагнозы. Миома матки в МКБ 10 проходит под кодом D25. Найти коды в МКБ миомы тела матки и шейки детородного органа можно с помощью последовательного поиска:
- Класс – новообразования — откроются новообразования С00-D48.
- Заболевание относится к доброкачественным новообразованиям – D10-D36.
- Миома матки код МКБ – D25
Миома матки код по МКБ 10
| Код МКБ 10 | Вид миомы | Описание |
| D25 | Лейомиома (фиброма), новообразования с морфологическим кодом М889, кодом характера новообразования фибромиомы /0. | Доброкачественное опухолеподобное образование миометрия матки. |
| D25.0 | Субмукозная (подслизистая) | Формируется под слизистым слоем в миометрии, узлы растут в полость матки. Большие и множественные узлы вызывают деформацию органа, бесплодие. Могут поражать шейку, перешеек или тело детородного органа. |
| D25.1 | Интрамуральная | Такой тип новообразования поражает мышечный слой детородного органа. Может формироваться как шеечный, субсерозный, субмукозный узел, она может быть множественной или одиночной. Характеризуется обильными менструациями, болью, анемией. |
| D25.2 | Субсерозная | Находится под серозным слоем матки, на внешней стороне стенки органа, характеризуется ростом в область брюшной полости. Наибольшую опасность представляет узел на тонкой ножке. Чаще диагностируются множественные небольшие субсерозные новообразования. |
| D25.9 | Неуточненный тип | Образование медленно развивается, имеет маленький размер, скрытые видимые формы. Такой тип требует постоянного наблюдения. |
При появлении первых признаков заболевания женщине необходимо записаться на приём, пройти полное обследование. Очень редко, но встречаются случаи формирования внутри тканей доброкачественного узла лейосаркомы – злокачественного новообразования.
При лечении миомы код по МКБ 10 указывается в карточке пациентки, в коде содержатся все данные о типе миомы. МКБ 10 периодически пересматривается (каждые 10 лет) под руководством Всемирной организации здравоохранения. Миома код МКБ – это алфавитно-цифровая система кодов, которая включает все виды заболевания и заменила старую цифровую систему. Диагностикой и лечением занимаются клиники лечения миомы. Основное направление деятельности клиник – профилактика и диагностика заболевания, усилия врачей направлены на сохранение репродуктивной функции женщины. В качестве лечения применяют органосохраняющие методики: ЭМА, лапароскопическую и гистероскопическую миомэктомию. ЭМА относится к малоинвазивным методам, не требует применения общего наркоза, не проводятся разрезы или проколы на передней брюшной стенке, после проведения процедуры идет быстрый процесс восстановления. ЭМА дает шанс женщинам на рождение ребенка.
Список литературы:
- Савицкий Г. А., Иванова Р. Д., Свечникова Ф. А. Роль локальной гипергормонемии в патогенезе темпа прироста массы опухолевых узлов при миоме матки //Акушерство и гинекология. – 1983. – Т. 4. – С. 13-16.
- Сидорова И.С. Миома матки (современные аспекты этиологии, патогенеза, классификации и профилактики). В кн.: Миома матки. Под ред. И.С. Сидоровой. М: МИА 2003; 5—66.
- Мериакри А.В. Эпидемиология и патогенез миомы матки. Сиб мед журн 1998; 2: 8—13.
- Бобров Б.Ю. Эмболизация маточных артерий в лечении миомы матки. Современное состояние вопроса // Журнал акушерства и женских болезней. 2010. №2. С. 100-125
- Б. Ю. Бобров, С. А. Капранов, В. Г. Бреусенко и др. Эмболизация маточных артерий: современный взгляд на проблему. «Диагностическая и интервенционная радиология» том 1 № 2 / 2007

Эндоваскулярный хирург, кандидат медицинских наук, самый большой персональный опыт ЭМА в России

Гинеколог, кандидат медицинских наук

Акушер-гинеколог, онколог, кандидат медицинских наук

Врач акушер-гинеколог
Источник
