Миофасциальный болевой синдром где лечить

Дискомфорт в области спины и шеи может возникнуть при разных состояниях. Очень часто причина кроется в миофасциальном болевом синдроме. Он проявляется патологическим напряжением в скелетной мышце (или в мышечной группе), имеет характерные проявления и закономерности течения.
В основе миофасциального болевого синдрома лежат микроповреждения тканей. Они могут быть получены при внезапном одномоментном сокращении мышц или на фоне хронической перегрузки. Травма приводит к выходу из клеток ионов кальция, которые инициируют спазм мышцы.
Механизм развития
 Длительное мышечное напряжение само по себе болезненно. Оно к тому же ухудшает микроциркуляцию. В условиях недостатка кислорода и избыточной работы мышц высвобождение энергии происходит по пути быстрого анаэробного углеводного цикла. Процесс окисления при этом неполный. Образующаяся молочная кислота накапливается в мышцах, распадаясь на ионы лакатата и водорода. Водород нарушает проведение электрического сигнала, вызывает жгучие ощущения в мышцах.
Длительное мышечное напряжение само по себе болезненно. Оно к тому же ухудшает микроциркуляцию. В условиях недостатка кислорода и избыточной работы мышц высвобождение энергии происходит по пути быстрого анаэробного углеводного цикла. Процесс окисления при этом неполный. Образующаяся молочная кислота накапливается в мышцах, распадаясь на ионы лакатата и водорода. Водород нарушает проведение электрического сигнала, вызывает жгучие ощущения в мышцах.
При отсутствии периода отдыха и нарастающем истощении в тканях возникает асептическое воспаление. Вырабатываются медиаторы воспаления, простагландин, серотонин. Вместе с недоокисленными продуктами обмена эти вещества стимулируют рецепторы, что приводит к рефлекторному защитному напряжению мышц в ответ на боль.
Формируется порочный круг, поддерживающий болезненное длительное мышечное сокращение. Мышца становится уплотненной, болезненной, снижается объем возможных движений. На этом фоне образуются триггерные точки. Это небольшие участки повышенной возбудимости в пораженной области и на отдалении. Их раздражение приводит к локальному болезненному судорожному сокращению, сопровождающемуся вегетативными изменениями.
При продолжительном существовании спазма возникают обратимые структурные изменения в триггерных участках мышц.
Миофасциальные триггерные точки могут быть активными и латентными. Длительное воздействие определенных факторов может привести к формированию латентных триггеров без наличия четко очерченного болевого синдрома. В этом случае дополнительное воздействие, в том числе и психоэмоциональное, может стать пусковым механизмом. Возникает активация латентных точек, развивается миофасциальный синдром.

Этиология
Причинами миофасциального болевого синдрома могут быть:
заболевания позвоночника, приводящие к рефлекторному напряжению паравертебральных групп мышц в области поражения и к компенсаторной подвижности соседних отделов;
непривычные, неадекватные, интенсивные и продолжительные нагрузки;
длительное сохранение одной позы, приводящей к неравномерному напряжению мышц разных сторон тела (неправильная посадка за рабочим столом, компьютером, рулем автомобиля);
иммобилизация частей тела, передвижение с помощью костылей и прочих средств, неравномерная опора;
врожденные или приобретенные деформации опорно-двигательной системы (сколиоз, аномалии таза, разница длины ног);
переохлаждение;
постоянно повторяющиеся движения, особенно на скручивание туловища (особенности профессии);
стрессы, тревожно-депрессивный синдром;
защитное напряжение мышц при болевом синдроме, не связанном с позвоночником (при патологии суставов или внутренних органов).
Особенно часто возникает миофасциальный болевой синдром поясничного отдела позвоночника. Разнообразные активные движения, поднятие тяжестей в сочетании с высокой нагрузкой по удержанию вертикального положения тела – все это создает предпосылки к развитию спазма при наличии провоцирующих или причинных факторов.
Клиническая картина
 Основными симптомами миофасциального болевого синдрома являются:
Основными симптомами миофасциального болевого синдрома являются:
боль – локальная или в области крупных мышечных групп;
ограничение движений;
тяжистое уплотнение мышцы;
наличие триггерной точки;
зона отраженной боли, характерная для каждой мышцы.
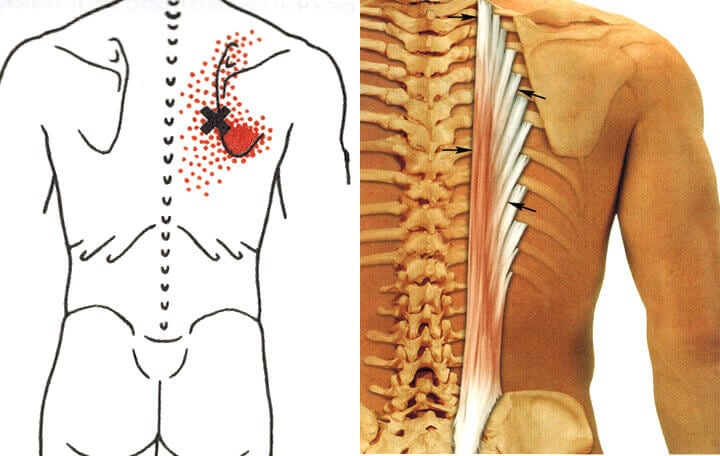
Первый и самый главный симптом – это боль. Она ноющая, тянущая, мучительная, не проходящая полностью в покое. Характерно ее спазматическое усиление при нагрузке пораженной мышцы. Спазмированная мышца прощупывается как уплотненный болезненный тяж, который можно как бы перекатывать под кожей.
Боль больше всего ощущается в области триггерных точек. Они при пальпации ощущаются как небольшие уплотненные участки. При этом их раздражение приводит к резкому сокращению мышцы и выраженной боли. Это может сопровождаться вздрагиванием и вегетативными реакциями – покраснением или мраморностью кожи, потливостью.
Обязательна зона отраженной боли, при этом ощущения в ней тупые, длительные, тягостные, меняющееся по интенсивности. Каждая мышца имеет свою область отражения и распространения с локализацией в пределах одного склеротома.
Миофасциальный болевой синдром имеет стадийность развития.
В остром периоде боль выраженная, мучительная, практически постоянная, усиливающаяся от малейшего воздействия.
На второй стадии боль беспокоит при движениях и активации триггеров, но утихает в покое. Затем происходит обратное развитие синдрома. При этом боли нет, но некоторые движения причиняют дискомфорт, а триггеры находятся в латентном состоянии.
И острая, и хроническая боль нередко приводят к эмоциональным реакциям и нарушению витальных функций. Могут ухудшаться сон и аппетит, снижаться настроение, падать работоспособность. Кроме того, хронические аффективные расстройства могут сами проявляться висцеро-вегетативными и болевыми синдромами, в том числе и миофасциальными.
Диагностика МФБЦ направлена в первую очередь на исключение воспаления и корешкового синдрома. Она основана в первую очередь на данных тщательного осмотра и имеет четкие критерии.
Принципы лечения
 Терапия миофасциального болевого синдрома должна быть комплексной. При этом важно не только как долго лечится это состояние, но и насколько полное влияние оказывается на все звенья патогенеза. Воздействие на миофасциальный болевой синдром поясницы, шейного или грудного отдела имеет общие принципы и подходы.
Терапия миофасциального болевого синдрома должна быть комплексной. При этом важно не только как долго лечится это состояние, но и насколько полное влияние оказывается на все звенья патогенеза. Воздействие на миофасциальный болевой синдром поясницы, шейного или грудного отдела имеет общие принципы и подходы.
Лечение включает медикаментозные и немедикаментозные методики.
Обязательными мероприятиями являются покой, коррекция позы и положения. Применяют корсеты, ортопедические подушечки.
Применение препаратов бывает местным (накожным), локальным (инъекции в триггеры) и системным (прием таблеток, инъекции).
Используются миорелаксанты центрального действия (мидокалм, сирдалуд, баклофен), нестероидные противовоспалительные средства, витамины группы В. Местно наносят мази и гели с противовоспалительным и отвлекающим рефлекторным эффектом.
При хроническом болевом синдроме для купирования астенических, тревожных и депрессивных и вегетативных реакций назначаются ГАМК-эргические препараты, антидепрессанты разных групп, седативные и вегетотропные средства.
Эффективны уколы в триггерные точки – «сухие» и с введением обезболивающих средств.
 Из немедикаментозных методик используют:
Из немедикаментозных методик используют:
акупрессуру триггерных точек;
постизометрическую релаксацию мышц – принудительное ступенчатое растягивание мышцы с адаптацией к новой длине;
растяжение мышцы с распылением обезболивающих средств на поверхность кожи;
иглоукалывание;
массаж.
Стихание боли не всегда означает излечение. Переход триггерных точек в латентное, дремлющее состояние делает возможным возобновление МФБС при возобновлении неблагоприятных провоцирующих воздействий. Поэтому важно проводить профилактические меры.
Важными моментами профилактики являются использование ортопедических приспособлений, коррекция осанки, рационализация движений при выполнении рабочих обязанностей, правильная посадка за столом, перед монитором или при вождении автомобиля, укрепление мышечного корсета.
Миофасциальный болевой синдром – это состояние длительного патологического тонуса мышц с формированием триггерных точек. Лечение должно быть направлено на купирование боли с разрушением патологического круга «боль-спазм-боль» и обязательно дополняться предупреждением реактивации латентных триггеров.
Источник
Боль – признак многих неврологических и нейрохирургических заболеваний: патологии сосудов, воспалительного процесса, новообразований, травматических повреждений головного мозга, полинейропатии. Она значительно ухудшает качество жизни пациента. Миофасциальный болевой синдром является проявлением первичной дисфункции миофасциальных тканей.
Врачи Юсуповской больницы выявляют причину боли при помощи современных методов исследования. Для обследования пациентов используют современные аппараты европейских, американских и японских фирм.
Неврологи применяют индивидуальные схемы терапии болевого синдрома, применяя лекарственные препараты и немедикаментозные методы лечения. Наиболее сложные случаи заболевания обсуждаются на заседании экспертного Совета. Кандидаты и доктора медицинских наук, врачи высшей категории, являющиеся ведущими специалистами в области неврологии, принимают коллегиальное решение. Наиболее сложное лечение можно пройти в клиниках-партнёрах.
Миофасциальный болевой синдром развивается на фоне рефлекторных мышечно-тонических синдромов и осложняет их течение. Компрессионная радикулопатия, рефлекторный болевой синдром могут иметь острое, подострое, хроническое и рецидивирующее течение. У 85% пациентов с миофасциальным болевым синдромом неврологи определяют признаки дисфункции стволовых структур. Боль вызывают вертебральные и экстравертебральные заболевания.
Вертебральный синдром включает следующие симптомокомплексы:
- болевой (боль и болезненность);
- фиксационный (снижение объёма движений, деформации, мышечно-тонический дисбаланс);
- морфологический (обусловливает возникновение вертебрального синдрома).
Среди мышечно-тонических реакций, которые обусловлены остеохондрозом позвоночника, выделяют региональные вертебральные синдромы (боль в шее, грудной клетке, пояснице) и экстравертебральные проявления (боль в верхних конечностях, ягодицах, передней области грудной клетки, миофасциальный синдром тазового дна). Вследствие спазма сегментарных мышц происходит иммобилизация поражённого сегмента, что со временем поддерживает боль. Излюбленными местами локализации мышечно-тонических синдромов являются трапециевидные, ромбовидные, лестничные, грушевидные, паравертебральные и средняя ягодичная мышца.
Причины миофасциального болевого синдрома
Выраженный миофасциальный болевой синдром возникает под воздействием различных факторов:
- стрессы вызывают развитие напряжения и спазма скелетных мышц, которые сохраняются после прекращения воздействия на организм стрессовых факторов;
- функциональная перегрузка отдельных мышечных групп при разной длине ног, нарушениях осанки;
- перегрузка отдельных мышечных групп при длительном нахождении в вынужденной позе или постоянных стереотипных движениях;
- спортивная травма, прямое повреждение мышц в результате дорожно-транспортного происшествия;
- длительная иммобилизация при вывихах и переломах конечностей;
- прямая травма мышц в результате ДТП, спортивные травмы;
- заболевания внутренних органов, при которых болевые импульсы из поражённого патологическим процессом внутреннего органа приводят к защитному мышечному спазму.
Врачи Юсуповской больницы индивидуально подходят к лечению каждого пациента. Неврологи определяют причину болевого синдрома, назначают лечение, направленное на устранение причины боли.
Проявления миофасциального болевого синдрома
Пациенты на приёме у невролога предъявляют жалобы на боль в шее, пояснице и в других скелетных мышцах. Интенсивность боли уменьшается после отдыха, при растяжении и разминании болезненной мышцы. В пораженных мышцах врач или пациент может прощупать мышечный тяж. В нём определяются уплотнённые болезненные участки – триггерные точки. Давление на них вызывает как местную, так и отражённую боль.
Диагностика миофасциального болевого синдрома не вызывает трудностей. Невролог устанавливает диагноз на основании жалоб пациента на наличие хронических асимметричных мышечных болей. При осмотре врач прощупывает болезненные мышцы, выявит триггерные точки в них и выясняет причину возникновения у мышечно-фасциального болевого синдрома.
Выделяют 3 стадии течения заболевания:
- первая, острая стадия характеризуется постоянными, интенсивными болями, причиняющими пациенту страдания, причину которых пациент объяснить не может;
- на второй стадии болезненные ощущения возникают лишь при движениях и физических нагрузках, во время покоя боль отсутствует;
- на третьей стадии у пациентов сохраняются неприятные ощущения и некоторое нарушение функции поражённых мышц.
У больных с мышечно-фасциальным болевым синдромом всегда присутствуют нарушения подвижности поражённых мышц. При хроническом течении заболевания состояние пациента страдает не от самой боли, а от сопутствующего снижения физической активности, депрессии, нарушения сна, социальной дезадаптации. Для того чтобы выяснить причину боли, врачи Юсуповской больницы применяют следующие методы исследования:
- рентгенографию позвоночника;
- спондилографию;
- магнитно-резонансную томографию;
- компьютерную томографию.
Лечение и профилактика миофасциального болевого синдрома
При наличии острого болевого синдрома лечение заключается в применении ненаркотических анальгетиков и нестероидных противовоспалительных препаратов. Вначале их вводят внутримышечно, а затем принимают в виде таблеток. Для профилактики осложнений со стороны желудочно-кишечного тракта применяют ингибиторы протонной помпы. При выраженном болевом синдроме применяют мелоксикам-ратиофарм. Местно используют лидокаиновые пластыри.
На втором этапе лечения острого или выраженного болевого синдрома пациентам назначают трамадол. При присоединении нейропатической боли применяют антиконвульсанты второго поколения: габапентин и прегабалин. Карбамазепин относится к противосудорожным лекарственным средствам. Он обладает умеренным антидепрессивным эффектом, оказывает анальгезирующее действие. Финлепсин и Финлепсин 200/400 ретард принимают перорально.
Снижение мышечного тонуса вызывает баклофен – миорелаксант с центральным механизмом действия. Препарат обладает одновременно обезболивающим, подавляющим и миорелаксирующим эффектом. Применение миорелаксантов позволяет избавить мышцу не только от активных, но и от латентных триггерных точек. Одним из наиболее популярных миорелаксантов центрального действия является тизанидин. Толперизон влияет на все звенья болевого синдрома: вегетативную нервную систему, мышечный спазм. Его назначают совместно с нестероидными противовоспалительными препаратами. Толперизон применяют при проведении нейромышечных лидокаиновых блокад. Депрессивное состояние у пациентов с хроническим миофасциальным болевым синдромом является показанием к назначению трициклических антидепрессантов.
В Юсуповской больнице для лечения миофасциального болевого синдрома применяют рефлекторные методы лечения. Рефлексотерапия вызывает общую релаксацию, устраняет болезненные мышечные спазмы, нормализует психоэмоциональный фон пациентов. Наиболее часто для лечения мышечно-фасциального болевого синдрома применяют иглорефлексотерапию, магнитотерапию. С целью инактивации триггерных точек применяют лазерное излучение. Для уменьшения боли проводят мануальную терапию, отпускают физиотерапевтические процедуры.
Профилактика миофасциального болевого синдрома складывается из мероприятий, направленных на лечение основных заболеваний, вызывающих боль. При остеохондрозе позвоночника пациентам рекомендуют соблюдать правильную позу туловища, уменьшить статическую и динамическую нагрузку на позвоночный столб. При сколиозах позвоночника проводят ортопедическое лечение с целью коррекции искривления позвоночника.
При синдроме короткой ноги пациенты проходят лечение у ортопеда. Применяются специальные ортопедические стельки для обуви, которые помещают под пятку укороченной ноги. Пациентам с синдромом укорочения половины таза рекомендуют подкладывать под область ягодиц при сидении специальную подушку или валик.
При наличии сутулости проводят лечебную физкультуру, массаж, рекомендуют ношение ортопедических изделий в виде специальных корсетов для исправления осанки. С целью исправления «греческого» типа стопы назначают ношение специально сконструированных стелек.
При наличии миофасциального болевого синдрома позвоните по телефону. Вас запишут на приём к врачу Юсуповской больницы. После обследования вам составят индивидуальную схему терапии. В лечении пациентов, страдающих миофасциальным болевым синдромом, принимают участие врачи разной специализации: неврологи, травматологи, ортопеды, мануальные терапевты, реабилитологи и психологи. После лечения пациенты получают рекомендации по профилактике заболевания.
Автор

Заведующий отделением восстановительной медицины, врач по лечебной физкультуре, врач-невролог, врач-рефлексотерапевт
Список литературы
- МКБ-10 (Международная классификация болезней)
- Юсуповская больница
- Абузарова Г.Р. Невропатический болевой синдром в онкологии: эпидемиология, классификация, особенности невропатической боли при злокачественных новообразованиях // Российский онкологический журнал. — 2010. — № 5. — С. 50-55.
- Алексеев В.В. Основные принципы лечения болевых синдромов // Русский медицинский журнал. — 2003. — Т. 11. — № 5. — С. 250-253.
- Болевые синдромы в неврологической практике / Под ред. А.М. Вейна. — 2001. — 368 с.
Наши специалисты

Невролог, руководитель клиники хронической боли

Невролог, кандидат медицинских наук

Невролог, кандидат медицинских наук

Заведующий отделением восстановительной медицины, врач по лечебной физкультуре, врач-невролог, врач-рефлексотерапевт

Невролог

Невролог

Невролог, ведущий специалист отделения неврологии

Невролог
Цены на лечение миофасциального болевого синдрома
*Информация на сайте носит исключительно ознакомительный характер. Все материалы и цены, размещенные на сайте, не являются публичной офертой, определяемой положениями ст. 437 ГК РФ. Для получения точной информации обратитесь к сотрудникам клиники или посетите нашу клинику.
Скачать прайс на услуги
Мы работаем круглосуточно
Источник
