Миелопатический синдром на шейном уровне

Миелопатия шейного отдела – это комплекс симптомов, появление которых связано с поражением спинного мозга на уровне шейного отдела позвоночника. В медицине этим термином принято обозначать хронические невоспалительные процессы в спинном мозге. Миелопатия может возникать в любом отделе спинного мозга, но чаще всего это случается в шейном и поясничном отделах. Миелопатию нельзя назвать отдельным заболеванием. Это собирательное понятие, обозначающее группу признаков поражения какого-то отдела спинного мозга. Она может быть следствием множества других болезней, в первую очередь, остеохондроза. О том, когда возникает и чем характеризуется миелопатия шейного отдела, вы узнаете из этой статьи.
Миелопатия – процесс хронический. Это означает, что внезапно возникающие «проблемы» с деятельностью спинного мозга к ней не относятся. Чаще всего миелопатия становится результатом дегенеративных процессов в позвоночнике. Это состояние возникает медленно, исподволь, со временем обрастая все новыми и новыми симптомами. Ее первые признаки далеко неспецифичны (например, боли в шее), поэтому заподозрить такое состояние удается не всегда сразу. Что же может служить причиной возникновения миелопатии шейного отдела? Остановимся на этом вопросе подробнее.
Когда возникает миелопатия шейного отдела?
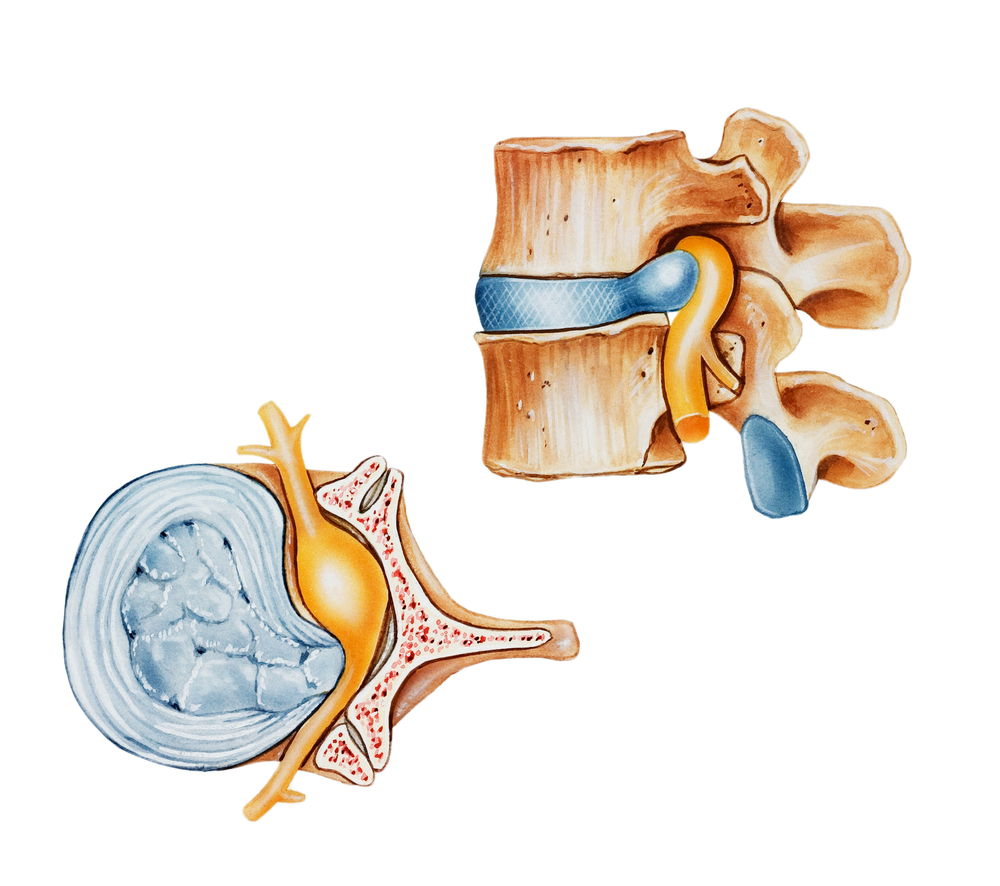 Остеохондроз, грыжи межпозвонковых дисков, стеноз позвоночного канала — заболевания, обусловливающие 9 из 10 случаев миелопатии.
Остеохондроз, грыжи межпозвонковых дисков, стеноз позвоночного канала — заболевания, обусловливающие 9 из 10 случаев миелопатии.
Если говорить в целом о возможных причинах появления миелопатии, то их достаточно много. Но среди них есть те, которые составляют до 90% всех случаев. Это следующие состояния:
- остеохондроз шейного отдела позвоночника с грыжеобразованием;
- шейный спондилез;
- стеноз (сужение) позвоночного канала.
Эти три дегенеративно-дистрофических заболевания составляют львиную долю в генезе миелопатии. Чаще они становятся причиной миелопатии у больных пожилого возраста. При остеохондрозе с грыжеобразованием выпячивающийся в просвет спинномозгового канала диск начинает сдавливать структуры спинного мозга или питающие его сосуды, что и приводит к возникновению миелопатии. Шейный сппондилез в виде патологических костных разрастаний по краям тел позвонков (остеофитов) также вызывает сдавление различных отделов спинного мозга. Стеноз позвоночного канала может быть врожденным, а может и появиться в результате остеохондроза, спондилеза, травмы или оперативного вмешательства на позвоночнике. В этих случаях также возникает сдавление спинного мозга в его канале, что приводит к нарушению его функции.
Миелопатия может возникать и при ряде других заболеваний, но это встречается значительно реже, чем в выше описанных случаях. К таким заболеваниям относятся:
- ревматоидный артрит;
- системная красная волчанка;
- цирроз печени;
- опухоли спинного мозга и рядом расположенных структур;
- нарушения строения места перехода позвоночника в череп (аномалии краниовертебрального перехода);
- СПИД;
- хронический алкоголизм;
- осложнения химиотерапии и лучевой терапии.
Эти процессы так или иначе приводят к нарушению нормального функционирования спинного мозга. Нервные импульсы не проходят или частично проходят через нейроны спинного мозга, поэтому ниже расположенные отделы спинного мозга не получают правильную информацию. Соответственно, нарушается работа всего, что иннервируется нижерасположенными отделами. А поскольку шейный отдел спинного мозга находится на самом верху, то при миелопатии шейного отдела возникают проблемы с деятельностью всего спинного мозга. Клинически это находит отражение в появлении симптомов со стороны верхних и нижних конечностей, тазовых органов. Теперь рассмотрим, какими симптомами характеризуется миелопатия шейного отдела.
Симптомы миелопатии шейного отдела
Основными симптомами миелопатии шейного отдела являются:
- боли в шее и плечевом поясе;
- ограничение подвижности в шейном отделе позвоночника;
- боли, отдающие в руки в виде «прострелов» по наружной или внутренней поверхности руки. Такие боли могут усиливаться при кашле или натуживании;
- чувство онемения в одной руке или обеих;
- снижение чувствительности в одной или обеих руках, ногах (тактильная, болевая, температурная чувствительность);
- чувство ползания мурашек (парестезии) в руках и ногах (преимущественно кисти и стопы);
- слабость в мышцах рук и ног;
- снижение рефлексов с верхних конечностей и повышение с нижних конечностей;
- повышение мышечного тонуса в ногах и снижение его в руках;
- патологические стопные рефлексы (Бабинского, Оппенгейма и другие);
- клонус стоп (когда в положении лежа после подошвенного сгибания стопы резко производится ее разгибание врачом, в результате чего стопа многократно совершает качающиеся движения);
- утрата глубокой чувствительности преимущественно в ногах (не ощущается вибрация, больной не может определить с закрытыми глазами точку прикосновения к ногам, указать, к какому пальцу прикасается врач и в какую сторону его сгибает или разгибает);
- ощущение прохождения электрического тока по позвоночнику, рукам и ногам при сгибании или разгибании шеи (симптом Лермитта);
- при долго существующем процессе возможно появление расстройств функции тазовых органов (потеря контроля над мочеиспусканием и дефекацией), похудение мышц рук и ног.
Каждый отдельно взятый симптом еще не свидетельствует о миелопатии шейного отдела. Они могут появляться в разных комбинациях различной степени выраженности. Например, возникновение боли в шейном отделе еще не говорит о наличии миелопатии. Или обнаружение неврологом при осмотре повышения рефлексов с нижних конечностей также еще не свидетельствует о такой патологии. Признаки миелопатии могут захватывать левую или правую половину тела или наоборот быть преимущественно выраженными в руках или ногах. Многое зависит от того, какие именно отделы спинного мозга оказываются сдавленными.
Первыми признаками развития миелопатии шейного отдела чаще всего служат именно боли в шейном отделе. Они могут отдавать в руки, затылок, височную область. В этих же зонах поначалу могут ощущаться парестезии. Постепенно к болевому синдрому добавляются и другие признаки: возникает мышечная слабость, утрачивается чувствительность. Некоторые признаки миелопатии может определить и оценить лишь невролог при осмотре (например, изменения рефлексов, некоторых видов чувствительности, наличие клонусов стоп и другие). Ввиду того, что многие симптомы миелопатии могут служить признаками и других патологических состояний, необходим комплексный подход к оценке всех имеющихся симптомов у больного.
Клинические особенности некоторых разновидностей миелопатии
 Слабость в мышцах ног, повышение их тонуса и снижение чувствительности — основные проявления алкогольной миелопатии.
Слабость в мышцах ног, повышение их тонуса и снижение чувствительности — основные проявления алкогольной миелопатии.
Отдельные разновидности миелопатии могут иметь свои особенности. Это определяется причиной миелопатии. Так, например, при алкогольной миелопатии поражаются преимущественно нижние конечности. В ногах развивается исподволь мышечная слабость, утрачивается чувствительность нижней половины туловища и на ногах, в мышцах ног повышается тонус. Ноги с трудом слушаются больного, могут полностью не разгибаться. Изменяется походка. Ко всему этому позже присоединяются нарушение функции тазовых органов: моча постоянно подтекает, а еще позже появляются и проблемы со стулом. При этом верхние конечности могут оставаться практически не задействованными в процессе. Поскольку при хроническом алкоголизме поражение печени является неизбежным, то многие симптомы миелопатии алкогольного генеза идентичны симптомам миелопатии при циррозе печени. Четко разделить эти два состояния невозможно.
Миелопатия при ревматоидном артрите обычно захватывает верхнешейный отдел спинного мозга. Ее первыми признаками становится боль в шее с иррадиацией в голову. В этих же отделах появляются парестезии. Практически одновременно с этими симптомами повышаются рефлексы с нижних конечностей, и появляются патологические симптомы (Бабинского). Руки могут вовлекаться в процесс как раньше ног, так и позже. Но при этой разновидности миелопатии (с поражением верхнешейного отдела) рефлексы с рук тоже повышаются, мышечный тонус в руках также нарастает. Изредка возможны непроизвольные подергивания в мышцах кистей. Проявление миелопатии при ревматоидном артрите могут провоцировать легкая травма шейного отдела позвоночника или интубация. Движения в шее могут сопровождаться появлением головокружения, двоения в глазах, обмороков, приступов снижения мышечного тонуса вплоть до падения. Эти признаки связаны со сдавлением позвоночных артерий или смещением зубовидного отростка второго шейного позвонка. Первое время они лишь вызываются движениями в шее и являются преходящими, однако со временем становятся более стойкими.
Миелопатия при системной красной волчанке появляется в результате атаки нервных клеток антифосфолипидными антителами, образующимися в организме при этом заболевании. Довольно быстро появляются симметричная мышечная слабость в ногах, выраженные боли в позвоночнике, нарушения функции тазовых органов. Иногда миелопатия при системной красной волчанке сопровождается поражением зрительного нерва, что проявляется нарушением зрения.
Как видим, у каждой разновидности миелопатии есть свои, сугубо ей свойственные признаки. Иногда это помогает диагностическому процессу.
Таким образом, все выше изложенное свидетельствует о многогранности такого патологического процесса, как миелопатия шейного отдела. Становится понятно, что ее нельзя считать отдельным заболеванием. Это синдром поражения одного из отделов спинного мозга, который возникает при различных состояниях. Признаки миелопатии настолько разнообразны и неспецифичны, что иногда только с течением какого-то промежутка времени клиническая картина становится ясной.
Специалист рассказывает о миелопатии шейного отдела позвоночника:
Источник
Миелопатия – это патозоологическое состояние, при котором нарушается функция спинного мозга за счет воспаления, сдавливания, дегенерации, и т.д. Может быть вертеброгенной, дискогенной и спондилогенной – развивающейся на фоне дегенеративных дистрофических процессов в тканях позвоночного столба. Также встречается посттравматическая шейная миелопатия – она формируется у лиц, которые часто подвергают свой позвоночник повышенным физическим нагрузкам. Например, заболевание может возникнуть после экстренного торможения автомобиля или при прыжке с высоты, в результате падения и т.д.
Миелопатия шейного отдела приводит к нарушению работы вегетативной нервной системы. Могут возникать вторичные гипертензивные синдромы, снижение умственной работоспособности, нарушение цервикального кровоснабжения. У части больных повышается внутричерепное давление, что может провоцировать мозговую рвоту на высоту приступа головной боли, развитие мигренозных приступов и т.д.
Также встречается миелопатия позвоночника в грудном (реже) и поясничном (чаще) отделах. При развитии поражения спинного мозга в области поясницы и крестца могут возникать парезы и параличи нижних конечностей. На начальной стадии заболевание проявляется в виде нарушения работы органов брюшной полости. У женщин в возрасте старше 40-ка лет поясничная миелопатия провоцирует синдром гиперактивного мочевого пузыря. У мужчин в возрасте 30 – 35 лет это заболевание может стать причиной эректильной дисфункции. Поэтому при появлении подобных патологий следует тщательно обследовать пояснично-крестцовый отдел позвоночника. Поставить точный диагноз позволяет консультация вертебролога и проведение МРТ обследования.
Хроническая миелопатия шейного отдела позвоночника не менее опасна для здоровья человека. Это нарушение приводит к неправильной работе солнечного сплетения, изменяется алгоритм кровообращения в большом и малом круге. Высока вероятность развития легочных патологий, паралича верхних конечностей. Примерно у половины больных шейная миелопатия сопровождается развитием плечевого плексита.
В статье описаны основные симптомы миелопатии и способы лечения с применением методик мануальной терапии. При выявлении у себя характерных признаков постарайтесь как можно быстрее попасть на прием к опытному врачу вертебрологу или неврологу. Без своевременного правильного лечения заболевание будет быстро прогрессировать.
В Москве на бесплатный прием невролога и вертебролога можно записаться в нашей клинике мануальной терапии. Здесь ведут прием опытные доктора. Они быстро поставят точный диагноз и разработают индивидуальный курс лечения. Это позволит восстановить поврежденную структуру спинного мозга и восстановить нарушенные функции.
Причины цервикальной миелопатии на шейном уровне
Миелопатия на шейном уровне является хроническим дегенеративным процессом, который может протекать без видимых признаков в течение нескольких месяцев и даже лет. Первым неспецифичным симптомом является боль в области шеи. Выявить точную причину этой патологии удается далеко не всегда. Но в большинстве случаев миелопатия является следствием длительного разрушения межпозвоночных дисков в шейном отделе позвоночника.
Цервикальная миелопатия при выпадении грыжи диска в спинномозговой канал может быть острой с внезапно появившимися признаками неблагополучия. Но в большинстве случаев сужение спинномозгового канала за счет протрузии межпозвоночного диска происходит постепенно, поэтому острых проявлений можно не увидеть. Постепенно нарастающая мышечная слабость в верхних конечностях, сонливость, головные затылочные боли, мелькание мушек перед глазами, повышение и понижение уровня артериального давления – все эти клинические признаки могут быть симптомами различных заболеваний. И далеко не всегда неопытный врач заподозрит миелопатии.
Основные причины развития шейной миелопатии:
- неправильная осанка (искривление позвоночника в шейном и грудном отделе);
- падения, удары в области шеи, смещение тел позвонков, растяжения и разрывы связочного волокна;
- компрессионные переломы тел позвонков и их отростков;
- дегенеративные дистрофические процессы в области фиброзного кольца межпозвоночного диска (остеохондроз, дорсопатия, протрузия, пролапсы и грыжа);
- нестабильность положения тел позвонков, связанная с дегенерацией диска, растяжением связочного и сухожильного аппарата, разрушением дугоотросчатых, унковертебральных и фасеточных суставов;
- рубцовые деформации мягких тканей, окружающих позвоночник и провоцирующих неправильно положение тел позвонков;
- остеофиты, располагающиеся на внутренней стороне тел позвонков;
- склероз субхондральных замыкательных пластинок;
- болезнь Бехтерева и другие виды системных патологий, влекущих за собой дегенерацию тканей позвоночника.
Миелопатия может развиваться в результате сосудистой патологии. Здесь на первый план при поиске потенциальной причины выходит атеросклероз, диабетическая ангиопатия, воспаление внутренней стенки кровеносного сосуда (васкулит). Сосудистые виды патологий чаще развиваются у пожилых пациентов. В климактерическом периоде в качестве основной причины рассматривается остеопения, остеомаляция или остеопороз на фоне гормонального нарушения.
Примерено в 8 % случаев миелопатия развивается после неудачно выполненной хирургической операции на шейном или грудном отделе позвоночника. Если в раннем послеоперационном периоде возникло инфекционное нагноение тканей, то высока вероятность образования грубых рубцов, в том числе и в полости спинномозгового канала. Компрессия дуральной оболочки или кровеносных сосудов, с помощью которых обеспечивается питание структур спинного мозга приводит к миелопатии.
К потенциальным факторам риска можно отнести следующие аспекты:
- избыточная масса тела, которая провоцирует увеличение амортизационной нагрузки на позвоночный столб;
- ведение малоподвижного образа жизни с преимущественно сидячей работой;
- длительное нахождение в однообразной статической позе с напряженными мышцами шеи и воротниковой зоны;
- употребление спиртных напитков и курение;
- неправильная организация рабочего и спального места;
- выбор одежды, оказывающей сильное давление на воротниковую область;
- экстренное торможение при движении на автомобиле;
- занятия подвижными видами спорта;
- неправильная постановка стопы, которая влечет за собой изменение угла тазобедренного сустава и неправильное распределение амортизационной нагрузки на позвоночный столб.
Все эти потенциальные факторы риска следует исключать с целью проведения активной профилактики патологии. В пожилом возрасте следует уделять внимание кальциевому и фосфорному минеральному обмену, уровню холестерина в крови и ряду других важных аспектов.
Примерно 15 % клинических случаев развития миелопатии связано с развитием опухолей в области позвоночного столба, поражением структур спинного мозга туберкулезом, сифилисом и другими опасными инфекциями, протекающими в латентном виде. Коло 5% случаев приходится на последствия проведения химической и лучевой терапии при онкологических процессах в организме пациента. Давление со стороны внутренних органов грудной клетки также не исключено.
Виды миелопатии шейного отдела
В зависимости от вида патология может отличаться по клиническим проявлениям и потенциальному прогнозу для жизни пациента. Чаще всего диагностируется дегенеративная миелопатия с рубцовыми и компрессионными вариантами изменения структуры дуральной оболочки спинного мозга.
Это вертеброгенная миелопатия – возникает на фоне деформации позвоночного столба. Дорсопатия провоцирует нарушение целостности спинномозгового канала. Он утрачивает свою стабильность. При даже незначительном смещении тела позвонка в сочетании с протрузией межпозвоночного диска может возникать избыточное давление в дуральной оболочке. Ликвор перестает распределяться равномерно. Начинается сдавливание структуры спинного мозга.
Любая дискогенная миелопатия – это повод для экстренного начала проведения комплексного лечения. При появлении признаков деятельности спинного мозга может потребоваться срочная хирургическая операция. Поэтому при появлении типичных признаков не стоит откладывать своевременный визит к врачу.
Компрессионная миелопатия шейного отдела может быть как вертеброгенной, так и посттравматической. В первом случае компрессионная миелопатия связана с тем, что в спинномозговой канал происходит выпячивание фиброзного кольца межпозвоночного диска при протрузии или пульпозного ядра при грыже. Эти новообразования оказывают выраженное давление на оболочку спинного мозга, препятствуют нормальному движению ликвора.
Второй вариант – посттравматическая миелопатия, которая является результатом следующих патологических изменений:
- образование гематомы в спинномозговом канале;
- смещение тела позвонка или оскольчатый отрыв его тканей;
- компрессионный вдавленный перелом позвонка;
- смещение межпозвоночного диска со сдавливанием спинного мозга;
- разрыв или растяжение связочной и сухожильной ткани.
При травматической миелопатии запрещается совершать любые движения. Позвоночный столб должен быть зафиксирован с помощью любого жесткого предмета. Пациент должен быть уложен на спину и срочно транспортирован в травматологию. Необходимо срочно вызвать бригаду скорой медицинской помощи.
Еще один распространенный вид – сосудистая миелопатия, связанная с тем, что артерии и артериолы теряют по разным причинам свою физиологическую проходимость. Ишемическая миелопатия может возникать у пожилых людей на фоне атеросклероза. Закупорка сосудов атеросклеротическим холестериновыми бляшками приводит к тому, что нарушается кровоснабжение спинного мозга. На отдельных участках развиваются очаги инфаркта (некроза). Это очень тяжелое состояние, требующее немедленной медицинской помощи.
Системы шейной миелопатии
Симптомы миелопатии могут нарастать постепенно (при остеохондрозе) или появляться остро и внезапно (при травме позвоночника). Самые распространенные симптомы шейной миелопатии включают в себя:
- резкая боль в области шеи и воротниковой зоны, которая может распространятся под лопатку или по верхним конечностям;
- ограничение амплитуды подвижности головой и руками;
- появление парестезий и участков нарушения кожной чувствительности в области верхних конечностей;
- мышечная слабость, повышенная утомляемость верхних конечностей;
- невозможность самостоятельно согнуть или разогнуть руку;
- головокружение и головная боль, связанные с повышением уровня внутричерепного давления;
- усиление сухожильных рефлексов (проверяет врач вертебролог или невролог во время осмотра);
- появляющиеся ощущения разрядов электрического тока в разных частях рук и шеи.
Первыми клиническими признаками являются болевые ощущения. Они локализуются в области шеи и воротниковой зоны, распространяются на плечи. Но чаще всего это сочетанная боль в шее и висках или затылке.
Стоит обратить внимание, что при миелопатии в области шейного отдела позвоночника нарушение чувствительности, парестезии, повышенные сухожильные рефлексы в большинстве случаев присутствуют сразу на обоих руках. По этому признаку можно поводить первичную дифференциальную диагностику с острым нарушением мозгового кровообращения.
Для диагностики необходимо сделать рентгенографический снимок шейного отдела позвоночника. Проводится также КТ, МРТ и ЭЭГ. При подозрении на инфицирование показана люмбальная пункция с целью определения состава ликвора.
Лечение миелопатии шейного отдела
Лечение миелопатии начинается с диагностики и установления этиологии возникшего патологического состояния. Если это последствия травмы, то показана хирургическая помощь. Если состояние возникло в результате роста опухоли, то также помощь может быть оказана только с помощью хирургической операции.
Во всех остальных случаях лечение шейной миелопатии возможно с помощью консервативных методов мануальной терапии. С помощью индивидуально разработанного курса доктор может восстановить состояние спинного мозга и вернуть все утраченные функции.
В нашей клинике мануальной терапии лечение шейной миелопатии проводится с помощью следующих методик:
- тракционное вытяжение позвоночного столба для нормализации положения позвонков и межпозвоночных дисков (устраняется компрессия с корешковых нервов и спинного мозга, пациент сразу же испытывает существенное облегчение боли);
- остеопатия и массаж позволяют восстановить эластичность всех тканей, усилить микроциркуляцию крови и лимфатической жидкости в очаге поражения;
- рефлексотерапия запускает процесс восстановления повреждённого спинного мозга;
- лечебная гимнастика и кинезиотерапия усиливают тонус мышечного каркаса спины и воротниковой зоны, увеличивают работоспособность и энергетический потенциал мышц шеи;
- физиотерапия, лазерное воздействие и электромиостимуляция способствуют ускорению процесса выздоровления.
Если вам требуется эффективное и безопасное лечение миелопатии, то в Москве можно записаться на бесплатный прием невролога и вертебролога в нашей клинике мануальной терапии. Вам будет поставлен точный диагноз и назначено лечение.
Консультация врача бесплатно. Не занимайтесь самолечением, позвоните и мы поможем +7 (495) 505-30-40
Источник
