Миастенический синдром у детей что это такое
Что такое Миастения у детей —
Миастения относится к аутоиммунным заболеваниям, с преходящей мышечной слабостью и патологической утомляемостью. Иммунологические нарушения при миастении имеют генетическую обусловленность.
Распространенность миастении составляет 1-5 случаев на 100 тыс. населения, имеется тенденция к увеличению числа больных. Дети и подростки до 17 лет составляют 9-15% больных миастенией, чаще болеют девочки. Средний возраст к началу болезни – 7,2 года. Клинические наблюдения показывают, что миастения может начаться в любом возрасте.
Что провоцирует / Причины Миастении у детей:
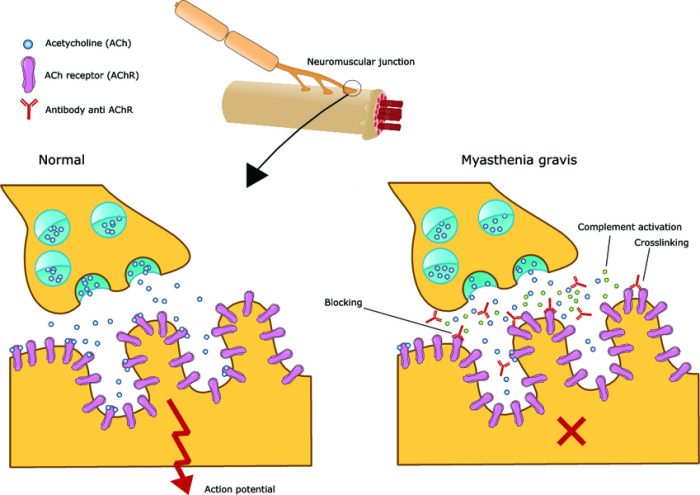
Основой происхождения миастении является аутоиммунная реакция на ацетилхолиновые рецепторы (АХР) скелетных мышц. Антитела к ацетилхолиновым рецепторам являются причиной нервно-мышечного блока.
Проявлением иммунопатологических реакций у больных миастенией считают изменения в тимусе, или вилочковой железе, (центральный орган иммунной системы). Это отмечается у большинства больных, у которых заболевание развилось в возрасте от 1 года до 17 лет. Иммунологические методы исследования позволяют определить у больных миастенией изменения структур постсинаптической мембраны.
Патогенез (что происходит?) во время Миастении у детей:
У детей, рожденных от матерей с миастенией, в 10-20% случаев диагностируют миастению новорожденных, при которой миастенический синдром имеет преходящий характер. Клинические проявления включают общую мышечную гипотонию, слабый крик, затрудненное дыхание и сосание, возможно развитие птоза (опущения какого-либо органа), амимии, глазодвигательных нарушений, расстройств глотания, снижение глубоких рефлексов. Доказано, что преходящий миастенический синдром, проявляющийся у таких детей в первые дни жизни и продолжающийся в течение 1-1,5 мес., обусловлен переносом через плацентарный барьер антител к АХР от матери.
Различают 6 форм врожденной миастении с разными типами наследования, которые следует рассматривать как врожденные миастенические синдромы. Среди них выделяют:
- аутосомно-рецессивный синдром с генерализованной мышечной утомляемостью, обусловленной дефицитом ацетилхолинэстеразы концевых пластинок;
- аутосомно-доминантный синдром со слабостью и атрофией лопаточных мышц и мышц предплечья;
- аутосомно-рецессивный синдром, при котором размер синаптических пузырьков, содержащие АХР ниже нормы;
- аутосомно-рецессивный синдром, вызванный снижением количества АХР на концевой пластинке;
- аутосомно-рецессивный синдром, проявляющийся генерализованной патологической утомляемостью мышц, обусловленной сниженным содержанием синаптических пузырьков и уменьшением освобождения ацетилхолина;
- аутосомно-доминантный синдром со слабостью бульбарных и поясничных мышц, усиливающейся при мышечном напряжении и контактом с теплом.
Следует подчеркнуть, что врожденные миастенические синдромы возникают обычно у детей, матери которых не страдают миастенией, миастенические симптомы определяются при рождении.
Выделяют следующие типы расстройств миастении:
- генерализованную двух видов:
- без нарушения дыхания и сердечной деятельности;
- с нарушением дыхания и сердечной деятельности.
- локальную:
- глоточно-лицевую: без нарушения дыхания; с нарушением дыхания;
- глазную;
- скелетно-мышечную:
- без нарушения дыхания;
- с нарушением дыхания.
Симптомы Миастении у детей:
В детском возрасте чаще встречается ювенильная форма миастении. Первыми симптомами могут быть глазодвигательные нарушения: птоз, ограничение объема движений глазных яблок, двоение. Последний симптом иногда трудно выявить, так как маленькие дети не могут часто объяснить свои ощущения. Отмечаются нарушения жевательных мышц, мимической мускулатуры, расстройства глотания, дисфония, дизартрия. Часто появляется патологическая утомляемость в мышцах тазового пояса, шеи, верхних конечностей. Лицо больного ребенка может иметь безжизненное выражение лица, часто верхние веки опущены, взор неподвижный. Отмечаются усиление птоза, невнятность речи, появление носового оттенка голоса – в конце продолжительного разговора; наблюдается утомляемость при повторных активных движениях. Мышечная слабость и утомляемость обычно нарастают к вечеру.
Нарастание мышечной слабости отмечается после физических усилий. Так, появляется птоз при повторном приседании, сжатии рук в кулак, при повторных горизонтальных движениях глазных яблок.
У детей миастения чаще начинается моносимптомно, но очень быстро присоединяются другие симптомы; характерна генерализация процесса в течение первых месяцев. Течение обычно прогрессирующее, у большинства детей выявляются генерализованные формы с тяжелыми проявлениями. Локальные формы миастении у детей встречаются в 12% случаев, течение их более тяжелое, чем у взрослых.
При глоточно-лицевой и скелетно-мышечной форме быстро развиваются нарушения дыхания и сердечной деятельности.
При генерализованной форме миастении в патологический процесс вовлекаются, прежде всего, мышцы краниального отдела, шеи, конечностей, туловища. Утомляемость и слабость мышц усиливаются после физической нагрузки, к концу дня. Двигательные расстройства обусловливаются преимущественным поражением мышц отделов рук, ног, слабостью мышц шеи.
При глазной форме в клинической картине доминируют глазодвигательные расстройства: птоз, односторонний или двухсторонний, двоение, косоглазие; выраженность симптомов бывает непостоянной, усиливаясь к вечеру, уменьшаясь после отдыха, отмечается своеобразный «нистагм» за счет слабости и утомления наружных мышц глаза.
При глоточно-лицевой форме миастении слабость мимических мышц сочетается со слабостью мышц гортани, мягкого неба и языка, возможно возникновение неподвижности языка, неба. Это проявляется нарушением речи (фонации и артикуляции), глотания.
Диагностика Миастении у детей:
Диагностика миастении у детей представляет значительную трудность в связи с вариабельностью клинических симптомов и особенностями обследования ребенка.
Задача клинического обследования – выявить главный признак заболевания – патологическую утомляемость мышц. Для подтверждения диагноза используются прозериновая проба, электромиография, сцинтиграфия вилочковой железы, исследование иммунного статуса.
Прозериновая проба с оценкой силы и утомляемости пораженных мышц проводится до и спустя 30 мин после внутримышечного введения 0,05% раствора прозерина в разовой возрастной дозе. Различают:
- резко положительную прозериновую пробу, когда исчезают все миастенические симптомы;
- положительную пробу – остаются только отдельные симптомы;
- слабоположительную пробу, при которой уменьшается выраженность миастенических симптомов;
- сомнительную прозериновую пробу – степень выраженности проявлений миастении изменяется незначительно;
- отрицательную прозериновую пробу – клиническая симптоматика не изменяется после введения прозерина.
О постановке диагноза миастении можно судить, имея один из первых трех вариантов прозериновой пробы.
Электрофизиологические исследования при миастении проводятся с целью определения феномена «миастенической реакции» – прогрессирующего снижения силы мышечного сокращения при стимуляции нерва. В настоящее время у детей используют глобальную электромиографию, при которой после физической нагрузки отмечается значительное снижение амплитуды, уменьшение времени электроактивности, снижение частоты токов действия. Для уточнения характера патологии тимуса исследуют не только функциональную активность тимуса, но и проводят томографию переднего средостения, пневмомедиа-стинографию, компьютерную томографию грудной клетки. Известно, что у 8-9% больных миастенией диагностируют опухоль тимуса – тимому, характеризующуюся быстрым развитием с преимущественным поражением мышц, осуществляющих акт глотания, мимических мышц.
Наряду с оценкой иммунного статуса, делают серологический анализ на определение антител к АХР, количество которых у большинства больных повышено. При локализованных формах миастении эти показатели и электрофизиологические данные могут быть не изменены, поэтому дифференциальная диагностика локализованных форм миастении достаточно сложна. Дифференциальная диагностика необходима для исключения заболеваний, в структуре которых имеет место миастенический синдром. К ним относятся ботулизм, отравление антибиотиками из группы аминогликозидов, болезнь Иценко-Кушинга, болезнь Аддисона, гипо- и гипертиреоз, полимиозит.
Лечение Миастении у детей:
В лечение миастении используют консервативные и оперативные методы.
Основу консервативной терапии составляют антихолинэстеразные препараты (АХЭП). Используют прозерин (неостигмин), калимин (пиридостигмина бромид), оксазил. Доза АХЭП подбирается индивидуально и зависит от возраста ребенка, формы заболевания, результатов прозериновой пробы, позволяющей оценить реакцию на препарат, достигнутую степень компенсации, наличие или отсутствие побочных эффектов. При выборе АХЭП учитывается свойственная им фармакокинетика:
Прозерин при подкожном введении в дозе 1-2 мл 0,05% раствора действует уже через 15-20 мин, максимальный эффект проявляется спустя 30-40 мин после инъекции. Продолжительность действия – 2-3 ч.
Калимин при приеме внутрь вызывает эффект через 40-90 мин, который продолжается до 5-6 ч.
Оксазил начинает действовать через 45-50 мин в течение 6-8 ч.
При нарушении глотания часто применяют сочетание АХЭП: за 30 мин до еды внутримышечно вводят 1 мл 0,05% раствора прозерина, а через 1 ч после него назначают внутрь калимин, дающий более продолжительный эффект.
В случаях выраженной передозировки АХЭП может развиться холинергический криз, который проявляется симптомами сочетанной мускариновой и никотиновой интоксикации. Возникают брадикардия, миоз, фибриллярные подергивания, повышенная саливация, схваткообразная боль в животе, рвота, понос, возбуждение, нарушение дыхания (бронхоспазм, гиперкапния). В тяжелых случаях развивается тремор, судороги и наступает смерть. В младшем возрасте (до 1 года) организм более вынослив к антихолинэстеразным средствам. Поэтому родителям необходимо быть очень внимательными и следить за проявляением побочных эффектов у ребенка. В случае холинергического криза необходима немедленная госпитализация больного ребенка. Холинергический криз развивается медленно, в течение нескольких дней, для него характерно покалывание в мышцах, ощущение спазма в горле, признаки периферической сосудистой недостаточности: бледные кожные покровы, холодные конечности, мраморность кожи.
Также у больных может наблюдаться миастенический криз, при котором утяжеление состояния больного обусловлено недостаточной дозой АХЭП. В лечении миастенического криза используют прозерин или калимин в более высоких дозах.
Некоторые лекарственные препараты утяжеляют течение миастении: антибиотики (неомицин, стрептомицин, те-трациклины), d-пеницилламин, гидантоин, магнийсодержащие препараты, хинин, хинидин, клоназепам, а также миорелаксанты, полимиксин, канамицин, гентамицин, линкомицин, клиндамицин, фенитоин, карбонат лития, трициклические антидепрессанты, новопассит.
При тяжелой форме миастении назначают кортикостероидные препараты: преднизолон 1,5 мг/кг в сутки и более, ориентируясь на клиническое состояние больного.
Заслуживает внимания метод энтеросорбции, в частности с использованием полифепана. Данный метод приводит к улучшению нервно-мышечной передачи. Имеются данные об успешном применении у детей с миастенией плазмафереза как компонента комплексной терапии.
При миастении могут быть использованы иммуноглобулины для внутривенного введения (интраглобин, иммуноглобулин, пентаглобин). Их вводят в дозе 400-1000 мг/кг в сутки в течение 2-5 дней. Индивидуальная непереносимость иммуноглобулинов может проявляться головной болью, тошнотой, головокружением, рвотой, диареей, тахикардией, цианозом, одышкой, гипертермией, ознобом, повышенным потоотделением, болью в спине, миалгией и др. Перечисленные симптомы могут проявляться через 30 мин после начала инфузии и наблюдаться в течение первых суток.
Оперативное лечение миастении в детском возрасте заключается в тимэктомии (удаление вилочковой железы), которая при миастении дает положительный эффект в 70-80% случаев. Основные показания к тимэктомии:
- наличие тимомы или кисты тимуса;
- недостаточная эффективность лечения с помощью АХЭП;
- резистентность к проводимой терапии, несмотря на высокие дозы АХЭП;
- непереносимость АХЭП.
У детей оперативное лечение показано при тяжелых и средней тяжести формах заболевания. Лучшие результаты наблюдают у больных с наименьшей продолжительностью заболевания. Дети, которые были больны миастенией менее 5 лет, имеют улучшение после операции в 98% случаев, больше 5 лет – только в 71%.
После операции тимэктомии больных переводят в диспансер. Лечение продолжается сниженной дозой препаратов АХЭП, дополнительно назначают витамины группы В, витамин Е, АТФ. Длительное наблюдение за детьми с миастенией, перенесшими операцию тимэктомию, показывает, что отличные и хорошие результаты (полное выздоровление, значительное улучшение) наблюдаются у 75-80% больных.
Кортикостероиды (преднизолон и др.) назначают:
- в дооперационном периоде – при тяжелой форме миастении;
- в послеоперационном периоде – при отсутствии эффекта тимэктомии или при ухудшении состояния в ближайшем или отдаленном периоде. Существуют различные схемы кортикостероидной терапии, которые разрабатываются и назначаются индивидуально, в зависимости от тяжести протекания болезни.
В настоящее время, несмотря на достигнутые успехи в терапии, продолжается совершенствование методов лечения миастении у детей.
Профилактика Миастении у детей:
Если ребенку поставлен диагноз миастения, ему запрещены чрезмерные физические нагрузки и долгое нахождение на солнце. Питание ребенка должно содержать малокалорийные продукты. В целях профилактики необходимо принимать препараты, укрепляющие иммунитет. Во время лечения и профилактики при миастении есть ряд препаратов, которые не показаны к применению, к ним относятся: нейролептики, мочегонные, транквилизаторы, антибиотики групп фторохинолонов. Поэтому при выборе лекарственного средства стоит быть осторожными.
К каким докторам следует обращаться если у Вас Миастения у детей:
Невролог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Миастении у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу.
Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
У Вас ? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни. Определение симптомов – первый шаг в диагностике заболеваний в целом. Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию в разделе Вся медицина. Также зарегистрируйтесь на медицинском портале Eurolab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.
Другие заболевания из группы Болезни ребенка (педиатрия):
Если Вас интересуют еще какие-нибудь виды болезней и группы заболеваний человека или у Вас есть какие-либо другие вопросы и предложения – напишите нам, мы обязательно постараемся Вам помочь.
Источник
Миастенией называют генетически обусловленное или аутоиммунное заболевание, характеризующееся преходящей слабостью и быстрым развитием утомляемости поперечно-полосатых мышц.
Поперечно-полосатыми, или скелетными, называют мышцы, которые сокращаются по желанию человека, обеспечивают движения. К ним относятся, помимо мышц туловища, мимическая мускулатура, глазные мышцы, жевательные. Сердечная мышца по своей структуре тоже поперечно-полосатая, хотя она и не подвластна произвольным сокращениям.
Мышечная слабость при миастении преходящая – она нарастает в процессе движений и уменьшается в покое (после сна, отдыха). Заболевание может развиться в любом возрасте. Средний возраст начала заболевания – около 7 лет. Чаще страдают девочки. Распространенность болезни достигает 5 случаев на 100 тысяч населения, из них детей – до 15 %.
Причины

При миастении нарушается передача нервного импульса с нервного окончания на мышечную клетку.
Основной причиной миастении является блок передачи импульса с нервного окончания на мышцу вследствие нарушения синтеза, выделения или прикрепления ацетилхолина (биологически активного вещества для передачи импульса) на рецепторы мышц.
При аутоиммунном процессе вырабатываются антитела к ацетилхолиновым рецепторам мышц, которые и вызывают нервно-мышечный блок, прекращают передачу импульса.
Причиной возникновения миастении может стать:
- наследственная передача болезни с разным типом наследования (аутосомно-доминантным или аутосомно-рецессивным);
- увеличение (гиперплазия) или опухоли тимуса, то есть вилочковой железы (центрального органа иммунной системы);
- системные заболевания;
- инфекционные болезни;
- гормональные нарушения;
- поражения двигательных нейронов.
Миастения по распространенности мышечного поражения может быть:
- генерализованной;
- локальной (глазной или глоточно-лицевой);
- скелетно-мышечной.
Она может развиваться с нарушением сердечной функции и дыхания или без них. Локальные формы у детей отмечаются в 12 % случаев. Протекают они тяжелее, чем у взрослых. Наиболее тяжелой является генерализованная форма.
У детей различают такие виды миастении:
- врожденная (встречается очень редко);
- неонатальная, или ранняя детская;
- ювенильная (приобретенная) – наиболее распространена, развивается чаще у девочек в период полового созревания.
Преходящий миастенический синдром, или неонатальная миастения, развивается у 10-20 % новорожденных, матери которых болеют миастенией. Это обусловлено преодолением плацентарного барьера материнскими антителами к ацетилхолиновым рецепторам. Проявления миастенического синдрома у таких детей отмечаются на протяжении от 1,5 месяцев до 2 лет.
Миастенический синдром может отмечаться при некоторых состояниях и заболеваниях:
- гипер- и гипотиреоз (повышение или понижение функции щитовидной железы);
- полиомиелит;
- ботулизм;
- снижение (при болезни Аддисона) или повышение (при болезни Иценко-Кушинга) функции коры надпочечников;
- передозировка антибиотиков группы аминогликозидов или фторхинолонов.
Симптомы
Врожденная миастения выявляется у детей уже после рождения, хотя еще на этапе внутриутробного развития можно заметить слабую активность плода.
После рождения младенца проявлениями болезни являются:
- слабый плач;
- затруднение сосания;
- нарушение глотания;
- глазодвигательные нарушения;
- затрудненное дыхание;
- снижение рефлексов.
Из-за нарушения дыхания этот вид миастении у детей часто является причиной летального исхода.
Неонатальная миастения чаще проявляется поражением глазных мышц и дыхательной мускулатуры. Младенец после рождения очень слаб, малоподвижен. В процесс могут вовлекаться жевательные или мимические мышцы. Течение чаще легкое, но возможно прогрессирование болезни с развитием среднетяжелого течения и даже тяжелого. При правильном лечении имеет благоприятный исход.
Первыми проявлениями ювенильной миастении являются:
- ограничение движений глазами;
- возможно косоглазие, двоение в глазах;
- нистагм (непроизвольные подергивания глазных яблок);
- нарушение функции жевательной мускулатуры;
- затруднение глотания;
- поражение мимических мышц (лицо перестает выражать эмоции);
- птоз (опущение) век: одно- или двусторонний;
- неподвижность взгляда;
- невнятная речь.
Все эти симптомы особенно четко заметны вечером – проявляется усталость мышц. Глазные мышцы восстанавливают свои функции после короткого отдыха. Для других мышц необходим более продолжительный отдых.
Вначале может появиться только один признак, а в последующем могут развиваться и другие симптомы. В зависимости от локализации мышечных нарушений различают глазную форму болезни, глоточно-лицевую, скелетно-мышечную.
Наиболее тяжело протекает генерализованная форма ювенильной миастении с поражением мышц всего тела – головы, шеи, конечностей, туловища. Проявлениями ее являются сбои дыхания, сердечной деятельности, нарушение координации движений. Значительная утомляемость мышц отмечается после физической нагрузки у подростков.
Поражение мышц глотки и лица вызывает не только отсутствие мимики, а и нарушение глотания, неподвижность языка и неба, что приводит к нарушению речи, гнусавости, изменению артикуляции даже в конце продолжительного разговора.
Диагностика
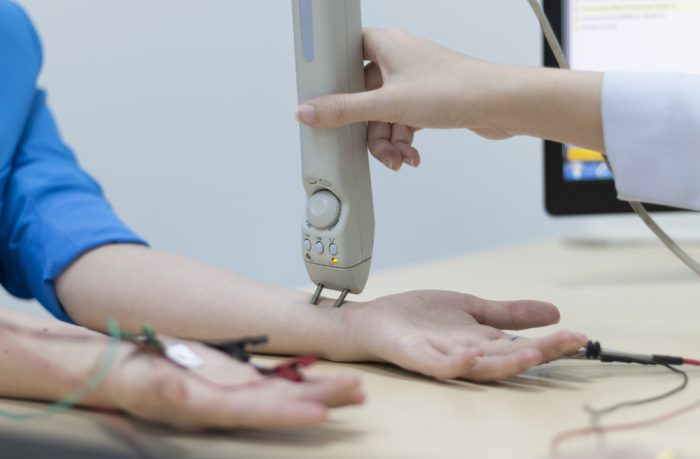 Чтобы диагностировать снижение мышечной силы после нагрузки, проводят электромиографию.
Чтобы диагностировать снижение мышечной силы после нагрузки, проводят электромиографию.
Главной задачей является выявление патологической утомляемости мышц, позволяющей заподозрить миастению.
Для подтверждения диагноза проводятся дополнительные исследования:
- прозериновая проба (определение силы мышц перед и после введения в мышцу прозерина);
- сцинтиграфия вилочковой железы;
- КТ или МРТ грудной клетки (для диагностики патологии тимуса) и головного мозга (для выявления поражения гипоталамо-гипофизарной зоны);
- электромиография для выявления снижения силы мышц после нагрузки;
- серологический анализ крови для выявления антител к ацетилхолиновым рецепторам.
Прозериновая проба служит подтверждением миастении, если через полчаса после введения прозерина миастенические симптомы полностью исчезают или их выраженность уменьшается. Сложнее всего диагностировать у детей локальные формы миастении.
Лечение
Лечение миастении может быть консервативным и оперативным.
В качестве консервативного лечения основным является применение антихолинэстеразных препаратов (прозерин, Калимин, Оксазил) в индивидуально подобранной дозировке, которая зависит не только от возраста и формы болезни, а и от результатов пробы с прозерином. Она помогает оценить степень компенсации после введения препарата и выявить его побочные эффекты.
При выборе разновидности антихолинэстеразного препарата врач учитывает фармакокинетику каждого из них:
- прозерин вводится подкожно, действие его начинается спустя 20 минут, с максимальным эффектом примерно через полчаса и длительностью около 3 ч.;
- Калимин для внутреннего приема действует спустя 40-90 мин. и на протяжении 5-6 ч.;
- Оксазил (в таблетках) – действие начинается через 45 минут и продолжается до 6-8 ч.
При миастении с нарушением глотания может использоваться комбинация препаратов: за полчаса до приема пищи вводится прозерин, а через час – Калимин с его продолжительным эффектом.
При передозировке антихолинэстеразных препаратов возможно возникновение холинергического криза, симптомами которого будут:
- сужение зрачков;
- повышение слюновыделения;
- замедление пульса;
- приступообразные боли в животе;
- понос;
- рвота;
- затруднение дыхания из-за бронхоспазма;
- возбуждение ребенка.
В тяжелых случаях передозировки возможны судороги и летальный исход. Родители должны знать о возможных побочных эффектах препаратов и внимательно следить за состоянием ребенка.
Криз может развиваться медленно. При этом в течение нескольких дней отмечается бледность, мраморность кожи, холодные на ощупь конечности. При возникновении симптомов холинергического криза следует без промедления вызвать скорую помощь и госпитализировать ребенка.
Наоборот, при недостаточной дозе антихолинэстеразных препаратов может развиться миастенический криз, при котором ухудшение состояния ребенка связано с усилением симптомов миастении. В лечении используются более высокие дозировки препаратов.
Компонентами консервативной терапии при миастении также могут быть:
- Глюкокортикостероиды (преднизолон и др.) – применяются при тяжелой форме болезни. При этом необходимо принимать препараты калия. И кортикостероиды, и калий усиливают действие антихолинэстеразных препаратов, поэтому их дозы уменьшаются во избежание развития холинергического криза.
- Метод энтеросорбции (с помощью Полифепана), который способствует улучшению нервно-мышечной передачи импульса.
- Используется также плазмаферез, при проведении которого удаляются антитела к ацетилхолиновым рецепторам.
- Иммуноглобулины (Пентаглобин, Интраглобин) для введения в вену.
- Цитостатики (Азатиоприн, Метотрексат) в случае неэффективности гормональной терапии и антихолинэстеразных препаратов.
Оперативное лечение при тяжелой и среднетяжелой миастении у детей – это удаление вилочковой железы (тимэктомия). Эффективность этого метода (улучшение или выздоровление) достигает 70-80 %.
Операция показана при наличии опухоли или кисты в вилочковой железе, при непереносимости или недостаточной эффективности антихолинэстеразных препаратов. На результативность оперативного лечения влияет продолжительность заболевания. При длительности болезни менее 5 лет улучшение после тимэктомии отмечается у 98 % детей.
При неоперабельных опухолях тимуса может применяться лучевая терапия.
Родители также должны знать, что некоторые лекарственные средства могут ухудшать течение миастении.
К таким препаратам относятся:
- антибиотики (тетрациклины, фторхинолоны, аминогликозиды и др.);
- мочегонные;
- обезболивающие;
- противосудорожные;
- слабительные;
- нейролептики;
- транквилизаторы.
Поэтому нельзя (очень опасно!) заниматься самолечением какой-либо патологии у детей с миастенией.
Больному ребенку противопоказаны физические нагрузки, продолжительное пребывание на солнце. Занятия, требующие затраты энергии и сил, лучше выполнять утром, после достаточного отдыха, в период активности.
Питание
 Чтобы улучшить возбудимость нервных волокон и сократимость мышц, ребенку, страдающему миастенией, следует употреблять продукты, которые содержат кальций.
Чтобы улучшить возбудимость нервных волокон и сократимость мышц, ребенку, страдающему миастенией, следует употреблять продукты, которые содержат кальций.
В случае поражения жевательной мускулатуры и при нарушении глотания у ребенка следует позаботиться о правильном питании и выборе продуктов. Если во время приема пищи развивается усталость жевательных мышц, то следует предусмотреть более частое кормление малыша с интервалами для отдыха мышц, чтобы избежать развития гипотрофии (недостаточного питания, отставания в весе от возрастных норм).
При поражении мышц, обеспечивающих глотание, прием пищи ребенком должен происходить обязательно в присутствии взрослых. Родители должны уметь оказывать немедленную помощь (прием Геймлиха) в случае поперхивания пищей.
Порядок действий члена семьи при оказании помощи таков:
- Если ребенок маленький, то его быстро укладывают на руку оказывающего помощь (лицом на ладонь, ножки малыша по обе стороны предплечья, ось тельца несколько наклонена книзу).
- Ладонью другой руки нужно похлопывать по межлопаточной области ребенка, пока кусочек пищи не окажется в ладони.
- Если эффект не достигнут, то ребенка укладывают на спину на твердой поверхности. Взрослый встает на колени в ногах ребенка и средними и указательными пальцами рук активно надавливает на живот малыша в подложечной области (между реберными дугами и пупком) по направлению кверху к диафрагме (без сдавливания грудной клетки).
При поперхивании старшего ребенка следует встать у него за спиной (или уложить его на спину в случае потери сознания) и обхватить его руками. Одну свою руку сжать в кулак и положить на живот в подложечной области. Накрыв кулак ладонью другой руки, быстрыми толчкообразными движениями несколько раз надавливать на живот по направлению вверх.
Если дыхательные пути не удалось освободить и дыхание не восстановилось, следует оказывать реанимационные мероприятия (искусственное дыхание методом «рот в рот» и массаж сердца) до приезда скорой помощи.
При выборе продуктов питания для ребенка с миастенией следует обеспечить поступление калия в организм – он улучшает сократительную способность мышц и усиливает действие лекарственных средств при миастении.
Источниками калия могут служить:
- бананы;
- изюм;
- дыня;
- апельсины;
- авокадо;
- печеный картофель;
- красная фасоль и чечевица;
- тыква;
- пастернак;
- брюква.
Не менее важно обеспечить поступление в организм кальция, который участвует в сократимости мышц, повышает возбудимость нервных волокон и укрепляет костную ткань, предотвращая переломы (дети с миастенией более подвержены травматизму).
Кальций содержат:
- молочные продукты;
- капуста (белокочанная и цветная);
- чечевица и спаржа;
- желтки яиц;
- инжир;
- орехи.
В рацион ребенка необходимо включать продукты, содержащие фосфор, который не только будет способствовать усвоению кальция, но и поможет сберечь энергию в клетках.
К фосфорсодержащим продуктам относятся:
- говяжья печень;
- мозги;
- мясо;
- сыр;
- творог;
- яйца;
- рыба;
- перловая и гречневая крупы;
- грецкие орехи.
Вредными при миастении являются продукты, содержащие магний, который вызывает расслабление мышц:
- брокколи;
- кунжут;
- белая фасоль;
- рыба (морской окунь, камбала, треска, карп, скумбрия);
- креветки;
- сушеные абрикосы;
- малина;
- ежевика;
- шпинат.
При лечении кортикостероидами рекомендуется ограничить употребление соли.
Противопоказано употребление продуктов с мочегонным действием, так как они способствуют выведению из организма калия и кальция.
К таким продуктам относятся:
- зеленый чай;
- помидоры;
- огурцы;
- свекла;
- морковь;
- арбузы;
- спаржа;
- редис;
- брюссельская капуста;
- фенхель;
- одуванчик;
- крапива.
При поражении жевательных и глотательных мышц следует готовить для ребенка мягкие продукты, резать пищу небольшими кусочками, которые легче прожевать. Для облегчения глотания можно запивать пищу водой.
Подростки должны знать о категорическом запрете на употребление алкогольных напитков и курение.
Резюме для родителей
Миастения является тяжелым заболеванием, которое может развиваться постепенно. Эффективность лечения зависит от сроков его диагностики. Поэтому заметив утомляемость малыша, лучше проконсультироваться с детским неврологом, а не объяснять мышечную слабость ребенка нежеланием что-либо делать.
Диагностика миастении может потребовать углубленного обследования, консультации многих специалистов. Лечение заболевания зависит от его формы и степени выраженности симптомов.
Познавательное видео о миастении:
Источник
