Миастенический синдром мкб 10 код
Миастения – это заболевание, которое развивается вследствие аутоиммунного процесса в организме. Оно характеризуется слабостью и повышенной утомляемостью различных групп мышц. Врождённая и приобретенная миастения в МКБ 10 значится под кодом G70.2. Код G70 имеет генерализованная миастения в МКБ 10. В Юсуповской больнице созданы все условия для лечения пациентов, страдающих миастенией:
- полный цикл медицинских услуг – диагностика, стационарное и амбулаторное лечение, реабилитация;
- использование наиболее эффективных препаратов, зарегистрированных в РФ, которые обладают минимальным спектром побочных эффектов;
- возможность благодаря сотрудничеству с лучшими НИИ неврологии проходить все сложные исследования и анализы крови;
- использование постоянно обновляемой медицинской аппаратуры известных производителей Японии, США, Германии, Италии.
В клинике неврологии работают профессора и врачи высшей категории, являющиеся ведущими специалистами в области лечения аутоиммунных заболеваний нервной системы. Все тяжёлые случаи миастении обсуждаются на заседании экспертного совета. Неврологи коллегиально принимают решение в отношении дальнейшего лечения пациентов, корригируют дозы препаратов в зависимости от степени тяжести заболевания.
Причины и механизмы развития миастении
Миастения относится к аутоиммунным заболеваниям. Проблемы с нервно-мышечной передачей возникают в результате синтеза результата антител против α-субъединицы никотиновых холинорецепторов. Поликлональные антитела действуют подобно яду кураре. Они затрудняют синаптическую передачу и приводят к мышечной слабости. Аутоантитела вытесняют в мышечно-невральных соединениях ацетилхолин, блокируют передачу импульса.
Преимущественно врачи выявляют спорадические случаи миастении, хотя описаны и семейные формы заболевания. Учёные считают, что миастения является генетически предопределённым заболеванием. Она также развивается у пациентов с увеличением размеров или злокачественной опухолью вилочковой железы. Иногда наблюдаются миастенические синдромы при дерматомиозите, органических заболеваниях нервной системы, раке лёгкого, яичников, молочной железы или предстательной железы.
Механизм развития миастении сложен. Нарушается нервно-мышечная передача импульса. В связи с уменьшением числа холинергических рецепторов концевой пластинки или их недостаточной чувствительностью к ацетилхолину, а также по причине нарушения синтеза ацетилхолииа в результате дефекта активности ферментов возникает постсинаптический блок.
У больных локальной или генерализованной формой миастении выявляют циркулирующие антитела к белку ацетилхолиновых рецепторов. Тяжесть заболевания напрямую зависит от титра антител. Антитела блокируют рецепторы, реагируют с их белковым компонентом, вызывая ускоренную деградацию рецепторов. Аутоиммунные антитела к рецепторам вырабатывают лимфоциты, которые происходят в вилочковой железе.
Клиническая картина заболевания
Уникальным и специфическим признаком миастении является мышечная утомляемость. Развивающаяся при этом мышечная слабость отличается от обычных парезов тем, что при повторении движений в частом ритме она резко возрастает и может достигнуть степени полного паралича. Сила мышц сохраняется в течение длительного времени при работе в медленном темпе, особенно после отдыха и сна.
Преимущественно миастения (код по МКБ 10 – G70.2) возникает в возрасте 20-30 лет. Нередко первые симптомы заболевания появляются в детском возрасте или в пубертатном периоде. В 2 раза чаще болеют лица женского пола. Миастения может дебютировать и у мужчин пожилого возраста, страдающих миомой (опухолью вилочковой железы). Провоцировать начало миастении могут инфекционные заболевания, интоксикации, эндокринные сдвиги (беременность, климактерический период).
По характеру течения выделяют:
- прогрессирующую форму миастении (код по МКБ 10 – G70), которая характеризуется постепенным нарастанием тяжести и распространённости миастенических проявлений;
- стационарную форму, или миастеническое состояние (имеет место стабильность дефектов миастенического типа на протяжении значительного срока);
- миастенические эпизоды (короткие периоды миастенических нарушений сменяются продолжительными спонтанными ремиссиями).
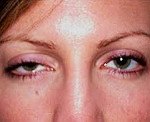
По клиническим признакам различают локализованную миастению, с поражением глазодвигательных мышц (глазная форма), мышц гортани, языка, глотки (бульбарная форма) и генерализованную форму заболевания. В типичных случаях миастении первыми появляются глазодвигательные нарушения. Пациенты предъявляют жалобы на опущение век, двоение предметов, особенно при длительном чтении. Для миастении характерны асимметричность поражения и динамичность симптомов: в утренние часы состояние пациентов лучше, а вечером птоз и диплопия значительно нарастают. В дебюте заболевания поражаются лишь отдельные глазодвигательные мышцы. По мере прогрессирования патологического процесса может наступить паралич наружных и внутренних мышц глазного яблока.
Пациент не может длительно удерживать взор при боковом отведении глаз. Это создаёт ошибочное мнение о наличии нистагма (непроизвольных колебательных движений глазных яблок высокой частоты). Внутренние мышцы глаза страдают достаточно редко. Зрачковые реакции сохранены, хотя иногда наблюдается анизокория (разный размер зрачков правого и левого глаза) или истощение реакции зрачков на свет при повторных исследованиях. Затем присоединяются слабость и утомляемость мимических мышц и жевательной мускулатуры.
При поражении бульбарной мускулатуры нарушается функция мягкого нёба и надгортанника. Пациенты жалуются на затруднение проглатывания пищи, попадание жидкости в нос. Эти симптомы усиливаются в процессе еды. У больных появляется «носовой» оттенок голоса, он «затухает» во время разговора. При пережёвывании твёрдой пищи утомляются жевательные мышцы. В тяжёлых случаях пациенты вынуждены делать перерыв во время еды. Иногда возникают затруднения даже при проглатывании слюны. При нарушении глотания может развиваться алиментарное истощение или аспирационная пневмония. В поздних стадиях заболеваниях у некоторых пациентов на языке образуются 3 продольные борозды, что имеет определённое диагностическое значение.
Если слабость распространяется на мышцы конечностей, больше страдает мускулатура проксимальных (расположенных ближе к туловищу) отделов рук. Женщины утомляются при причёсывании. При поражении мышц шеи, особенно разгибателей, возникает характерное списание головы.
Одним из наиболее тяжёлых симптомов генерализованной формы миастении является слабость дыхательных мышц. Сухожильные рефлексы истощаются при повторных исследованиях или могут быть сохранены. Изредка отмечаются мышечные атрофии мышц языка и шеи, проксимальных отделов верхних конечностей. Они обычно выражены умеренно, при улучшении состояния уменьшаются и исчезают.
При миастении может наблюдаться острое ухудшение состояния, которое обусловлено влиянием внешних и внутренних факторов. Оно носит название миастенического криза. У пациентов с лёгкой или средней степенью тяжести заболевания остро развиваются следующие симптомы:
- генерализованная мышечная слабость;
- выраженные бульбарные нарушения (нарушение глотания и речи);
- дыхательные нарушения.
Снижается эффективность антихолинэстеразных препаратов. Мышечная слабость может доходить до состояния тетраплегии (паралича всех четырёх конечностей), Она сопровождается выраженными вегетативными нарушениями в виде тахикардии (учащённого сердцебиения), слабого пульса, мидриаза (расширения зрачков) и пареза кишечника.
Диагностика миастении
Обычно постановка диагноза миастении не вызывает трудности. Заболевание диагностируется на основании жалоб пациента на утомляемость, усиление имеющихся нарушений при физической нагрузке и к вечеру. Для уточнения диагноза проводят прозериновую пробу: симптомы заболевания резко уменьшаются через 30-60 мин после подкожного введения 1-2 мл 0,05% раствора прозерина. При определении электровозбудимости мышц врачи выявляют быстрое истощение их сокращения при повторных раздражениях фарадическим током с восстановлением возбудимости после отдыха.
Неврологи Юсуповской больницы проводят электромиографическое исследование. Стимуляционная электромиография регистрирует нормальный суммарный вызванный потенциал действия. Его амплитуда уменьшается при ритмической стимуляции частотой 3-5 и 50 в 1 секунду. Для выявления изменений вилочковой железы проводят компьютерную или магнитно-резонансную томографию. Определяют уровень аутоиммунных антител в сыворотке крови. Врачи клиники неврологии с помощью современных методов исследования проводят дифференциальную диагностику миастении с опухолью ствола мозга, стволовым энцефалитом, базальным менингитом, полимиозитом и нарушением мозгового кровообращения в вертебрально-базилярной системе.
Лечение миастении
Терапия миастении направлена на коррекцию относительного дефицита ацетилхолина и подавление аутоиммунного процесса. С целью компенсации расстройств нервно-мышечной передачи неврологи Юсуповской больницы используют антихолинэстеразные средства: прозерин, оксазил, калимин. Врачи подбирают оптимальную индивидуально компенсирующую дозу препарата в зависимости от клинической формы заболевания, тяжести симптомов, наличия сопутствующей патологии, реакции на препарат.
При глоточно-лицевой и глазной форме миастении более эффективен пиридостигмина бромид. При миастенической слабости скелетной мускулатуры отдают предпочтение прозерину и оксазилу. Пациентам назначают оротат или хлорид калия, верошпирон, эфедрин. В очень тяжелых случаях прозерин вводят внутримышечно. Приём больших доз антихолинэстеразных препаратов иногда приводит к холинергическому кризу. В этом случае отменяют антихолинергические средства и повторно вводят внутримышечно или внутривенно атропина сульфат. В тяжёлых случаях назначают реактиватор холинэстеразы (1 мл 15% раствора дипироксима).
Миастенический криз возникает в результате недостаточной дозы антихолинэстеразных средств. При его развитии срочно вводят внутривенно 0,5-1 мл 0,05% раствора прозерина. Через 2-3 часа выполняют внутримышечную инъекц2-3 мл препарата. Оксазил моно быть вводить в свечах. Применяют также подкожно 5% раствор эфедрина, внутривенно препараты калия.
Невзирая на введение больших количеств прозерина, при миастеническом кризе может сохраняться прогрессирующая и угрожающая жизни слабость дыхательных мышц. Пациентов переводят в отделение реанимации и интенсивной терапии Юсуповской больницы. Больным производят интубацию или трахеостомию, переводят на искусственную вентиляцию лёгких с помощью стационарных или переносных дыхательных аппаратов. Питание пациентов осуществляют через назогастральный зонд. Поддерживают баланс жидкости, электролитов и витаминов. При развитии метаболического ацидоза (смещения рН в кислую сторону) внутривенно капельно вводят 1% раствор гидрокарбоната натрия.
В Юсуповской больнице применяют методы патогенетического лечения пациентов, страдающих миастенией – тимэктомию, рентгенотерапию и гормональную терапию. Хирургический метод (тимэктомию) применяют пациентам в возрасте до 60 лет, страдающим миастенией, но находящимся в удовлетворительном состоянии. Абсолютным показанием к операции является опухоль вилочковой железы.
Рентгенотерапию на область тимуса назначают при глазной форме миастении, при остатке ткани вилочковой железы после тимэктомии, а также при наличии противопоказаний к операции у больных пожилого возраста с генерализованной формой миастении. В тяжёлых случаях генерализованной миастении проводят терапию иммуносупрессивными препаратами. Эффективна пульс-терапия высоких доз кортикостероидов. Пройти курс лечения миастении современными препаратами можно, позвонив по телефону Юсуповской больницы.
Список литературы
- МКБ-10 (Международная классификация болезней)
- Юсуповская больница
- Винниченко А.Г., Живолуп Е.Г., Щербаков Ю.М. и др. Инструментальные методы диагностики новообразований вилочковой железы: Метод, рекомендации МЗ СССР. Харьков, 1976. — С. 25.
- Гехт Б.М. О клинических вариантах и нозологическом единстве миастении. // В кн.: Миастенические расстройства.- Л.,1965. С 147-155.
- Зайцев В.Т., Нечитайло П.Е., Журов Ю.Э., Климова Е.М. Изменения иммунореактивности у больных генерализованной миастенией после тимэктомии // Клин. хир. 1988. — № 12. — С. 25-27.
Наши специалисты

Врач-невролог, кандидат медицинских наук

врач-невролог, кандидат медицинских наук

Заведующий отделением восстановительной медицины, врач по лечебной физкультуре, врач-невролог, врач-рефлексотерапевт

Врач-невролог

Врач-невролог

Врач — невролог, ведущий специалист отделения неврологии

Врач-невролог
Цены на услуги *
*Информация на сайте носит исключительно ознакомительный характер. Все материалы и цены, размещенные на сайте, не являются публичной офертой, определяемой положениями ст. 437 ГК РФ. Для получения точной информации обратитесь к сотрудникам клиники или посетите нашу клинику.
Скачать прайс на услуги
Мы работаем круглосуточно
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Миастения.

Миастения
Описание
Миастения. Это аутоиммунное заболевание, вызывающее слабость мышц из — за нарушения в работе нервно — мышечной передачи. Чаще всего нарушается работа мышц глаз, лицевых и жевательных мышц, иногда – дыхательной мускулатуры. Это определяет характерные для миастении симптомы: опущение нижнего века, гнусавость голоса, нарушения глотания и жевания. Диагноз миастении устанавливается после прозериновой пробы и анализа крови на наличие антител к рецепторам постсинаптической мембраны. Специфическое лечение миастении заключается в назначении антихолинэстеразных препаратов, таких как амбенония хлорид или пиридостигмин. Эти средства восстанавливают нервно-мышечную передачу.
Дополнительные факты
Миастенией (или ложным/астеническим бульбарным параличом, или болезнью Эрба-Гольдфлама) называют заболевание, основным проявлением которого является быстрая (болезненно быстрая) утомляемость мышц. Миастения – это абсолютно классическое аутоиммунное заболевание, при котором клетки иммунной системы, по той или иной причине уничтожают другие клетки собственного же организма. Такое явление можно считать обычной реакцией иммунитета, только направлена она не на чужеродные клетки, а на свои.
Патологическая утомляемость мышц была описана клиницистами в середине XVI века. С тех пор заболеваемость миастенией стремительно растет и выявляется у 6-7 человек на каждые 100 тыс. Населения. Женщины болеют миастенией в три раза чаще мужчин. Самое большое количество случаев развития заболевания наблюдается у людей в возрасте от 20 до 40 лет, хотя болезнь может развиться в любом возрасте или быть врожденной.
Миастения
Причины
Врожденная миастения является следствием генной мутации, из-за которой нервно-мышечные синапсы не могут нормально функционировать (такие синапсы – это что-то вроде «переходников», которые позволяют нерву взаимодействовать с мышцей). Приобретенная миастения встречается чаще врожденной, но легче поддается лечению. Существует несколько факторов, которые при определенных условиях могут стать причиной развития миастении. Наиболее часто патологическая мышечная утомляемость формируется на фоне опухолей и доброкачественной гиперплазии (разрастания тканей) вилочковой железы — тимомегалии. Реже причиной возникновения болезни становятся другие аутоиммунные патологии, например – дерматомиозит или склеродермия.
Описано достаточно случаев выявления миастенической слабости мышц у больных с онкологическими заболеваниями, например, с опухолями половых органов (яичников, предстательной железы), реже — легких, печени и тд.
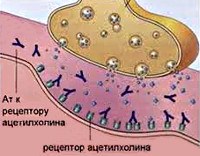
Как уже упоминалось, миастения – это заболевание аутоиммунной природы. Механизм развития болезни основан на выработке организмом антител к белкам-рецепторам, которые находятся на постсинаптической мембране синапсов, осуществляющих нервно-мышечную передачу.
Схематически это можно описать так: отросток нейрона имеет проницаемую мембрану, через которую могут проникать специфические вещества – медиаторы. Они нужны для передачи импульса от нервной клетки к мышечной, на которой есть рецепторы. Последние на мышечных клетках теряют способность связывать медиатор ацетилхолин, нервно-мышечная передача значительно затрудняется. Именно это и происходит при миастении: антитела разрушают рецепторы на «второй стороне» контакта между нервом и мышцей.
Симптомы
Миастению называют «ложным бульбарным параличом» из-за того, что симптомы этих двух патологий действительно похожи. Бульбарный паралич – это повреждение ядер трех черепно-мозговых нервов: языкоглоточного, блуждающего и подъязычного. Все эти ядра располагаются в продолговатом мозге и их поражение крайне опасно. Как при бульбарном параличе, так и при миастении, возникает слабость жевательных, глоточных и лицевых мышц. В итоге это приводит к самому грозному проявлению — дисфагии, то есть нарушению глотания. Патологический процесс при миастении, как правило, первыми затрагивает мышцы лица и глаз, затем – губ, глотки и языка. При длительном прогрессировании заболевания развивается слабость дыхательных мышц и мышц шеи. В зависимости от того, какие группы мышечных волокон поражены, симптомы могут комбинироваться в разных вариантах. Есть и универсальные признаки миастении: изменение выраженности симптомов в течение дня; ухудшение состояния после длительного напряжения мышц.
При глазной форме миастении болезнь затрагивает только глазодвигательные мышцы, круговую мышцу глаза, мышцу, поднимающую верхнее веко. Как следствие, основными проявлениями будут: двоение в глазах, косоглазие, сложность в фокусировке взгляда; невозможность долго смотреть на объекты, расположенные очень далеко или очень близко. Кроме этого, почти всегда присутствует очень характерный симптом – птоз или опущение верхнего века. Особенность этого симптома при миастении заключается в том, что он появляется или усиливается к вечеру. Утром же его может не быть вовсе.
Патологическая утомляемость лицевой, жевательной мускулатуры и мышц, ответственных за речь, приводит к изменению голоса, трудностям с приемом пищи и речью. Голос у больных миастенией становится глухим, «носовым» (такая речь звучит примерно так же, как если бы человек просто говорил, зажав нос). При этом говорить очень тяжело: короткий разговор может настолько утомить больного, что ему необходимо будет несколько часов на восстановление. То же самое касается и слабости жевательных мышц. Жевание твердой пищи может оказаться для человека с миастенией физически непосильной задачей. Больные всегда стараются четко планировать время еды, чтобы принимать пищу в момент максимального действия принимаемых лекарств. Даже в периоды относительного улучшения самочувствия, больные предпочитают есть в первой половине дня, поскольку к вечеру симптомы усиливаются.
Поражение мышц глотки – более опасное состояние. Здесь проблема, напротив, состоит в невозможности принимать жидкую пищу. При попытке выпить что-то больные часто поперхиваются, а это чревато попаданием жидкости в дыхательные пути с развитием аспирационной пневмонии.
Все описанные симптомы заметно усиливаются после нагрузки на ту или иную группу мышц. Например, длительный разговор может стать причиной еще большей слабости, а жевание твердой пищи часто приводит к дополнительному ухудшению работы жевательных мышц.
И, наконец, несколько слов о самой опасной форме миастении – о генерализованной. Именно она обеспечивает стабильный 1% смертности среди больных данной патологией (за последние 50 лет показатель смертности снизился с 35% до 1%). Генерализованная форма может проявляться слабостью дыхательных мышц. Расстройство дыхания, которое возникает по этой причине, приводит к возникновению острой гипоксии и смерти, если больному вовремя не была оказана помощь.
Запор у детей. Недомогание. Поперхивание во время еды. Слабость в ногах. Слабость в руках. Слабость мышц (парез). Увеличение шейных лимфоузлов.
Диагностика
Наиболее показательное при миастении исследование, которое может дать неврологу массу информации о заболевании – это прозериновая проба. Прозерин блокирует работу фермента, расщепляющего ацетилхолин (медиатор) в пространстве синапса. Таким образом, количество медиатора увеличивается. Прозерин обладает очень мощным, но кратковременным эффектом, поэтому для лечения этот препарат почти не используется, а вот в процессе диагностики миастении прозерин необходим. При помощи последнего проводится несколько исследований. Сначала больного осматривают, чтобы оценить состояние мышц до пробы. После этого подкожно вводится прозерин. Следующий этап исследования производится через 30-40 минут после приема препарата. Врач повторно осматривает больного, выясняя тем самым реакцию организма.
Кроме того, подобная же схема применяется для электромиографии – регистрации электрической активности мышц. ЭМГ проводится дважды: до введения прозерина и через час после него. Исследование позволяет определить, действительно ли проблема заключается в нарушении нервно-мышечной передачи или нарушена функция изолированно мышцы или нерва. Если даже после ЭМГ остаются сомнения в природе заболевания, может понадобиться проведение ряда исследований проводящей способности нервов (электронейрографии).
Важно исследование анализа крови на наличие в ней специфических антител. Их обнаружение – достаточный повод для постановки диагноза миастении. При необходимости делают биохимический анализ крови (по индивидуальным показаниям).
Ценную информацию может дать компьютерная томография органов средостения. В силу того, что большой процент случаев миастении можно связать с объемными процессами в вилочковой железе, КТ средостения таким больным проводят достаточно часто.
В процессе диагностирования миастении необходимо исключить все прочие варианты – заболевания, которые имеют сходную симптоматику. В первую очередь это, конечно, уже описанный выше бульбарный синдром. Помимо этого, проводится дифференциальная диагностика с любыми воспалительными заболеваниями (энцефалит, менингит) и опухолевыми образованиями в области ствола мозга (глиома, гемангиобластома и тд ), другой нейро-мышечной патологией (БАС, синдром Гийена, миопатии). В ряде случаев похожие на миастению симптомы может давать нарушение мозгового кровообращения (ишемический инсульт) в бассейне позвоночной артерии.
Лечение
Цель лечения при миастении – увеличить количество ацетилхолина в нервно-мышечных синапсах. Это делается не путем увеличения синтеза этого вещества (это достаточно сложно), а путем угнетения его разрушения. Для этого в практической неврологии используются препараты из той же группы, в которую входит неостигмин. Для длительного лечения выбираются препараты другого типа: оптимальным вариантом здесь считается средство с мягким и длительным действием. Наиболее часто сейчас используются производные пиридостигмина и амбенония.
В случае тяжелого течения и стремительного прогрессирования болезни назначаются препараты, угнетающие иммунный ответ. Как правило, используют глюкокортикоиды, реже – классические иммунодепрессанты. При подборе стероидов всегда стоит проявлять максимальную осторожность. Больным с миастенией противопоказаны препараты, содержащие фтор, поэтому спектр лекарств для выбора оказывается не очень большим. Всем больным миастенией старше 69 лет проводится удаление вилочковой железы. Также к этому методу прибегают при обнаружении в тимусе объемного процесса и в случае резистентной к лечению миастении.
Препараты для симптоматического лечения подбираются индивидуально, исходя из особенностей каждого больного. Человек с миастенией должен соблюдать некоторые правила в своем образе жизни, чтобы ускорить выздоровление или продлить ремиссию. Не рекомендуется проводить слишком много времени под солнечными лучами и переносить излишние физические нагрузки. Перед тем, как самостоятельно начать принимать какое-либо лекарство, консультация с врачом абсолютно необходима. При миастении противопоказаны некоторые средства. К примеру, прием определенных антибиотиков, мочегонных средств, успокаивающих препаратов и лекарств, содержащих магний — последние могут значительно ухудшить состояние больного.
Прогноз
Прогноз при миастении зависит от массы факторов: от формы, времени начала, типа течения, условий, пола, возраста, качества или наличия/отсутствия лечения Легче всего протекает глазная форма миастении, тяжелее всего – генерализованная. На данный момент при строгом соблюдении рекомендаций врача почти все больные имеют благоприятный прогноз.
Профилактика
Так как миастения — это хроническое заболевание, то чаще всего больные вынуждены постоянно принимать лечение (курсами или непрерывно) для поддержания хорошего самочувствия, но качество их жизни от этого страдает не очень сильно. Очень важно своевременно диагностировать миастению и остановить ее прогрессирование до момента появления необратимых изменений.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
