Метастаз легких код по мкб 10
Связанные заболевания и их лечение
Национальные рекомендации по лечению
Содержание
- Описание
- Дополнительные факты
- Классификация
- Симптомы
- Диагностика
- Лечение
- Прогноз
Названия
Название: Метастазы в легкие.
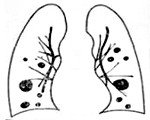
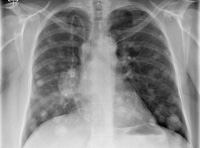
Метастазы в легкие
Описание
Метастазы в легкие. Вторичные новообразования, возникшие при миграции злокачественных клеток из другого органа. На начальной стадии проявляются симптомами общей интоксикации и повторяющимися простудными заболеваниями. В последующем появляются одышка, боли в области грудной клетки и кашель с примесью крови. Диагноз выставляется с учетом клинических проявлений, данных рентгенографии, КТ грудной клетки, гистологических и цитологических исследований. Лечение – химиотерапия, радиотерапия, лазерная резекция, радиохирургия и традиционные хирургические вмешательства.
Дополнительные факты
Метастазы в легкие – вторичные злокачественные очаги в легочной ткани. Возможен лимфогенный, гематогенный или имплантационный путь миграции клеток из новообразования, расположенного в другом органе. Являются одними из самых распространенных вторичных опухолей. Среди пациентов преобладают мужчины старше 60 лет. Прогноз при метастазах в легких обычно неблагоприятный. Из-за множественного метастазирования, позднего обнаружения очагов в легочной ткани и сопутствующего поражения других органов радикальное лечение, как правило, невозможно. Исключением являются солитарные метастазы в легких, возникшие спустя долгое время после проведения специфической терапии либо оперативного удаления первичного новообразования. Лечение проводят специалисты в сфере онкологии и пульмонологии.

Метастазы в легкие
Классификация
Метастатические очаги в легких классифицируют по нескольким признакам:
• По типу новообразований: очаговые и инфильтративные формы.
• По количеству вторичных опухолей: солитарные (одиночные), единичные (не более 3), множественные (более 3).
• По диаметру: крупные и мелкие.
• По локализации: односторонние и двухсторонние.
С учетом особенностей распространения различают две формы метастазов в легких: диссеминированную и медиастинальную. При диссеминированной форме в легочной ткани выявляются множественные вторичные опухоли (как правило – преимущественно в нижних отделах). При медиастинальной форме вначале поражаются лимфатические узлы средостения, а потом опухолевые клетки по лимфатическим сосудам мигрируют в ткань легкого. С учетом особенностей рентгенологической картины выделяют четыре формы метастазов в легкие:
• Узловая. Включает в себя солитарную и множественную формы. На рентгенограммах выявляются узлы с четкими контурами, локализующиеся преимущественно в нижних отделах. Легочная ткань за пределами очагов сохраняет свою нормальную структуру.
• Псевдопневматическая (диффузно. Лимфатическая). На снимках обнаруживаются множественные тонкие тяжи уплотненной ткани, расположенные в перибронхиальной зоне. Ближе к очагу тяжи имеют расплывчатые контуры, по мере удаления границы уплотнений становятся более четкими.
• Плевральная. Напоминает картину экссудативного плеврита. В плевральной полости может выявляться выпот. На поверхности легких обнаруживаются бугристые напластования.
• Смешанная. Наблюдается сочетание двух или более вышеописанных форм.
При определении тактики лечения метастазов в легких имеет значение степень чувствительности опухоли к различным видам терапии. С учетом этого показателя можно условно выделить следующие типы метастазов в легких:
• Реагирующие на радиотерапию и химиотерапию (при остеогенной саркоме, раке яичника и раке яичка).
• Устойчивые к химиотерапии (при раке шейки матки и меланоме).
• Реагирующие на гормональную терапию (при гормональноактивных новообразованиях половых органов).
Симптомы
На начальной стадии метастазы в легкие обычно протекают бессимптомно. Могут выявляться общие признаки онкологического заболевания: немотивированная слабость, апатия, анемия, потеря аппетита, снижение массы тела, повышение температуры тела. Первым проявлением метастазов в легкие обычно становятся повторяющиеся простудные заболевания: грипп, бронхит, пневмония. Иногда симптомы возникают только на заключительной стадии, при множественных узлах в легких, вовлечении бронхов и плевры.
Изменение аппетита. Изменение веса. Истощение. Кашель. Нарушение терморегуляции. Одышка. Отсутствие аппетита. Потеря веса.
Диагностика
Диагноз выставляется с учетом анамнеза, клинических проявлений, результатов инструментальных и лабораторных исследований. Пациентов с подозрением на метастазы в легких направляют на рентгенографию грудной клетки, позволяющую оценивать состояние легочной ткани, определять тип, характер и количество вторичных новообразований, наличие выпота в плевральной полости. Пациентам также назначают КТ легких – эта современная методика дает возможность выявлять мелкие метастазы диаметром менее 0,5 мм, в том числе расположенные субплеврально.
При необходимости снизить лучевую нагрузку (при метастазах в легких у детей, при многочисленных исследованиях для выявления первичного очага и метастатических поражений других органов, при продолжительном наблюдении) и подозрении на наличие мелких метастазов проводят МРТ легких – эта методика позволяет обнаруживать вторичные очаги диаметром менее 0,3 Метастазы в легкие подтверждают на основании результатов цитологического исследования мокроты и плеврального выпота или гистологического исследования биоптата, полученного в процессе бронхоскопии, чрескожной пункционной биопсии легкого или (реже) открытой биопсии.
Для выявления метастазов других локализаций проводят расширенное обследование, включающее в себя УЗИ органов брюшной полости, сцинтиграфию костей скелета, КТ и МРТ позвоночника, КТ и МРТ головного мозга, УЗИ органов малого таза, УЗИ забрюшинного пространства и другие исследования. Метастазы в легкие дифференцируют с периферическим раком легких, доброкачественным новообразованием легкого, пневмонией, кистой легкого и туберкулемой.
Лечение
Лечебная тактика определяется видом первичной опухоли, ее реакцией на терапию, количеством и диаметром метастазов в легких, наличием или отсутствием метастатического поражения других органов, общим состоянием пациента и некоторыми другими факторами. Основной лечебной методикой обычно является химиотерапия, которая может применяться изолированно или в сочетании с другими методами. При метастазах в легких, возникших при диссеминации гормонозависимых опухолей, назначают гормональную терапию. Наилучший эффект гормонального лечения отмечается при раке простаты и раке молочной железы.
Радиотерапию назначают при вторичных очагах ретикулосаркомы, саркомы Юинга, остеогенной саркомы и некоторых других опухолей, чувствительных к лучевому воздействию. Показания к хирургическому лечению при метастазах в легких ограничены. Оперативное вмешательство целесообразно при одиночных метастазах, изолированном поражении периферической части легкого, контролируемом первичном новообразовании и отсутствии метастазов в другие органы. Иногда двухэтапную резекцию легкого и резекцию печени выполняют при одиночных метастазах в легком и метастатическом раке печени. В ряде случаев применяют радиохирургию либо осуществляют лазерную резекцию вторичного очага. При сдавлении крупных бронхов производят эндобронхиальную брахитерапию.
Прогностически неблагоприятными факторами считаются появление метастазов в легких ранее, чем через год после радикального лечения первичного новообразования, диаметр узлов более 5 см, быстрый рост вторичных очагов и увеличение внутригрудных лимфоузлов. Длительное выживание в некоторых случаях возможно после хирургических вмешательств по поводу одиночных метастазов в легких, возникших спустя год и более после радикального лечения первичной опухоли.
Прогноз
К числу факторов, не оказывающих существенного влияния на продолжительность жизни при метастазах в легких, относят локализацию вторичного очага (центральный или периферический), сторону поражения, наличие либо отсутствие метастатического поражения плевры. Пятилетняя выживаемость пациентов с одиночными метастазами в легких после проведения комбинированной терапии составляет около 40%. Наилучшие результаты отмечаются при первичных новообразованиях тела матки, костей, почек, молочной железы и мягких тканей.
Источник
- Описание
- Причины
- Симптомы (признаки)
- Диагностика
- Лечение
Краткое описание
Рак лёгкого (эпидермоидная карцинома лёгкого) — основная причина онкологической летальности у мужчин, а у женщин это заболевание уступает лишь раку молочной железы. Частота • 175000 новых случаев заболевания в год • Заболеваемость: 43,1 на 100 000 населения в 2001 г • Преобладающий возраст — 50–70 лет • Преобладающий пол — мужской.
Код по международной классификации болезней МКБ-10:
- C34 Злокачественное новообразование бронхов и легкого
- C78.0 Вторичное злокачественное новообразование легкого
- D02.2 Бронха и легкого
Причины
Факторы риска • Курение. Существует прямая зависимость между курением и заболеваемостью раком лёгкого. Увеличение количества ежедневно выкуриваемых сигарет ведёт к учащению заболевания. Пассивное курение также связано с небольшим повышением заболеваемости • Промышленные канцерогены. Воздействие бериллия, радона и асбеста повышает риск развития рака лёгкого, а курение ещё больше увеличивает этот риск • Предшествующие заболевания лёгких. Возможно развитие аденокарцином в рубцовых участках при туберкулёзе или других заболеваниях лёгких, сопровождающихся фиброзом; подобные опухоли называют раками в рубце • Некоторые болезни злокачественного роста (например, лимфома, рак головы, шеи и пищевода) приводят к повышенной заболеваемости раком лёгкого.
Патологическая анатомия
• Аденокарцинома — наиболее распространённый гистологический вариант рака лёгких. В группе злокачественных опухолей лёгких её доля составляет 30–45%. Зависимость от курения не столь очевидна. Опухоль чаще поражает женщин. Обычное расположение — периферия лёгкого •• Гистологическое исследование выявляет отчётливые ацинарные клеточные образования, исходящие из дистальных отделов воздухоносных путей •• Характеристика — часто формирование аденокарциномы связано с рубцами в лёгких, возникающими в результате хронического воспаления ••• Рост может быть медленным, однако опухоль рано даёт метастазы, распространяющиеся гематогенным путём. Кроме того, возможно её диффузное распространение в ткани лёгкого по ходу ветвей трахеобронхиального дерева •• Альвеолярно — клеточный рак (вариант аденокарциномы) возникает в альвеолах, распространяется вдоль стенок альвеол и вызывает легко выявляемое рентгенологически уплотнение доли. Бронхоальвеолярный рак обнаруживают в трёх формах: одиночный узел, многоузловая и диффузная (пневмоническая) формы. Прогноз относительно благоприятный.
• Плоскоклеточный рак — второй по частоте вариант рака лёгкого (25–40% случаев). Чётко прослеживают связь с курением •• Гистологическое исследование. Предполагают, что опухоль возникает вследствие плоскоклеточной метаплазии эпителиальных клеток трахеобронхиального дерева •• Характеристика. Плоскоклеточный рак чаще выявляют вблизи корня лёгкого в виде эндобронхиальных поражений (в 60–70% случаев) или периферических округлых образований ••• Опухоль объёмная, вызывает обструкцию бронхов ••• Характерны медленный рост и поздние метастазы ••• Подвержена некрозу центральных участков с образованием полостей.
• Мелкоклеточный рак (овсяно — клеточный). Опухоль с высокой злокачественностью. Среди злокачественных опухолей лёгких её доля составляет около 20% •• Гистологическое исследование выявляет гнездоподобные скопления или прослойки, состоящие из мелких круглых, овальных или веретеновидных клеток с круглым тёмным ядром ••• Клетки содержат секреторные цитоплазматические гранулы ••• Опухоль секретирует биологически активные вещества •• Характеристика ••• Обычно опухоль расположена центрально ••• Характерно раннее метастазирование гематогенным или лимфогенным путём ••• После своевременного иссечения небольших периферических опухолей стадии I на ранних сроках возможно полное выздоровление. Неудалённые опухолевые клетки в большинстве случаев реагируют на комбинированную химиотерапию •• Прогноз плохой.
• Крупноклеточный недифференцированный рак выявляют редко (5–10% всех форм рака лёгкого) •• Гистологическое исследование выявляет большие опухолевые клетки без чётких признаков дифференцировки •• Характеристика ••• Может развиваться как в центральных, так и в периферических областях ••• Высокая степень злокачественности •• Прогноз плохой.
Классификация TNM (см. также Опухоль, стадии) • Tx — нет признаков первичной опухоли, либо опухоль подтверждена при цитологическом исследовании мокроты или промывных вод бронхов, но не визуализируется при бронхоскопии и рентгенологическом исследовании • Tis — карцинома in situ • T1 — опухоль до 3 см в диаметре, окружённая лёгочной тканью или плеврой, без признаков прорастания проксимальнее долевого бронха (т.е. не прорастает главный бронх при бронхоскопии) • Т2 — опухоль при наличии одного из следующих признаков: •• Опухоль более 3 см в диаметре •• Вовлечён главный бронх, не ближе 2 см до карины •• Прорастание висцеральной плевры •• Ателектаз или обструктивный пневмонит, который распространяется на зону ворот, но не захватывает всё лёгкое • Т3 — опухоль любого размера, которая: •• прорастает любую из следующих структур: грудную стенку, диафрагму, медиастинальную плевру, перикард (сумку) •• распространяется на главный бронх ближе 2 см до карины, но без её поражения •• осложнилась ателектазом или обструктивным пневмонитом всего лёгкого • Т4 — опухоль любого размера, в случае если: •• прорастает любую из структур: средостение, сердце, крупные сосуды, трахею, пищевод, тело позвонков, карину •• имеются отдельные опухолевые узлы в той же доле •• имеется злокачественный плеврит (или перикардит), подтверждённый морфологически • N1 — метастазы во внутрилёгочные, перибронхиальные и/или лимфатические узлы ворот лёгкого на стороне поражения • N2 — метастазы в медиастинальные и/или субкаринальные лимфатические углы на стороне поражения • N3 — метастазы в лимфатические узлы ворот лёгкого или средостения на противоположной стороне; лестничные или надключичные лимфатические узлы.
Группировка по стадиям • Оккультный рак: TxN0M0 • Стадия 0: TisN0M0 • Стадия I: T1–2N0M0 • Стадия II •• T1–2N1M0 •• T3N0M0 • Стадия III •• T1–3N2M0 •• T3N1M0 •• T1–4N3M0 •• T4N0–3M0 • Стадия IV: T1–4N0–3M1.
Симптомы (признаки)
Клиническая картина
• Лёгочные симптомы: продуктивный кашель с примесью крови в мокроте; обструктивная пневмония (характерна для эндобронхиальных опухолей); одышка; боль в груди, плевральный выпот, охриплость голоса (обусловлены сдавлением медиастинальной опухолью возвратного гортанного нерва); лихорадка; кровохарканье; стридор; синдром сдавления верхней полой вены (сочетание расширения вен грудной клетки, цианоза и отёка лица с повышением ВЧД; вызван обструкцией сосуда опухолью средостения). Болезнь может протекать бессимптомно.
• Внелёгочные симптомы •• Внелёгочные метастазы сопровождаются снижением массы тела, недомоганием, признаками поражения ЦНС (эпилептиформные судороги, признаки карциноматоза мозговых оболочек), болями в костях, увеличением размеров печени и болями в правой подрёберной области, гиперкальциемией •• Паранеопластические проявления (внелёгочные проявления, не связанные с метастазами) возникают вторично вследствие действия гормонов и гормоноподобных веществ, выделяемых опухолью. Сюда относят синдром Кушинга, гиперкальциемию, остеоартропатии и гинекомастию. Эктопическая секреция АКТГ вызывает гипокалиемию и мышечную слабость, неадекватная секреция АДГ приводит к гипонатриемии.
• Опухоль Пэнкоста (рак верхней доли лёгкого) может вызывать симптомы, обусловленные поражением плечевого сплетения и симпатических ганглиев; возможно разрушение позвонков в результате прорастания опухоли. Возникают боли и слабость в руке, её отёк, синдром Хорнера (птоз, миоз, энофтальм и ангидроз, связанные с повреждением шейного отдела симпатического ствола).
Диагностика
Лабораторные исследования • ОАК — анемия • Гиперкальциемия.
Специальные исследования • Рентгенография грудной клетки или КТ — инфильтрат в лёгочной ткани, расширение средостения, ателектаз, увеличение корней лёгкого, плевральный выпот. Сомнительные изменения на рентгенограмме у больных старше 40 лет с большой вероятностью свидетельствуют о раке лёгких • Цитологическое исследование мокроты и бронхоскопия подтверждают диагноз эндобронхиального рака. Бронхоскопия также позволяет оценить распространение опухоли в проксимальном направлении и состояние противоположного лёгкого • Трансторакальная пункционная биопсия под контролем рентгеноскопии или КТ нередко необходима для диагностики периферического рака • Торакотомия или медиастиноскопия в 5–10% позволяет диагностировать мелкоклеточный рак лёгкого, более склонный к росту в средостение, чем в просвет бронхов. Медиастиноскопию или медиастинотомию можно использовать для оценки резектабельности лимфатических узлов корня лёгкого и средостения • Биопсия лимфатического узла позволяет исследовать подозрительные в отношении метастазов шейные и надключичные лимфатические узлы • Сканирование грудной клетки, печени, головного мозга и надпочечников, лимфатических узлов средостения помогает обнаружить метастазы • Радиоизотопное сканирование костей помогает исключить их метастатическое поражение.
Лечение
ЛЕЧЕНИЕ
• Немелкоклеточный рак лёгкого •• Метод выбора — хирургический (резекция лёгкого), что определяет необходимость оценки резектабельности опухоли и распространённости новообразования за пределы грудной полости. Радикализм хирургического вмешательства определяет отстояние линии пересечения бронха на 1,5–2 см от края опухоли и отсутствие раковых клеток, определяемых в крае пересечённых бронха и сосудов ••• Лобэктомия. Выполняют при поражении, ограниченном одной долей ••• Расширенные резекции и пульмонэктомия. Выполняют, если опухоль поражает междолевую плевру или расположена близко к корню лёгкого ••• Клиновидные резекции, сегментэктомия. Проводят при локализованной опухоли у больных из группы высокого риска •• Лучевая терапия (в неоперабельных случаях или в качестве дополнения к хирургическому лечению) ••• Уменьшает частоту местных рецидивов в операбельных случаях рака II стадии ••• Показана пациентам, страдающим болезнями сердца и лёгких и не способным перенести хирургическую операцию. 5 — летняя выживаемость варьирует в пределах 5–20% ••• Лучевая терапия особенно эффективна при опухоли Пэнкоста. При других опухолях лучевую терапию обычно назначают в послеоперационном периоде больным, имеющим метастазы в средостении •• Комбинированная химиотерапия даёт лечебный эффект примерно у 10–30% больных с метастазами немелкоклеточного рака лёгкого. Отмечают двукратное увеличение терапевтического эффекта при отсутствии кахексии у больных, получающих амбулаторное лечение. Химиотерапия при раке лёгкого в большинстве случаев не помогает продлить жизнь больного и даже не оказывает паллиативного действия. Результат не зависит от того, используют ли её в чистом виде или в комбинации с хирургическим вмешательством. Комбинированная химиотерапия эффективна только при лечении мелкоклеточного рака лёгкого, особенно при сочетании с лучевой терапией. Дооперационная химиотерапия (в чистом виде или в сочетании с лучевой терапией) для лечения опухолей в стадии IIIа, в частности при N2 степени вовлечения лимфатических узлов. Часто используемые схемы: ••• Циклофосфамид, доксорубицин и цисплатин ••• Винбластин, цисплатин ••• Митомицин, винбластин и цисплатин ••• Этопозид и цисплатин ••• Ифосфамид, этопозид и цисплатин ••• Этопозид, фторурацил, цисплатин ••• Циклофосфамид, доксорубицин, метотрексат и прокарбазин.
• Мелкоклеточный рак лёгкого. Основа лечения — химиотерапия. Терапевтические схемы: этопозид и цисплатин или циклофосфамид, доксорубицин и винкристин •• Ограниченный рак — опухоль в пределах одной плевральной полости; новообразование можно полностью излечить облучением корня лёгкого. Максимальные показатели выживаемости (10–50%) отмечают у больных, получавших одновременно облучение и химиотерапию, особенно комбинированную химиотерапию и фракционное облучение •• Распространённый рак — наличие отдалённых метастазов, поражение надключичных лимфатических узлов и/или экссудативный плеврит. Подобным больным показана комбинированная химиотерапия. При отсутствии эффекта от химиотерапии или наличии метастазов в головном мозге облучение даёт паллиативный эффект.
• Противопоказания к торакотомии. Примерно у половины больных к моменту установления диагноза заболевание настолько запущено, что торакотомия нецелесообразна. Признаки неоперабельности: •• значительное вовлечение лимфатических узлов средостения со стороны опухоли (N2), особенно верхних паратрахеальных •• вовлечение любых контралатеральных лимфатических узлов средостения (N3) •• отдалённые метастазы •• выпот в плевральной полости •• синдром верхней полой вены •• поражение возвратного гортанного нерва •• паралич диафрагмального нерва •• тяжёлая дыхательная недостаточность (относительное противопоказание).
Наблюдение после хирургического лечения • Первый год — каждые 3 мес • Второй год — каждые 6 мес • С третьего по пятый год — 1 р/год.
Профилактика — исключение факторов риска.
Осложнения • Метастазирование • Рецидив вследствие неполной резекции опухоли.
Прогноз • Немелкоклеточный рак лёгкого. Ключевые прогностические факторы — распространённость опухоли, показатели объективного статуса и снижение массы тела •• Выживаемость — 40–50% в I стадии и 15–30% во II стадии •• Максимальная выживаемость — после расширенного удаления медиастинальных лимфатических узлов •• В запущенных или неоперабельных случаях лучевая терапия даёт 5 — летнюю выживаемость в пределах 4–8% • Ограниченный мелкоклеточный рак. У больных, получивших комбинированную химиотерапию и облучение, показатели долговременной выживаемости колеблются от 10 до 50%. В случаях распространённого рака прогноз неблагоприятный.
МКБ-10 • C34 Злокачественное новообразование бронхов и лёгкого • C78.0 Вторичное злокачественное новообразование лёгкого • D02.2 Карцинома in situ бронха и лёгкого
Примечание. Рассматривают возможность проведения профилактики ретиноидами, например b — каротином.
Источник
