Метаплазия мочевого пузыря код по мкб
Содержание
- Синонимы диагноза
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Список литературы
Другие названия и синонимы
Лейкокератоз мочевого пузыря, Лейкоплазия мочевого пузыря.
Названия
Название: Лейкоплакия мочевого пузыря.

Лейкоплакия мочевого пузыря
Синонимы диагноза
Лейкокератоз мочевого пузыря, Лейкоплазия мочевого пузыря.
Описание
Лейкоплакия мочевого пузыря. Это метаплазия (дегенерация) уротелия в многослойный плоский эпителий, иногда с кератинизацией. Симптомы могут отсутствовать, иногда патология проявляется клинически с частым мочеиспусканием с дискомфортом, срочностью, синдромом хронической тазовой боли. Диагноз включает в себя цистоскопию с биопсией, окончательная верификация проводится с использованием морфологических исследований. Лечение может быть консервативным — антибиотики, стимуляторы кровообращения, витамины, инстилляции или хирургические вмешательства — направленные на устранение патологических очагов.
Лейкоплакия мочевого пузыря
Дополнительные факты
Лейкоплакия (лейкератоз, лейкоплазия) мочевого пузыря встречается в 1: 10000 случаев. Сам термин означает дегенерацию нормального переходного эпителия до патологического, нетипичного для слизистых оболочек — многослойного плоскоклеточного кератоза. Это состояние было впервые описано в 1862 году австрийским патологом К. Рокитанским, который указал на чрезмерное образование клеток с явлениями отшелушивания. Это наиболее опасный тип лейкоплакии, потому что актинический кератоз сопровождает рак мочевого пузыря или угрожает раком. Некератинизированный тип лейкоплакии встречается у женщин и детей младшего возраста (редко) и не представляет опасности.
Причины
Патогенез и этиология на сегодняшний день остаются под вопросом. Некоторые практики рассматривают лейкоплакию мочевого пузыря как гистологические изменения в ткани с длительным хроническим циститом (более 2 лет) с эпизодами рецидива. Условия, рассматриваемые как возможные причины, включают:
• Хронические очаги инфекции в организме. В основном это воспалительные заболевания органов малого таза, которые вызываются специфической микрофлорой (хламидия, микоплазма, герпес, ВПЧ) и неспецифичны (кишечная палочка, стрептококк, протей). Патогенные микроорганизмы могут проникать в мочевой пузырь не только восходящим, но и гематогенным путем: через матку, кишечник, почки, кариозные зубы или миндалины. Рецидивирующий цистит считается основной причиной лейкоплакии.
• Эндокринные нарушения. Исследования показывают, что у пациентов с лейкоплакией менархе возникает позже, в дальнейшем возникают нарушения менструальной функции: менометроррагия, бесплодие, нерегулярные ановуляторные циклы. Прием некоторых оральных контрацептивов способствует развитию гипоэстрогенизма, на фоне которого переходный эпителий мочевого пузыря заменяется многослойным плоскоклеточным.
• Травматические факторы. Установленные искусственные дренажи, их замена, уретральное бужирование приводят к необратимым травмам и вызывают метаплазию уротелия. В литературе имеются данные о развитии лейкоплакии мочевого пузыря после хирургического лечения, облучения, при цистолитиазе.
• Дистрофические расстройства. Повреждение кровоснабжения и иннервация стенки мочевого пузыря нарушают нормальный трофический орган. Ишемия нарушает состав муцинового слоя. Слизистая оболочка становится рыхлой, что приводит к попаданию бактерий и вирусов. Запоры, малоподвижный образ жизни, варикозное расширение вен таза являются факторами, способствующими застою и недостаточной трофической ткани.
Нерациональное использование определенных лекарств, курение, хронический алкоголизм и гиповитаминоз А с фоновой иммуносупрессией считаются факторами риска, которые способствуют атипичной дифференцировке клеток. В тропических странах метаплазия связана с шистосомозом, паразитарным заболеванием, при котором яйца гельминтов можно обнаружить в мелких сосудах мочевого пузыря (урогенитальный шистосомоз).
Патогенез
Воспаление и другие этиофакторы вызывают нарушение общих и местных реакций иммунной системы, вследствие чего инфекционная и условно-патогенная микрофлора сохраняется в слизистой оболочке. Постоянные процессы инфекции, изменения и восстановления приводят к метаплазии и фиброзу. В многослойном плоском эпителии, возникшем в результате нарушения цитодифференцировки, образования гликогена не происходит, и кератинизация происходит в нескольких наблюдениях.
Моча оказывает раздражающее действие на измененные клетки, которые остаются без естественной защиты (потеря антиадгезивного фактора позволяет микробам оставаться), что поддерживает воспаление и вызывает боль, даже если была проведена адекватная терапия антибиотиками. Миграция ионов калия из мочи в интерстиций также происходит через разрушенный слой, что вызывает деполяризацию нервных окончаний, спазм гладких мышц и изменение кровеносных и лимфатических сосудов. Эти механизмы обеспечивают стойкую дизурию.
Классификация
Участки лейкоплакии могут быть единичными, но в тяжелых случаях беловатые бляшки занимают значительную площадь мочевого пузыря. Существует 3 стадии формирования лейкоплакии: модуляция плоскоклеточных клеток, плоскоклеточная метаплазия и добавление кератинизации (кератинизации). В зависимости от гистологических характеристик учитывайте:
• Некристаллизованный подтип лейкоплакии. Возникает в области треугольника мочевого пузыря (также называемого псевдомембранозным воспалением тройничного нерва), вариант нормы. Изменения регистрируются в основном у женщин, это не связано с химическими и физическими раздражителями, а также с риском возникновения злокачественных опухолей. Когда появляются симптомы, их лечат эстрогеном.
• Кератинизированная лейкоплакия подтипа. Патология чаще встречается у мужчин, связанных с механическим стрессом. Об атипии сообщалось во многих наблюдениях, поэтому подтип кератинизации является фактором риска плоскоклеточного рака.
Учитывая тот факт, что лейкоплакия мочевого пузыря представляет собой в основном гистологический диагноз, основанный на морфологическом исследовании, в практической урологии они используют классификацию этапов — от этого зависит тактика ведения пациента. В патологическом процессе есть три стадии: Он характеризуется метапластическими изменениями в переходном эпителии, которые не видны при цистоскопии и подтверждаются исключительно гистологически. Количество клеточных слоев увеличилось в 2 раза, обычно происходит изменение формы верхних слоев (многоугольных), пузырьковидных ядер с несколькими ядрышками. Гистохимия показывает избыток гликогена и прокератина. Происходит дальнейшая модификация эпителия, которую можно наблюдать при цистоскопии в виде беловатого или желтоватого налета на слизистой мочевого пузыря. Очаги одиноки. Гистологическая картина представлена метапластическим многослойным плоским эпителием с типичной вертикальной дифференцировкой. Нижние слои представляют собой мелкие гиперхромные многоугольные клетки, верхние клетки больше по размеру, содержат кератогалин. Процесс генерализован, очаги лейкоплакии распространяются с поражением почти всей слизистой оболочки. Гистологические характеристики идентичны. Воспалительные изменения — утолщение стенок, отеки, расширение сосудов и ломкость сосудов значительно выражены.
Симптомы
На 1-й стадии нет никаких проявлений по мере прогрессирования заболевания, имеются жалобы на затруднение мочеиспускания с болью (53%), постоянные боли в нижней части живота (80%) и непреодолимое мочеиспускание при недержании мочи (14%). Сильный болевой синдром указывает либо на общее поражение, либо на лейкоплакию шейки мочевого пузыря, которая особенно богата нервными окончаниями.
В обычном процессе симптомы могут быть настолько изнурительными, что страдает качество жизни. Частота мочеиспускания также может достигать 5-6 раз в час ночью. Поллакиурия встречается у 83-95% пациентов. В более запущенных случаях пациенты жалуются на появление крови в моче в конце процесса мочеиспускания (терминальная гематурия), изменение качества — белые хлопья, лейкоциты и бактерии часто выходят из строя. Страдает психоэмоциональная сфера, сочетаются раздражительность, бессонница, депрессивное настроение.
Запор. Раздражительность.
Возможные осложнения
У 10-20% пациентов лейкоплакия мочевого пузыря с кератинизацией продолжается с карциномой. Почти всегда, в трех стадиях у женщин, диспареуния присоединяется — боль во время полового контакта, ухудшение симптомов после полового акта у большинства пациентов. У мужчин лейкоплакия мочевого пузыря сопровождается эректильной дисфункцией. Рецидивирующая фоновая инфекция мочевыводящих путей выявляется практически у всех пациентов.
Рецидивирующий воспалительный процесс приводит к замене нормальной функциональной ткани волокнистой тканью, что прерывает нормальное мочеиспускание (нейрогенная дисфункция) и приводит к постоянному присутствию остаточной мочи. Неадекватное опорожнение вызывает формирование рефлюкса и пиелонефрита у одной трети пациентов, добавление хронической почечной недостаточности в каждом пятом случае и пистолитиаза у 22-35%. Еще одним осложнением лейкоплакии является уменьшение емкости мочевого пузыря (микроцисты) при частом мочеиспускании и атрофии мышц.
Диагностика
В общем анализе мочи нет конкретных изменений, которые однозначно подтвердили бы диагноз лейкоплакия мочевого пузыря. В лечении патологии участвует специализированный уролог, с добавлением осложнений может быть полезна консультация с нефрологом и андрологом. Алгоритм поиска лейкоплакии может быть следующим:
• Лабораторный диагноз. В моче количество лейкоцитов, бактерий, эритроцитов часто увеличивается, могут присутствовать отслаивающиеся хлопья. Информационная диагностика ПЦР для ИППП. Кроме того, проводится культуральное исследование — посев мочи на питательные среды для определения патогенных микроорганизмов и чувствительности к лекарствам. У женщин изучается гормональный профиль (эстрадиол, прогестерон, ФСГ).
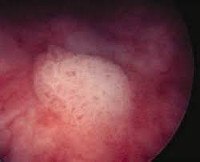
• Инструментальная диагностика. Золотой стандарт — это цистоскопия, во время которой в мочевом пузыре видны участки лейкоплакии. Из подозрительных мест отбираются образцы ткани для последующей морфологии, которая используется для проверки диагноза. Ультразвуковое сканирование почек и органов малого таза назначается для выяснения состояния близлежащих структур и оценки возможных осложнений.
Дифференциальный диагноз ставится при цистите грибковой этиологии, также характеризующемся белесыми отложениями на слизистой оболочке органа. Сходная цистоскопическая картина наблюдается при малакоплакии — редком заболевании неизвестной этиологии, с появлением желтоватых или беловатых бляшек, иногда с изъязвлениями. При туберкулезе мочеполовой системы и амилоидозе с помощью оптики можно увидеть очаги, напоминающие лейкоплакию.
Лечение
У женщин с некератинизированным подтипом лейкоплакии при отсутствии жалоб проводится динамическое наблюдение, при появлении неблагоприятных симптомов назначаются эстрогены. Лечение лейкоплакии с кератинизацией может быть консервативным на начальных этапах (с обязательным наблюдением), и рекомендуется хирургический подход. В клинической практике применяются:
• Лекарство. Выписывают антибиотики с учетом чувствительности, противовирусные и противовоспалительные средства, иммуномодуляторы. На неизданных стадиях хороший терапевтический эффект может быть достигнут после закапывания лекарств на основе гликозаминогликана. При сопутствующем цистите, антисептических растворах, маслах с противовоспалительным и витаминным действием, анальгетики вводятся в мочевой пузырь. В качестве физиотерапевтического эффекта в составе комплексной терапии используются магнитотерапия, электрофорез, лазерная и микроволновая терапия. На физиотерапевтических сеансах выраженность воспаления уменьшается, трофики улучшаются (что особенно важно при лейкоплакии, связанной с дистрофическими расстройствами), концентрация препарата в патологической зоне увеличивается.
• Хирургическое лечение. На 2-3 этапах проводится хирургическое лечение. ILT (интерстициальная лазерная терапия) и TURP мочевого пузыря (трансуретральная резекция) являются гладкими операциями при лейкоплакии. При ИЛТ вероятность осложнений меньше. В настоящее время цистэктомия проводится редко и только с обширными поражениями.
Прогноз
Прогноз зависит от стадии заболевания и подтипа лейкоплакии, при отсутствии кератинизации он благоприятный. При лейкоплакии с кератинизацией на 1-2 стадиях прогноз является удовлетворительным при своевременном лечении, поддерживающем лечении и регулярном мониторинге для ранней диагностики возможных злокачественных новообразований. На поздней стадии, после успешного хирургического лечения, результат относительно благоприятен. Инвалидность пациента и социальная дезадаптация приводят к распространенной форме заболевания с развитием осложнений.
Профилактика
Профилактика предполагает своевременное посещение уролога при первых признаках плохого самочувствия со стороны мочеполовой системы, адекватное лечение воспалительной патологии, отказ от вредных привычек, рациональное использование лекарств. Поскольку цистит — основной патогенный фактор развития лейкоплакии — может быть вызван ИППП, рекомендуется придерживаться моногамных отношений или использовать барьерные средства для случайного полового акта.
Список литературы
1. Лейкоплакия мочевого пузыря как причина стойкой дизурии/ Лоран О. Б. Синякова Л. А. // Медицинский совет. — 2009.
2. Хронический цистит и лейкоплакия у женщин, результаты лечения/ Нотов К. Г и соавт. // Journal of Siberian Medical Sciences — 2013.
3. Особенности диагностики и лечения больных с лейкоплакией мочевого пузыря: Автореферат диссертации/ Смирнов Д. С. — 2008.
4. Патогенетический подход к лечению лейкоплакии мочевого пузыря/ Кубин Н. Д. Шпиленя Е. С. // Вестник Северо-Западного государственного медицинского университета им. И. И. Мечникова. — 2013.
Источник
Распространенность Рака мочевого пузыря
РМП является самой часто встречаемой опухолью мочевыводящих путей. Среди злокачественных образований других органов РМП занимает 7-е место у мужчин и 17-е место у женщин. Таким образом у мужчин новообразования мочевого пузыря встречаются до 4-5 раз чаще, чем у женщин. Преимущественно болеют люди старше 55-65 лет. В России ежегодно заболевает от 11 до 15 тыс. человек. При этом ежегодная смертность от данного заболевания составляет не менее 7 – 8 тысяч человек. Для сравнения, в США заболеваемость – порядка 60 тысяч человек, а смертность – не более 13 тысяч. Столь выраженные отличия обусловлены как несовершенством ранней диагностики, так и недостаточной распространенностью современных и высокоэффективных методов лечения рака мочевого пузыря в нашей стране.
Рисунок 2. Распространенность Рака мочевого пузыря.
Причины Рака мочевого пузыря
Принято считать, что основной причиной возникновения рака мочевого пузыря является воздействие канцерогенных веществ, выделяемых с мочой на слизистую мочевого пузыря. Доказанными факторами риска возникновения злокачественной опухоли мочевого пузыря являются:
- Профессиональные вредности (длительная работа на резиновом, красильном, нефтяном, текстильном, каучуковом, алюминиевом производствах и др.) — повышает риск развития РМП до 30 раз.
- Курение — повышает риск до 10 раз.
- Прием некоторых лекарственных средств (фенацетинсодержащие анальгетики, циклофосфамид) — повышает риск в 2-6 раз.
- Воздействие радиации — повышает риск в 2-4 раза.
- Шистосоматоз (Северная Африка, Юго-Восточная Азия, Ближний Восток) — повышает риск в 4-6 раз.
- Хронический цистит, хронический застой мочи, камни мочевого пузыря — повышает риск до 2 раз.
- Употребление хлорированной воды — в 2 раза
Симптомы Рака мочевого пузыря
Специфических жалоб, характерных для рака мочевого пузыря, не существует. Начальные стадии РМП протекают в большинстве случаев и вовсе бессимптомно.
- Ведущий симптом — гематурия (появление крови в моче). Нередко гематурия имеет транзиторный характер — появляется на «ровном месте» и быстро исчезает. Пациент может не придать этому большого значения. Или ограничиться приемом назначенного в поликлинике «кровоостанавливающего» препарата. А между тем, опухоль мочевого пузыря продолжает развиваться. При профузном кровотечении, часто происходит тампонада мочевого пузыря и, как следствие, острой задержка мочи.
- Дизурия (учащенное и болезненное мочеиспускание с императивными позывами), ощущение распирания в проекции мочевого пузыря.
- Тупая боль над лоном, в области крестца, промежности (при распространении опухоли на мышечный слой).
- В запущенных формах больных часто беспокоят слабость, резкая потеря массы тела, быстрая утомляемость, анорексия.
Диагностика Рака мочевого пузыря
Диагностика РМП основывается на сборе жалоб пациента, анамнеза заболевания и осмотре пациента. Последнему уделяется особое значение. Необходимо обращать внимание следующие проявления РМП при осмотре пациента:
- Признаки хронической анемии (слабость, вялость, бледность кожных покровов
- Увеличение лимфоузлов при пальпации в зонах возможного лимфогенного метастазирования
- Определения новообразования при пальпация мочевого пузыря, его подвижности, наличие инфильтрации окружающих тканей.
- Увеличенный мочевой пузырь, за счет хронической или острой задержки мочи
- Положительный симптом поколачивания, пальпация увеличенной/ых почек (при развитии гидронефроза, как следствие задержки мочи)
Лабораторные исследования
Общий анализ мочи с микроскопией осадка (для определения степени и места гематурии)
Цитологическое исследование осадка мочи (для обнаружения атипичных клеток)
Инструментальные методы диагностики
| Уретроцистоскопия с биопсией (осмотр мочевого пузыря изнутри при помощи специального прибора-эндоскопа и взятие кусочка выявленной опухоли или измененной слизистой для дальнейшего гистологического исследования). На сегодняшний день является основным методом диагностики опухоли мочевого пузыря. Основной недостаток данного метода, сильно ограничивающий его применение – известная инвазивность (дискомфорт для пациента). |
Большое значение в диагностике опухолей мочевого пузыря имеют лучевые методы:
- Экскреторная урография — устаревший метод, однако при необходимости позволяет оценить проходимость мочеточников, выявить образования в верхних мочевыводящих путях и в мочевом пузыре. В настоящее время широко не используется ввиду низкой специфичности и чувствительности метода
- КТ легких, сканирование костей скелета (остесцинтиграфия) (при подозрении на метастатическое поражение).
Дифференциальная диагностика
Рак мочевого пузыря необходимо дифференцировать от следующих заболеваний: воспалительные заболевания мочевыводящих путей, нефрогенная метаплазия, аномалии развития мочевыделительного тракта, плоскоклеточная метаплазия уротелия, доброкачественные эпителиальные образования мочевого пузыря, туберкулёз и сифилис мочеполовой системы, эндометриоз, хронический цистит, метастазирование в мочевой пузырь меланомы, рака желудка и др.(крайне редко).
Классификация Рака мочевого пузыря
В зависимости от степени распространенности (запущенности) рак мочевого пузыря можно разделить на 3 вида:
- поверхностный
- инвазивный
- генерализованный
Предваряя рассмотрение клинических форм рака мочевого пузыря необходимо отметить, что стенка данного органа состоит из четырех слоев:
Эпителий (слизистая) – слой, который непосредственно контактирует с мочой и в котором «начинается» опухолевый рост;
Подслизистый соединительнотканный слой (lamina propria) – фиброзная пластинка, служащая «основанием» для эпителия и содержащая большое количество сосудов и нервных окончаний;
Мышечный слой (детрузор), функция которого заключается в изгнании мочи из мочевого пузыря;
Наружный слой стенки мочевого пузыря может быть представлен адвентицией (у забрюшинной части органа) или брюшиной (у внутрибрюшной части органа).
| Классификация рака мочевого пузыря по ТNМ | Гистологическая классификация |
| Тх — первичная опухоль не может быть оценена Т0 — нет данных о первичной опухоли Т1 – опухолевая инвазия затрагивает подслизистый слой Т2 – опухолевая инвазия мышечного слоя Т3 – опухолевая инвазия распространяется на паравезикулярную клетчатку Т4 – опухолевая инвазия распространяется на любой из этих органов — влагалище,матку, предстательную железу, стенку таза, брюшную стенку. N1-3 – выявляется метастазирование в регионарные или смежные лимфоузлы М1 — выявляется метастазирование в отдаленные органы | Переходно-клеточный рак: с плоскоклеточной метаплазией с железистой метаплазией с плоскоклеточной и железистой метаплазией Плоскоклеточный Аденокарцинома Недифференцированный рак |
| Классификация ВОЗ (2004 г.) | КОДЫ ПО МКБ-10 Класс II — новообразования. Блок C64–C68 — злокачественные новообразования мочевых путей. |
Плоские новообразования
Папиллярные новообразования
|
|
Лечение Рака мочевого пузыря
Поверхностный рак мочевого пузыря
Среди больных с впервые выявленным РМП у 70 процентов имеется поверхностная опухоль. У 30 процентов больных отмечается мультифокальное поражение слизистой оболочки мочевого пузыря. При поверхностном раке опухоль находится в пределах эпителия мочевого пузыря (или распространяется не глубже lamina propria) и не поражает его мышечную оболочку. Данная форма заболевания имеет наилучший прогноз.
Трансуретральная резекция мочевого пузыря (ТУР) — основной метод лечения поверхностного рака мочевого пузыря.
Рисунок. Схема — ТУР Мочевого пузыря
При ТУР удаляют все видимые опухоли. Отдельно удаляют экзофитный компонент и основание опухоли. Эта методика имеет диагностическое и лечебное значение – она позволяет забрать материал для гистологического исследования (подтверждение диагноза) и удалить новообразование в пределах здоровых тканей, что необходимо для правильного установления стадии заболевания и выбора дальнейшей тактики лечения. В 40–80 процентов случаев после трансуретральной резекции (ТУР) в течение 6–12 месяцев развивается рецидив, а у 10–25 процентов больных — инвазивный рак. Снизить этот процент позволяет использование фотодинамической диагностики и внутрипузырное введение вакцины БЦЖ или химиопрепаратов (митомицин, доксорубицин и др.). В фазе разработки находятся многообещающие методики внутрипузырного лекарственного электрофореза.
Рисунок. ТУР Мочевого пузыря. Цистоскопическая картина.
Внутрипузырная БЦЖ терапия способствует снижению частоты рецидивов рака мочевого пузыря после ТУР МП в 32-68 процентов случаев.
БЦЖ терапия противопоказана:
- в течение первых 2 недель после ТУР-биопсии
- у пациентов с макроскопической гематурией
- после травматичной катетеризации
- у пациентов с симптомами инфекции моцеполовых путей
Осложнения ТУР мочевого пузыря:
- кровотечения (интраоперационные и послеоперационные)
- перфорация стенки мочевого пузыря (зависит от опытности хирурга);
После выполнения ТУР абсолютно ОБЯЗАТЕЛЬНО выполнять повторные контрольные осмотры мочевого пузыря для исключения рецидива. При многократных рецидивах после ТУР и обнаружении низкодифференцированного («злого») рака нередко бывает целесообразно прибегнуть к радикальной операции – цистэктомии (удаление мочевого пузыря) с формированием нового мочевого пузыря из сегмента кишки. Такая операция особенно эффективна при ранних формах рака и обеспечивает высокие онкологические результаты. При адекватном лечении 5-ти летняя выживаемость пациентов с поверхностным раком мочевого пузыря превышает 80 процентов.
Мышечно-инвазивный рак мочевого пузыря
Инвазивный рак мочевого пузыря характеризуется распространением опухолевого поражения на мышечную оболочку и за пределы органа – на околопузырную жировую клетчатку или соседние структуры (в запущенных случаях). В этой фазе развития опухоли мочевого пузыря значительно повышается вероятность метастазирования в лимфатические узлы. Основным методом лечения инвазивного рака мочевого пузыря является радикальная цистэктомия с лимфаденэктомией (удаление единым блоком мочевого пузыря с покрывающей его брюшиной и паравезикальной клетчаткой, предстательной железы с семенными пузырьками, двусторонняя тазовая (подвздошно-обтураторная) лимфаденэктомия. При опухолевом поражении простатической части уретры выполняют уретерэктомию)). Радикальная цистэктомия с кишечной пластикой является оптимальной, поскольку позволяет сохранить возможность самостоятельного мочеиспускания. В ограниченном ряде случаев для лечения пациентов с мышечно-инвазивным раком используется ТУР и открытая резекция мочевого пузыря. Для повышения эффективности оперативного лечения у части пациентов целесообразно назначение противоопухолевых химиопрепаратов. 5-летняя выживаемость больных с инвазивным раком мочевого пузыря составляет в среднем 50-55 процентов.
При появлении метастазов (отсевов опухоли в лимфатических узлах и органах) рак мочевого пузыря называют генерализованным (метастатическим). Наиболее часто заболевание метастазирует в регионарные лимфатические узлы, печень, легкие и кости. Практически единственным эффективным методом лечения генерализованного рака мочевого пузыря, способным продлить жизнь пациента, является мощная химиотерапия сразу несколькими препаратами (метотрексат, винбластин, доксорубицин, цисплатин и др.). К сожалению, все эти препараты не безопасны. Летальность при их применении составляет 2-4 процентов. Часто приходится прибегать к оперативному лечению, цель которого — не позволить пациенту погибнуть от угрожающих жизни осложнений, сопровождающих опухолевый процесс (например, кровотечения). 5-ти летняя выживаемость у больных с запущенным раком мочевого пузыря не превышает 20 процентов.
Профилактика рака мочевого пузыря
- Устранение воздействия на организм канцерогенных веществ
- Отказ от курения
- Своевременное лечение мочеполовых инфекций
- Проведение УЗИ мочеполовой системы, общий анализ мочи
- Своевременное обследование и лечение у врача уролога при первых признаках нарушения функции мочевыводящей системы
Главное для Вас:
Не ленитесь ОДИН раз в год тратить ОДИН день (в хорошей клинике) и проходить КАЧЕСТВЕННОЕ диспансерное обследование, обязательно включающее в себя УЗИ наполненного мочевого пузыря и анализ мочи. Если вы вдруг заметите примесь крови в моче – обязательно обратитесь за консультацией к грамотному урологу, имеющему возможность и, главное, желание выяснить причину этого эпизода. Соблюдение вышесказанного с высокой степенью вероятности позволит вам избежать таких «новостей» как запущенный рак вашего мочевого пузыря.
Будьте здоровы!
Источник
