Менингеальный синдром при инфекционных заболеваниях

Менингеальный синдром – симптомокомплекс, характерный для поражения церебральных оболочек. Может иметь инфекционную, токсическую, ликворно-гипертензионную, сосудистую, травматическую, карциноматозную этиологию. Проявляется головной болью, мышечной ригидностью, рвотой, гиперестезией, алгическими феноменами. Диагностический базис составляют клинические данные, результаты исследования спинномозговой жидкости. Лечение осуществляется соответственно этиологии антибактериальными, противовирусными, противогрибковыми, антипротозойными средствами, включает симптоматическую терапию, снижение внутричерепного давления.
Общие сведения
Менингеальный (оболочечный) синдром — распространённая патология, с которой сталкиваются неврологи, инфекционисты, педиатры, терапевты, отоларингологи и многие другие специалисты. Своё название синдром получил от латинского термина «менингеа», обозначающего оболочки мозга. В случаях, когда менингеальный синдром обусловлен раздражением церебральных оболочек без их воспалительных изменений, в медицинской практике используется определение менингизм. Пик активного изучения патологии пришелся на конец XIX века, различными авторами были предложены многочисленные специфические симптомы заболевания, применяемые по настоящее время. Менингеальный синдром наблюдается в любом возрасте без гендерных предпочтений. У пожилых пациентов имеет стёртую клиническую картину.
Менингеальный синдром
Причины менингеального синдрома
Этиофакторами выступают многие внутричерепные и полисистемные патологические процессы. Наиболее часто менингеальный синдром провоцирует воспаление мозговых оболочек (менингит), субарахноидальное кровоизлияние, черепно-мозговая травма. В соответствии с воздействием на церебральные оболочки этиологические причины разделяют на две основные группы – воспалительные и невоспалительные поражения.
Воспалительные поражения:
- Бактериальные. Неспецифические – обусловленные менингококковой инфекцией, гемофильной палочкой, стрептококками, пневмококками, у новорожденных – сальмонеллами, кишечной палочкой. Специфические – возникающие при проникновении в оболочки возбудителей туберкулеза, сифилиса.
- Вирусные. В 75% случаев провоцируются энтеровирусами, реже – вирусом Эпштейна-Барр, аренавирусом, герпетической инфекцией, вирусом клещевого энцефалита.
- Грибковые. Основные возбудители – криптококки, кандиды, аспергиллы, гистоплазма. Вызывают серозное воспаление оболочек с петехиальными кровоизлияниями.
- Протозойные. Наблюдаются при токсоплазмозе, малярии.
Невоспалительные поражения:
- Кровоизлияния в оболочки мозга. Могут возникать вследствие острого нарушения мозгового кровообращения, выраженной артериальной гипертензии, ЧМТ, церебрального васкулита.
- Внутричерепная гипертензия. Развивается вследствие гидроцефалии, объёмных образований (опухоли головного мозга, интракраниальной кисты, абсцесса, внутримозговой гематомы).
- Интоксикации. Экзогенные – лакокрасочное производство, токсикомания, алкоголизм. Эндогенные – уремия, гипопаратиреоз.
- Нейротоксикоз при общих инфекционных заболеваниях (гриппе, сыпном тифе, дизентерии, ОРВИ).
- Карциноматоз – инфильтрация церебральных оболочек опухолевыми клетками при различных онкопроцессах, в том числе лейкоцитарная инфильтрация при нейролейкозе.
Патогенез
Менингеальный синдром имеет два механизма развития. Первый – воспалительный процесс – реализуется в ответ на проникновение инфекционных агентов. Инфицирование церебральных оболочек происходит контактным (при открытой ЧМТ, остеомиелите костей черепа), лимфогенным, периневральным, гематогенным путём. Занос возбудителей с током крови чаще наблюдается при наличии очагов гнойной инфекции (синусита, гнойного отита, мастоидита). При энцефалите воспаление в веществе головного мозга распространяется на ткани оболочек с развитием менингоэнцефалита. Второй патогенетический механизм – раздражение мозговых оболочек. Раздражающее действие оказывают скопления крови при субарахноидальном кровоизлиянии, повышение интракраниального давления, токсические вещества, поступающие в организм извне или образующиеся в результате дисметаболических процессов, жизнедеятельности болезнетворных микроорганизмов, тканевого распада при онкологических заболеваниях.
Симптомы менингеального синдрома
Оболочечный симптомокомплекс формируют общемозговые проявления и собственно менингеальная симптоматика. Типична интенсивная диффузная цефалгия (головная боль), рвота без предшествующей тошноты. Рвота не сопровождается облегчением общего состояния больного. В тяжёлых случаях наблюдается возбуждение, сменяющееся апатией, возможны эпилептические приступы, галлюцинации, угнетение сознания до сопора, комы. Характеризующая менингеальный синдром патогномоничная симптоматика включает три группы симптомов: признаки гиперестезии, мышечно-тонические проявления, болевые феномены.
Гиперестезия проявляется повышенной восприимчивостью звуков (гиперакузией), света (светобоязнью), прикосновений. Наиболее распространённым мышечно-тоническим симптомом выступает ригидность (гипертонус) затылочных мышц, выявляемая при попытке пассивного сгибания головы пациента. Повышение мышечного тонуса обуславливает типичное положение: лежа на боку с выгнутой спиной, запрокинутой головой, согнутыми и приведёнными к телу конечностями («поза легавой собаки»). Реактивные алгические симптомы включают болезненность глаз при движении и надавливании на веки, боли в триггерных точках тройничного нерва, точках Керера на затылке, в области скул.
Диагностика
Менингеальный синдром диагностируется специалистами в области инфектологии, педиатрии, неврологии, терапии. При осмотре обращают внимание на наличие менингеальной позы, гиперестезии, болевых и тонических феноменов. Гипертонус менингеального генеза дифференцируют от мышечного напряжения, сопровождающего миозит, радикулит. В неврологическом статусе определяют характерные изменения рефлекторной сферы: оживление рефлексов, сменяющееся их неравномерным снижением. Если менингеальный синдром связан с поражением вещества мозга, то обнаруживается соответствующий очаговый неврологический дефицит (пирамидная недостаточность, афазия, мозжечковая атаксия, парез лицевого нерва). Существует более 30 клинических симптомов, помогающих диагностировать оболочечный синдром. Наиболее широко среди неврологов и врачей общей практики применяются следующие:
- Симптом Кернига – в положении больного лёжа на спине пассивно сгибают нижнюю конечность в тазобедренном и коленном суставе. Последующие попытки врача разогнуть ногу в колене оказываются невозможными вследствие тонического сокращения сгибающих голень мышц.
- Симптомы Брудзинского – в положении на спине отмечается непроизвольное подтягивание нижних конечностей к животу при сгибании головы пациента (верхний), надавливании на лобок (средний), проверке симптома Кернига (нижний).
- Симптом Эдельмана – разгибание большого пальца на стопе при исследовании по методу Кернига.
- Симптом Неттера – в положении сидя с вытянутыми в постели ногами нажатие на колено одной ноги вызывает сгибание другой.
- Симптом Холоденко – сгибание коленей при попытке врача приподнять пациента за плечи.
- Симптом Гийена – в положении пациента на спине с выпрямленными ногами сжатие мышц передней поверхности одного бедра приводит к сгибанию второй ноги.
- Симптом Лессажа – при удержании ребёнка в воздухе в вертикальном положении за подмышки происходит подтягивание ножек к животу. Характерен для детей раннего возраста.
Важнейшую роль в диагностике оболочечного синдрома играет люмбальная пункция. Она противопоказана при выраженной интракраниальной гипертензии, опасности масс-эффекта, проводится после исключения этих состояний по данным офтальмоскопии и эхоэнцефалографии. Исследование цереброспинальной жидкости помогает установить этиологию синдрома. Мутный ликвор с преобладанием нейтрофилов свидетельствует о гнойном, опалесцирующий с повышенным содержанием лимфоцитов – о серозном характере воспаления. Примесь крови наблюдается при субарахноидальном кровоизлиянии, раковые клетки – при онкологическом поражении.
Менингеальный синдром дифференцируют по этиологии. Верификация окончательного диагноза достигается при помощи бактериологического и вирусологического исследования ликвора, бакпосева крови, ПЦР-исследований, электроэнцефалографии, МРТ головного мозга.
Лечение менингеального синдрома
Развёрнутый менингеальный симптомокомплекс требует лечения в условиях стационара. Терапия осуществляется дифференцировано с учетом этиологии и клинических проявлений, включает следующие направления:
- Этиотропное лечение. При бактериальной этиологии назначают антибиотикотерапию препаратами широкого спектра, вирусной – противовирусными средствами, грибковой – антимикотиками. Производится дезинтоксикация, лечение основного заболевания. До установления возбудителя этиотропная терапия осуществляется эмпирически, после уточнения диагноза – в соответствии с этиологией.
- Противоотёчная терапия. Необходима для предупреждения отёка головного мозга, направлена на снижение интракраниального давления. Проводится мочегонными, глюкокортикостероидами.
- Симптоматическая терапия. Направлена на купирование возникающей симптоматики. Гипертермия является показанием к применению антипиретиков, артериальная гипертензия – гипотензивных средств, многократная рвота – противорвотных. Психомоторное возбуждение купируют психотропные препараты, эпилептический пароксизм – антиконвульсанты.
Прогноз и профилактика
В большинстве случаев своевременно начатое корректное лечение приводит к выздоровлению пациента. Несколько месяцев могут наблюдаться остаточные явления: астения, эмоциональная лабильность, цефалгии, интракраниальная гипертензия. Неблагоприятный исход имеет менингеальный синдром, сопровождающий тяжёлое заболевание ЦНС, молниеносное течение инфекционного процесса, онкопатологию. Профилактика оболочечного синдрома включает повышение иммунитета, предупреждение инфекционных заболеваний, травм, интоксикаций, своевременную терапию цереброваскулярной и сердечно-сосудистой патологии. Специфическая профилактика возможна в отношении менингококковой, пневмококковой инфекции.
Источник

Менингеальный синдром – совокупность клинических признаков, обусловленная воспалением мозговых оболочек или невоспалительными патологическими процессами: травмами, кровоизлияниями, интоксикациями. Этот довольно распространенный недуг развивается у лиц с различными неврологическими и полисистемными заболеваниями. Поражение церебральных оболочек свидетельствует о тяжелом состоянии пациента.
Этиология синдрома весьма разнообразна. Причиной патологии чаще всего является инфекция. Недуг развивается в результате тяжелой интоксикации, сосудистых нарушений, травм. Менингеальный синдром проявляется цефалгией, напряженностью затылочных мышц, рвотой, гиперестезией. У больных в спинномозговой жидкости появляются признаки воспаления, нарушается ликвородинамика, что приводит к изменению внутричерепного давления. Общемозговые и менингеальные симптомы практически всегда сочетаются с интоксикационными.
Диагностика патологии основывается на клинических признаках, данных неврологического обследования, результатах анализа спинномозговой жидкости и томографического исследования головы. Лечебно-диагностические мероприятия проводят специалисты в области неврологии, педиатрии, терапии, отоларингологии. Лечение синдрома зависит от его этиологии. Больным назначают антибиотики, противовирусные или противогрибковые препараты, а также проводят симптоматическую и патогенетическую терапию.

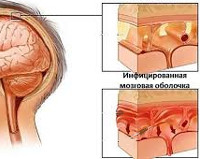
строение оболочек мозга
Менингеальный синдром — актуальная проблема современной медицины. Особое пристальное внимание ученых-медиков к данной патологии объясняется следующими факторами:
- Большое количество заболеваний, проявляющихся синдромом,
- Тяжелое состояние больных,
- Высокий уровень летальности,
- Частая несвоевременная диагностика и запоздалое лечение,
- Инвалидизация пациентов.
Менингеальный синдром развивается у лиц любого пола и возраста. У пожилых людей он имеет стертую клиническую картину, а у детей протекает крайне тяжело.
Этиология
Менингиальный синдром является проявлением различным заболеваний и состояний воспалительного и невоспалительного характера.
Основные этиологические факторы синдрома:
-
 Менингит – ведущая причина патологии. Его возбудителями являются бактерии: менингококки, гемофилы, пневмококки, энтеробактерии; вирусы: энтеровирусы, вирус Эпштейна-Барр, цитомегаловирус, аденовирусы, герпес-вирусы; патогенные грибки: кандиды, аспергиллы.
Менингит – ведущая причина патологии. Его возбудителями являются бактерии: менингококки, гемофилы, пневмококки, энтеробактерии; вирусы: энтеровирусы, вирус Эпштейна-Барр, цитомегаловирус, аденовирусы, герпес-вирусы; патогенные грибки: кандиды, аспергиллы. - Кровоизлияние в оболочки мозга — результат дисциркуляторных нарушений в головном мозге, гипертонического криза, травмы черепа.
- Внутричерепная гипертензия в следствии гидроцефалии, новообразований, абсцедирования мозгового вещества, гематом.
- Отравления экзогенными токсинами – химикатами, алкоголем, наркотиками.
- Общая эндогенная интоксикация организма при уремии, дисметаболических процессах и некоторых эндокринопатиях.
- Метастазирование в оболочки мозга при онкологии.
- У новорожденных – перинатальное инфицирование или травма, полученная в родах.

Под воздействием провоцирующих факторов происходит раздражение мозговых оболочек, которое приводит к повышению внутричерепного давления и отеку тканей. В результате подобных изменений в патологический процесс вовлекаются нервные окончания головного мозга.
Если у больного имеются оболочечные симптомы, а в цереброспинальной жидкости отсутствуют какие-либо отклонения от нормы, говорят о менингизме. Причинами данного патологического процесса являются:
- Состояние после спинномозговой пункции,
- Длительное воздействие прямых солнечных лучей,
- Злоупотребление алкоголем,
- Новообразования в головном мозге,
- Аллергия,
- Радиация,
- Гипертоническая энцефалопатия.
Существует еще один медицинский термин – «псевдоменингеальный синдром». Это состояние не связано с поражением мозговых оболочек, но проявляется признаками менингеального синдрома. Недуг развивается при дегенеративно-дистрофических процессах в верхней части позвоночника и некоторых психопатиях.
Патогенез
Самой частой причиной синдрома является менингит. Патологический процесс развивается в ответ на внедрение в организм патогенных биологических агентов. Инфекция проникается в оболочки мозга контактным путем при открытой травме черепа, а также лимфогенным и гематогенным путями при наличии очагов хронической инфекции — гайморита, ринофарингита, отита, кариеса. Синусогенный, отогенный, одонтогенный менингит является тяжелым осложнением имеющегося в организме гнойного поражения. Возможно распространение инфекции с мозгового вещества на оболочки при энцефалите. Чрезплацентарный и периневральный пути встречаются в медицинской практике крайне редко.

Патогенетические звенья менингеального синдрома:
- Внедрение микробов в организм человека,
- Воспалительный процесс,
- Экссудация и отек оболочек,
- Дисциркуляторные процессы в сосудах, кровоснабжающих мозг и оболочки,
- Гиперпродукция ликвора,
- Нарушение его резорбции,
- Гидроцефалия,
- Внутричерепная гипертензия,
- Раздражение оболочек мозга и черепных нервов,
- Интоксикационное воздействие.
Клиника синдрома
Менингеальный синдром проявляется признаками общемозговых нарушений и симптомами непосредственного поражения оболочек мозга. У большинства больных присутствуют явления общей интоксикации.
Общемозговые симптомы – реакция мозга на инфекцию, в основе которой лежат следующие патологические процессы: отек мозговой ткани, раздражение мягких оболочек, изменение правильной циркуляции спинномозговой жидкости. Гиперпродукция ликвора и нарушение его всасывания — причины внутричерепной гипертензии и гидроцефалии.

Общемозговые проявления синдрома:
- Мучительная, интенсивная, распирающая головная боль, локализующаяся в затылке и отдающая в шею,
- Головокружение,
- Рвота фонтаном без предшествующей тошноты и напряжения, не связанная с приемом пищи и не приносящая облегчения,
- Частая смена возбужденного и апатичного состояния,
- Эпиприпадки,
- Нарушение витальных функций,
- Гипертензия,
- Аритмичное дыхание,
- Расширение зрачка и утрата его реакции на свет с одной стороны,
- Упорная икота,
- Эмоциональная гиперчувствительность и плаксивость,
- Нарушение ориентации во времени, месте и окружающих лицах,
- Бессвязность мышления,
- Полная или частичная амнезия,
- Галлюциноз,
- Угнетение сознания,
- Кома.
Признаки непосредственного поражения оболочек мозга:
- Гиперчувствительность к свету, звукам и прикосновениям;
- Вынужденное положение больного — откинутая назад голова, изогнутая дугой спина, втянутый живот, поджатые к туловищу конечности;
- Патогномоничные признаки- феномен Фанкони, Кернига, Брудзинского, Гордона,
- Гипертонус затылочных мышц — запрокидывание головы назад, невозможность согнуть и разогнуть шею, повернуть голову;
- Болевые феномены – боль при надавливании на глаза, усиление цефалгии при перкуторном воздействии на скулы и затылочную часть черепа;
- Оживление основных рефлексов, сменяющееся их неравномерным угасанием.

менингеальные симптомы
Если менингеальные признаки положительны, необходимо провести дифференциальную диагностику данной патологии с ложной ригидностью мышц, вызванной остеохондрозом, миозитами, радикулитами.

К признакам инфекционного синдрома относятся:
- Лихорадка,
- Познабливание,
- Слабость, разбитость,
- Ломота во всем теле,
- Учащенное сердцебиение,
- Тахипноэ,
- Воспаление носоглотки,
- Диспепсия,
- Сыпь на коже,
- Признаки воспаления в крови.
У пожилых людей признаки синдрома стерты и атипичны. У них отсутствует головная боль, возникает тремор конечностей, сонливость, психические расстройства.
Клиника патологии у детей существенно отличается от симптоматики взрослых. Родители отмечают, что больной ребенок стал очень капризным и плаксивым. Он кричит весь день и всю ночь, проявляя явное беспокойство и тревожась. Психоэмоциональные проблемы часто сочетаются с диспепсией и диареей. Нередко появляются катаральные симптомы – насморк, боль в горле, конъюнктивит.

Неврологи выделяют следующие патогномоничные признаки синдрома у детей:
- Симптом Флато – мидриаз при резком изменении положения головы;
- Симптом Лесажа — ребенок поджимает ножки, когда его поднимают под ручки;
- Сильное выпирание родничка вследствие внутричерепной гипертензии;
- Симптом «треножника» – ребенок не может сидеть на полу с вытянутыми ногами, он падает назад или, опираясь на ручки, сгибает ноги.
У больных детей нарушается сердечный и дыхательный ритм, на коже появляются красные и белые пятна, возникают психомоторные нарушения — гиподинамия, сонливость, апатия, иллюзорно-галлюцинаторное помрачение сознания, мнестические расстройства, угнетение рефлексов, мышечная гипотония, шаткость походки, непроизвольные движения различных частей тела.
Существуют иные менингеальные симптомы, встречающиеся крайне редко. Они не появляются одновременно и одинаково часто у всех больных.
Диагностические процедуры
Диагностика менингеального синдрома начинается с общего осмотра пациента. Специалисты обращают внимание на характерную позу больного, определяют наличие гиперестезии, болевых точек, тонических феноменов, оживление или снижение рефлексов. Важное значение при постановке диагноза имеют патогномоничные симптомы: Кернига, Брудзинского и другие. Существует более 30 клинико-диагностических признаков, широко применяемых неврологами для выявления оболочечного синдрома.

Исследование спинномозговой жидкости помогает определить этиологию синдрома. Если в мутном ликворе преобладают нейтрофилы, это признак гнойного воспаления. Когда обнаруживают опалесцирующий ликвор с высоким содержанием лимфоцитов, говорят о серозном характере воспалительного процесса. Кроме признаков воспаления в жидкости можно обнаружить микробы, ставшие возбудителем процесса. Наличие эритроцитов указывает на субарахноидальное кровоизлияние, а раковых клеток – на онкопатологию. При отсутствии патологических изменений в ликворе пациенту ставят диагноз «менингизм» и переходят к поиску причин, спровоцировавших его развитие.
Для постановки окончательного диагноза и проведения дифференциальной диагностики необходимы результаты микробиологического исследования ликвора на микрофлору, электроэнцефалографии и томографии головного мозга, полимеразной цепной реакции с биоматериалом больного.
Видео: методика исследования при менингеальном синдроме
Лечебный процесс
Лечение больных с менингеальным синдромом проводится в стационаре. Схему лечения выбирает врач с учетом этиологии недуга и основных клинических проявлений.
-
 Этиотропная терапия заключается в применении антибактериальных, противовирусных или противогрибковых средств.
Этиотропная терапия заключается в применении антибактериальных, противовирусных или противогрибковых средств. - Дезинтоксикационные и противоотечные мероприятия направлены на предупреждение отека головного мозга и снижение внутричерепного давления. Больным назначают диуретики «Лазикс», «Маннитол», кортикостероиды «Дексаметазон», «Преднизолон», коллоиды и кристаллоиды, препараты калия, аскорбиновую кислоту.
- Симптоматическая терапия — устранение неприятных симптомов патологии. При лихорадке используют жаропонижающие средства «Парацетамол», «Ибупрофен», «Нимесулид», при гипертензии – гипотензивные препараты «Каптоприл», «Бисопролол», при рвоте – противорвотные лекарства «Метоклопрамид», «Мотилиум», при психомоторном возбуждении – психотропные средства «Галоперидол», при эпиприступах – антиконвульсанты «Диазепам».
- Во время реабилитации показано применение сосудистых препаратов – «Винпоцетина», «Циннаризина», антигипоксантов – «Актовегина», «Пирацетама», витаминов, адаптогенов. Эти препараты помогут больным быстрее восстановиться после тяжелой болезни и вернуться к нормальной жизни.
Прогноз и профилактика
Своевременная диагностика и правильное лечение патологии, проявляющейся менингеальным синдромом, способствуют выздоровлению больного. Восстановление организма происходит медленно: в течение 4-6 месяцев могут наблюдаться остаточные явления болезни – эмоциональная лабильность, цефалгия, астения, гипертензия.
Мероприятия, предупреждающие развитие синдрома:
- Укрепление иммунитета,
- Санация очагов хронической гнойной инфекции,
- Защита организма от инфекционных заболеваний и травм,
- Своевременное лечение сердечно-сосудистых патологий,
- Периодический прием иммуномодуляторов и витаминов.
У лиц с тяжелым поражением ЦНС или онкопатологией прогноз резко ухудшается. Молниеносное течение процесса не позволяет врачам вовремя предпринять соответствующие меры. Именно поэтому не стоит заниматься самолечением и терять время. Необходимо при первых признаках расстройства незамедлительно обратиться к врачу. Менингеальный синдром — клиническое проявление тяжелых заболеваний, способных привести к летальному исходу.
Источник
