Меланобластома код по мкб
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Причины
- Симптомы
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Меланома.

Внешний вид меланомы
Описание
Меланома – злокачественная опухоль кожи, возникающая из меланоцитов – клеток, продуцирующих меланин.
Меланоциты имеют нейроэктодермальное происхождение и ближе всего к клеткам, принимающим участие в формировании периферического чувствительного аппарата. Меланома встречается сравнительно редко (1,8 – 2,2 на 100 тыс. Населения) и составляет от 1 до 10% всех злокачественных опухолей кожи. Опухоль возникает преимущественно в возрасте 30-50 лет; по различным статистическим данным отмечается или одинаковая частота поражения мужчин и женщин, или указывается на то, что женщины болеют чаще мужчин.
Первичный очаг меланомы может располагаться в самых различных участках кожного покрова, а приблизительно у 2% больных с метастазами меланомы первичный очаг остается невыявленным.
Причины
Этиология меланомы кожи остается неизвестной, однако имеется ряд факторов, в той или иной мере влияющих на возникновение или течение меланомы. Так, в большинстве случаев опухоль возникает из ранее существовавших пигментных пятен (приблизительно у 2/3 всех больных). У некоторых больных такое превращение может быть связано с травмой пигментного невуса, а также с гормональными изменениями в организме (период полового созревания, или, напротив, увядания гормональной деятельности). В этой связи нельзя не отметить особо злокачественное течение меланомы во время беременности.
Изучение краевых особенностей распространения злокачественных опухолей наглядно показало роль солнечной радиации в возникновении меланомы кожи: индекс заболеваемости у белого населения, проживающего в южных широтах, выше, чем у местного населения, обладающего «пигментной противосолнечной защитой».
Предопухолевыми заболеваниями для меланомы являются различные пигментные невусы, особенно расположенные на постоянно травмируемых местах. Пигментные невусы делятся по гистологическому строению на пограничный (эпидермальный), внутридермальный, смешанный и голубой невусы, а также «юношескую меланому». Частота развития на их фоне злокачественных меланом различна. Наиболее опасен в этом отношении пограничный невус.
Определить по внешнему виду гистологическую разновидность того или иного невуса практически нельзя, поэтому приходится ориентироваться по их клиническим разновидностям. Различают плоский, папиллярный, узловатый, бородавчатый и волосатый невусы. Замечено, что перерождаются чаще плоский и узловатый невусы, реже – волосатый, папилломатозный и бородавчатый. Очень редко перерождается голубой невус. Клинически голубой невус определяется сравнительно легко, поскольку невус расположен глубоко в дерме и между ним и поверхностям эпидермисом имеется слой нормальной или истонченной дермы, который и обуславливает окраску невуса (голубовато-коричневая, голубовато-серая и голубоватая).
Юношеская меланома в подавляющем большинстве случаев подвергается фиброзной инволюции, но иногда может быть источником злокачественного роста после полового созревания.
Симптомы
Начальными симптомами перехода доброкачественной пигментной опухоли в злокачественную могут быть: 1) усиление или ослабление (частичное или полное) пигментации невуса; 2) рост его; 3) изъязвление и кровоточивость изъязвленной опухоли; 4) образование узелков или выростов на поверхности пигментного пятна; 5) появление красноты или так называемой застойной ареолы вокруг основания первичного очага. В дальнейшем появляются пигментные и непигментные радиальные разрастания, которые как бы идут от пигментного новообразования по ходу сосудистых или нервных путей.
Появление на интактной коже медленно, а тем более быстро растущего пигментированного новообразования всегда подозрительно на меланому.
Недостаточно специфическими признаками злокачественного роста в относительно ранних стадиях являются повышение температуры пигментного новообразования на 0,7 С и более, а также способность данной опухоли накапливать радиоактивный фосфор.
К сожалению, иногда первичный очаг не обнаруживает клинических признаков роста: пигментный невус или другое пигментное новообразование внешне не изменяется, тогда первыми симптомами развившейся меланомы оказываются признаки диссеминации опухоли: увеличение регионарных лимфатических узлов или появление пигментных новообразований (сателлитов) вокруг доброкачественного на вид пигментного пятна или у основания пигментной «бородавки». Оба данных признака свидетельствуют о лимфогенном распространении опухоли.
При дальнейшем развитии меланомы в основании ее появляется уплотненный инфильтрат. Поверхность пигментной опухоли может подняться над уровнем кожи, а иногда, напротив, изъязвляется и в таких случаях опухоль может напоминать незаживающую язву. Поверхность язвы может быть ниже уровня кожи, что чаще всего отмечается при беспигментных невусах. При экзофитных и узловатых формах меланомы постепенно образуется грибовидная грибовидная, полушарная или плоскобугристая опухоль с неровным распространением и неодинаковым по интенсивности включением меланина. Такая опухоль легко травмируется, кровоточит, изъязвляется, однако поверхность ее может быть гладкой, как бы «зеркальной». Консистенция умеренно плотная. Затем появляются единичные метастазы в лимфатические узлы, могут быть и гематогенные метастазы. Метастазирование при меланоме чаще носит бурный или даже молниеносный характер, но иногда может быть и относительно медленным (от нескольких недель до нескольких лет). Многие отмечают известную цикличность в метастазировании, когда появление метастазов сменяется временной стабилизацией, а затем возникает новая атака и генерализация процесса.
Метастазирование при меланоме крайне вариабельно и многообразно. У половины больных отмечается «местная» диссеминация, заключающаяся в появлении вторичных метастатических узлов в коже.
Гематогенные метастазы поражают легкие, печень, мозг, кости, надпочечники, лимфатические узлы отдаленных областей Наиболее часты отдаленные метастазы в легкие 968%) и в печень (62%).
Изменение аппетита. Изменение веса. Истощение. Ломота в мышцах. Нарушение терморегуляции. Ночная потливость у мужчин. Отсутствие аппетита. Потеря веса. Слабость.
Диагностика
Клинический диагноз меланомы приблизительно у 1/3 больных поставить очень трудно, особенно при беспигментной разновидности опухоли и в тех случаях, когда заболевание проявляется прежде всего появлением метастазов в той или иной части тела. Диагностика меланомы затрудняется тем, что при ней нельзя делать биопсию в обычном техническом исполнении (исключается экспозиционныйи даже пункционный варианты ее). Цитологический метод диагностики приемлем лишь в тех случаях, когда поверхность опухоли изъязвлена и можно взять отпечаток с изъязвленной поверхности, не травмируя опухоль. Трудности диагностики обусловлены многообразием клинических форм опухол. Так, иногда меланома может иметь внешний вид простой папилломы на широком основании, непигментированной, медленно растущей и не беспокоящей больного. Только по косметическим соображениям подобные опухоли могут быть удалены хирургическим путем, а нерадикальное вмешательство приводит к быстрой диссеминации или рецидиву опухоли.
Трудно диагностировать также небольшие опухоли, которые могут иметь самый разнообразный вид широких, плоских, неправильной формы, округлых или овальных образований, появляющихся без видимой травмы или после нее. Подобные опухоли можно принять за доброкачественные нейрофибромы.
Лечение
Лечение меланомы должно планироваться и проводиться в зависимости от степени распространения опухолевого процесса. Наиболее распространенным методом лечения данного злокачественного новообразования является комбинированный. Существуют методы лекарственного лечения, включающие различные виды регионарной химиотерапии, особенно метод перфузии.
При комбинированном методе лечения первый этап включает в себя близкофокусную рентгенотерапию. Разовая доза рекомендуется в пределах 300-500 Р. Оптимальнойсуммарной дозой можно признать 10 000 – 12 000 Р. Одним из условий облучения является включение в зону облучения окружающих опухоль тканей до 3 см от ее края. Комплексная терапия включает в себя: облучение первичной опухоли (и регионарных метастазов, если он есть) на фоне внутривенного введения противоопухолевых антибиотиков; хирургическое удаление опухоли.
Второй этап комбинированного лечения меланомы кожи должен включить в себя: хирургическое (ножевое ли электрохирургическое) иссечение опухоли; одновременно с первичным очагом или спустя 2-3 недели иссекают лимфатические узлы зон регионарного метастазирования («лечебного», если там клинически определяются метастазы, или «профилактическое», если они не пальпируется).
В целом прогноз при меланоме неблагоприятный, 5-летнее выживание у больных без регионарных метастазов с гистологически верифицированным диагнозом редко превышает 40%, а при наличии регионарных метастазов – 10-15%.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Цель лечения: удаление опухоли кожи и регионарных метастатически пораженных лимфоузлов (при их наличии).
Основной метод лечения меланомы кожи – хирургический. При метастатических формах заболевания используются хирургические, лекарственные методы в самостоятельном виде или в форме комбинированного и комплексного лечения. Лучевая терапия применяется на послеоперационный рубец для профилактики рецидива.
Особенности анестезиологического обеспечения:
1. Оперативные вмешательства по поводу меланомы кожи выполняются под наркозом.
2. Эксцизионная биопсия выполняется под местной анестезией или наркозом (при наличии признаков активизации невуса); при установлении диагноза меланомы дальнейшее хирургическое вмешательство выполняется под наркозом.
Немедикаментозное лечение
Стандартные хирургические вмешательства при лечении меланомы кожи:
1. При экономном иссечении опухоль иссекают эллипсовидным разрезом, отстоящим на 0,5-1,0 см от краев образования под наркозом. В случае подтверждения диагноза меланомы в зависимости от уровне инвазии по Кларку, через 14-15 дней после операции назначается курс послеоперационной лучевой терапии на зону операционной раны , отступая от ее края на 4-5 см по 4 гр через день, СОД 40 Гр.
2. При меланоме in situ, лентигомеланоме с толщиной до 1,5 мм и I-II уровне инвазии, при поверхностно распространяющейся меланоме толщиной до 0,76 мм и I уровне инвазии кожу рассекают на расстоянии 1-2 см от края опухоли. Опухоль удаляют единым блоком с окружающей кожей и подкожной клетчаткой , без лучевой терапии.
3. При локализации меланомы на пальцах кисти и стопы выполняется ампутация, экзартикуляция пальцев.
4. При расположении опухоли на коже ушной раковины в верхней или центральной части удаляется вся ушная раковина.
Лимфодиссекция выполняется при наличии метастазов в лимфатических узлах и производится одновременно с удалением первичного опухолевого очага.
Профилактическая лимфодиссекция не выполняется.
Стандартные хирургические вмешательства на регионарном лимфатическом аппарате при меланоме кожи
Стандартными хирургическими вмешательствами на лимфатическом аппарате являются: подключично-подмышечно-подлопаточная, подвздошно-пахово-бедренная, классическая радикальная шейная (операция Крайла), модифицированная радикальная шейная лимфодиссекция III типа (футлярно-фасциальная шейная). Пахово-бедренная лимфодиссекция , при подвздошно-пахово-бедренной лимфодиссекции лимфатические узлы удаляются до уровня бифуркации аорты.
Иссечение опухоли с захватом 0,5-1,0 см здоровой ткани в амбулаторных условиях.
1. Органосохраняющее повторное иссечение опухоли после биопсии в амбулаторных условиях.
2. Широкое удаление опухоли в условиях стационара (отступая от края на 1-2 см: рТ1 – 1 см, рТ2 – 2 см). При формировании обширного дефекта кожи применяют лоскуты и трансплантаты. Иногда иссекают прилежащие к опухоли лимфатические узлы.
1. Широкое иссечение первичного опухолевого очага, в сочетании с исследованием регионарных лимфатических узлов на наличие метастазов.
2. Широкое удаление меланомы и регионарных лимфатических узлов, как в один, так и в два этапа.
3. Сочетание широкого удаления опухоли с поддерживающей терапией (химио- или иммунотерапия).
Широкое хирургическое удаление опухоли (отступ от края на 3 см). Пластическое закрытие дефекта. Регионарная лимфодиссекция. Химио- и иммунотерапия.
IV стадия (любая рT любая N M1)
— при компенсированном общем состоянии пациентов и отсутствии выраженного синдрома опухолевой интоксикации проводится комплексное лечение по индивидуальным схемам с применением химиотерапии, химиоиммунотерапии в обычных или модификациях, паллиативная лучевая терапия;
— паллиативные хирургические вмешательства выполняются по санитарным показаниям или в связи с осложненным течением болезни.
Медикаментозное лечение (полихимиотерапия)
Схемы лекарственной терапии генерализованных форм меланом:
1. РН:
— цисплатин 100 мг/м2 в/в, 1 день;
— гидроксимочевина 1500 мг внутрь с 1-го по 21-й дни.
— цисплатин 100 мг/м2 в/в, каждые 28 дней;
— интерферон альфа 2а, 9 млн ед. п/к, 8 дней до введения цисплатина.
— цисплатин 20 мг/м2 в/в, со 2-го по 5-й дни;
— винбластин 1,6 мг/м2 инфузия, с 1-го по 5-й дни;
— дакрабазин 800 мг/м2 в/в 2-х часовая инфузия, 1 день.
(при диссеменированном процессе паллиативная химиотерапия может быть рекомендована)
— цисплатин 25 мг/м2 в/в, с 1-го по 4-й дни;
— гидроксимочевина 500 мг/м2 внутрь, каждые 8 часов, с 1-го по 4-й дни;
— цитарабин 35 мг/м2 в/в, с 1-го по 4-й дни.
— доксорубицин 60-75 мг/м2 в/в, 1 день;
— дакарбазин 250 мг/м2 в/в, с 1-го по 5-й дни.
— винкристин 1 мг в/в, 1 раз в неделю, 10 недель;
— доксорубицин 50 мг/м2, 1 день, 1, 4 и 7 недель;
— дакарбазин 200 мг в/в, 1-5 дни, в 1, 4 и 9 недели.
— винкристин 1,4 мг/м2 в/в, 1, 8, 15 дни;
— ломустин 75 мг/м2 внутрь, 1 день;
— дактиномицин 300 мкг/м2 в/в, 1, 3, 5, 8, 10, 12 дни;
— дакарбазин 100 мг/м2 в/в, 1, 3, 5, 8, 10, 12 дни.
8. Дакарбазин 250 мг/м2, 1-5 дни, интервал 3-4 нед.
9. Ранее получавшие химиотерапию: темозоломид 150 мг/м2, с 1-го по 5-й дни, каждые 28 дней.
10. Ранее не получавшие химиотерапию: темозоломид 200 мг/м2, 1-5 дни, каждые 28 дней.
11. Темозоломид 150-200 мг/м2, с 1-го по 5-й дни, каждые 28 дней. Доцетаксел 80 мг/м2, 1 день. Каждые 28 дней.
12. Иринотекан – 125 мг/м2. Повторяемые 6-недельные циклы, включающие еженедельное лечение на протяжении 4 недель с дальнейшим перерывом (2 недели).
13. Фотемустин 100 мг/м2, 1, 8, 15 дни, интервал 5 недель.
14. Араноза 800 мг/м, 1-3 интервал, 3 недели (не зарегистрирована).
15. Ломустин 80 мг.
Винкристин 1, 4 мг, 1, 8 дни.
Дактиномицин 0,5 мг, 1, 3, 5, 8, 10, 12 дни, интервал 6 недель (не зарегистрирован).
Блеомицин 15 мг/м2, с 1-го по 5-й дни.
Цисплатин 50 мг/м2, 5-й день.
Интервал 3 нед.
Ломустин 80 мг/м2, 1 день.
Блеомицин 15 мг/м2, с 1-го по 5-й дни.
Цисплатин 40-50 мг/м2.
Интервал 6 нед.
Нимустин 1 мг/м2, 1 день (не зарегистрирован).
Дакарбазин 200 мг/м2, с 1-го по 3-й дни.
Цисплатин 80 мг/м2, 3-й день.
Интервал 4 нед.
Араноза 1000 мг/м2, 1, 2 день (не зарегистрирована).
Винкристин 2 мг, 1-й день.
Цисплатин 80 мг, 4-й день.
Интервал 3-4 нед.
Араноза 600-700 мг/м2, 1, 2, 3 дни (не зарегистрирована).
Винкристин 2 мг, 1, 8 дни.
Дактиномицин 0,5 мг, 1, 3, 5, 8 дни (не зарегистрирован).
Интервал 3-4 нед.
Дакарбазин 300 мг/м2, 2, 3, 4 дни.
Цисплатин 25 мг/м2, 3, 4 дни.
Каждые 4 недели.
Иммунотерапия (адъювантный период):
1. Высокодозный режим.
2. Рекомбинантный интерферон (рИФ- α) – 18 млн МЕ в/м, п/к, 3 раза в неделю, 12 мес.
Сигнальный путь MAPK (mitogen-activated protein kinase) – ключевой регулятор клеточной пролиферации, дифференцировки и апоптоза. От мембранных рецепторов сигнал передается по каскаду RAS/RAF/MEK/ERK к ядру клетки. Активация данного сигнального пути может происходить как за счет вовлечения рецепторов, так и вследствие мутаций генов семейства RAF.
Возникающие активирующие мутации в гене BRAF ведут к постоянной активации сигнального каскада и как следствие, повышенной клеточной пролиферации и резистентности к апоптозу, то есть к злокачественной трансформации клеток. Полагают, что мутации BRAF возникают примерно в половине всех случаев меланомы и в 8% солидных опухолей.
Вемурафениб представляет собой малую молекулу и подавляет активность мутантной формы белка BRAF. Он показал свою эффективность в терапии пациентов с неоперабельной или метастатической меланомой с мутациями BRAF V600.
Профилактические мероприятия:
1. При наличии измененных участков кожи избегать длительных солнечных инсоляций.
2. Своевременное обращение к онкологу.
3. Избегать травматизации пигментных образований кожи.
4. Полноценное питание.
Наблюдение онколога по месту жительства (осмотр зоны удаленной опухоли, пальпация периферических лимфоузлов).
1. Рентгенография органов грудной клетки (1 раз в 3 месяца, в течение 1 года наблюдения; 1 раз в 6 месяцев во 2-й год наблюдения и 1 раз в год в 3-й год).
2. УЗИ зоны регионарного лимфооттока (1 раз в 3 месяца, в течение 1 года наблюдения; 1 раз в 6 месяцев во 2-й год наблюдения и 1 раз в год в 3-й год).
3. Определение онкомаркера S-100.
4. Определение СД4/СД8, 1 раз в 2 месяца.
Индикаторы эффективности лечения:
1. Объективные признаки регрессии опухоли, мтс.
2. УЗИ данные об отсутствии мтс и рецидива.
3. Р-ские данные об отсутствии отдаленных мтс.
4. Удовлетворительные показатели крови, мочи, биохимии.
5. Заживление послеоперационной раны.
6. Относительно удовлетворительное состояние больного (-ой).
7. ПЭТ по показаниям.
Источник
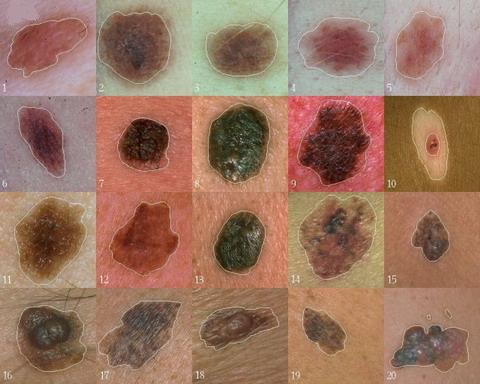
Меланома кожи (мкб 10 С43) – это онкологическое заболевание, которое встречается у людей разных возрастов. В структуре образования присутствуют клетки кожного пигмента. Оно внешне похоже на родинку или родимое пятно. На ранних стадиях такое заболевание поддается лечению, поэтому важно выявить его признаки в начале процесса малигнизации.
Меланома согласно МКБ-10
Согласно морфологическому коду меланома является злокачественным образованием. Ее описание в международной классификации болезни представлено в рубрике СОО-D48 «Новообразования», в разделе СОО-С97 «Злокачественные новообразования», пункте С43-С44, параграфе С43. Идущая в коде следующая цифра уточняет локализацию меланомы.
- С43.0 – губы,
- С43.1 – веки,
- С43.3 – ухо,
- С43.4 – волосистая часть головы и шеи,
- С43.5 – туловище,
- С43.6 – верхние конечности,
- С43.7 – ноги,
- С43 8 – сразу на двух вышеперечисленных участках.
- С43 9 – неуточненная локализация.
В диагнозе обязательно указывают код и уточняют месторасположение меланомы.
Симптомы и признаки меланомы
Злокачественная опухоль зарождается при перерождении меланоцитов. Они вырабатываются под действием ультрафиолета. Количество этих элементов определяет цвет кожи человека. При развитии патологии наблюдается их атипичное деление. В зависимости от того, как протекает процесс, формируется та или иная форма.
| Название | Степень распространенности | Морфологические особенности |
| Поверхностно распространяющаяся | Диагностируется в 75% случаях | Развивается на участках неизменной кожи или из клеток родинок, родимых пятен. На теле появляется бляшка неровного темного цвета с неправильной асимметричной формой, неровными краями и признаками кератоза. Со временем горизонтально расположенная бляшка начинает расти вертикально |
| Узловатая | Диагностируется в 20% случаях | Появляется узел, внешне похожий на папиллому. В течение нескольких месяцев вдвое увеличивается и изъявляется, что создает предпосылки для кровотечений |
| Лентиго-меланома | Диагностируется в 10% случаях | Развивается там, где кожа в течение жизни постоянно подвергается ультрафиолетовому облучению. Возникают бляшки черно-коричневого цвета, растут очень медленно. В группу риска попадают люди преклонного возраста |
| Акральная | Редкое заболевание | Развивается на ложе ногтевой пластины и имеет вид черного пятна |
Диагностика
Наиболее эффективный метод ранней диагностики меланомы – это постоянное самообследование кожных покровов. Существует перечень признаков, которые напрямую указывают на наличие злокачественного образования.
Если на теле появилось пятно, похожее на родинку с несимметричной формой, фестончатыми краями и неравномерной окраской, то нужно незамедлительно обратиться к онкологу. Быстрый рост бляшки, выпадение волос с ее поверхности, появление процесса шелушения, зуда, жжения, кровоточивости, трещин, изъявлений – все это является поводом для беспокойства.
Подтвердить диагноз помогут лабораторные диагностические исследования. С поверхности опухоли берутся мазки-отпечатки, пунктируется увеличенный лимфатический узел, ближе всего расположенный к предполагаемой меланоме, производится эксцизионная биопсия и последующее гистологическое исследование биологического материала.
Методы лечения меланом
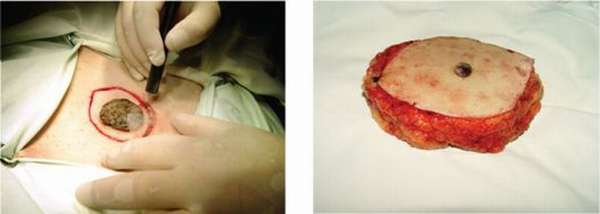
При подтверждении диагноза требуется немедленное хирургическое удаление пораженного участка. При помощи скальпеля выполняют иссечение опухоли вместе с окружающими ее тканями (с припуском на пять сантиметров), с подкожной клетчаткой и подлежащей фасцией. Потом осуществляется пластика. Если во время диагностического обследования подтверждается наличие метастаз в региональных лимфатических узлах, то их тоже удаляют.
В случае невозможности проведения хирургической операции по жизненным или медицинским показаниям больному назначают лучевую терапию. Ее могут применять и после операции, если во время нее было произведено удаление метастазов большого размера. Такая тактика лечения помогает предотвратить развитие рецидива.
Пациент по завершении терапии проходит пожизненное наблюдение у онколога.
Источник
