Мастит новорожденных код мкб

Содержание
- Описание
- Дополнительные факты
- Симптомы
- Диагностика
- Лечение
- Прогноз
- Профилактика
Названия
Название: Мастит новорожденных.
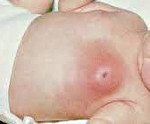
Мастит новорожденных
Описание
Мастит новорожденных. Острое инфекционно — воспалительное заболевание молочной железы у детей в первые недели жизни. Проявляется внешними изменениями области молочной железы в виде нагрубания, синюшно-багрового оттенка кожи над пораженной областью и местной гипертермии. Всегда отмечается общее повышение температуры до 39С° и более, возможно отделение гноя через центральный проток молочной железы. Мастит новорожденных диагностируется клинически и лабораторно. Проводится консервативное и хирургическое лечение, тактика определяется стадией формирования абсцесса.
Дополнительные факты
Мастит новорожденных встречается достаточно редко. К данному состоянию в ряде случаев ошибочно относят мастопатию новорожденных с отчасти похожими клиническими симптомами, однако причины последней являются гормональными и не связаны с инфекцией. Мастит новорожденных одинаково часто встречается у девочек и мальчиков. Актуальность заболевания в педиатрии связана с общими анатомическими особенностями детей данного возраста, тяжестью патологического процесса, его опасностью для жизни и здоровья больных. Возможна быстрая генерализация инфекции с развитием сепсиса, что значительно повышает риск для жизни малыша. Со стороны родителей часто имеет место гипердиагностика, связанная с физиологическим нагрубанием молочных желез (мастопатия новорожденного), и последующее самолечение, способное серьезно ухудшить состояние ребенка и негативно повлиять на его здоровье.
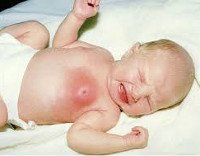
Мастит новорожденных
Симптомы
Мастит новорожденных развивается вследствие инфицирования тканей передней грудной стенки. Основными возбудителями являются стафилококк и стрептококк. Предрасполагает к развитию инфекции, как правило, нарушение норм ухода за новорожденными, приводящее к появлению опрелостей, в области которых обнаруживается возбудитель. Определенную роль играют микротрещины и травмы в области молочных желез, где и происходит формирование первичного очага инфекции. Мастит новорожденных чаще всего развивается в период физиологического нагрубания молочных желез малыша, которое имеет место в первые две недели жизни.
Мастит новорожденных проявляется обычно на 7-10 день жизни ребенка. Характерно развитие типичных признаков воспалительного процесса. Сначала обращает на себя внимание уплотнение в области молочной железы, обычно одностороннее. Одновременно отмечается повышение температуры тела, чаще значительное, до 39С° и выше. Пальпация болезненна, при этом область над пораженной железой на начальных этапах не изменена. Позже кожа над очагом инфекции приобретает синюшно-багровый оттенок, зона инфильтрации сменяется очагом флюктуации. Это означает, что гнойник в данной области уже сформировался. Гипертермия продолжает нарастать, вследствие интоксикации страдает общее состояние ребенка. При пальпации возможно незначительное выделение гноя, иногда гной выделяется спонтанно.
Лейкоцитоз.
Диагностика
Основа диагностики – физикальное обследование и сбор анамнеза. При осмотре педиатр обнаруживает инфильтрат либо зону флюктуации, местное и общее повышение температуры. При пальпации можно заметить гнойное отделяемое. В общем анализе крови выявляется лейкоцитоз со сдвигом влево и другие признаки инфекции. Возбудитель достоверно определяется после исследования содержимого абсцесса. Обязательно проведение дифференциальной диагностики мастита новорожденных с мастопатией, которая имеет место практически у всех детей после рождения. Данное состояние также проявляется нагрубанием молочных желез и гиперемией (присутствуют некоторые признаки воспаления). Главным отличием является отсутствие инфекции как таковой.
Лечение
В фазу инфильтрации проводится консервативная терапия. Показано физиолечение методами УВЧ и УФО, лечение местными средствами. Уже на данном этапе начинается антибиотикотерапия, препарат подбирается эмпирически. После формирования очага инфекции осуществляется хирургическое лечение мастита новорожденных. Вскрытие мастита проводится радиальными разрезами, не затрагивающими ареолу. Чаще используется несколько разрезов. После вскрытия происходит отделение гноя. Разрезы дренируются на несколько дней, к лечению добавляются повязки с гипертоническим раствором для более быстрой санации очага инфекции. Продолжается антибиотикотерапия, при этом возможен подбор препарата с учетом чувствительности возбудителя, установленной при исследовании гнойного отделяемого.
Прогноз
Прогноз мастита новорожденных благоприятный. Исходом обычно становится полное излечение. В отдельных случаях возможно распространение инфекции по мягким тканям с формированием флегмоны. Данное осложнение представляет угрозу для жизни ввиду быстрого развития сепсиса с полиорганной недостаточностью. Лечение только хирургическое, ребенок наблюдается в палате интенсивной терапии и реанимации. Осложнения мастита новорожденных встречаются редко и, как правило, становятся следствием несвоевременной диагностики, а значит, невнимательности или неопытности родителей, поскольку инфекция чаще развивается уже после выписки из роддома.
Профилактика
Профилактическими мерами являются соблюдение правил ухода за новорожденным и регулярные осмотры тела ребенка.
Источник
Это заболевание часто встречается в первые месяцы жизни ребенка. Протекает остро, с повышением температуры до высоких значений, набуханием грудной железы, изменением цвета кожных покровов в области ареолы, развитием абсцесса. При неправильном лечении может произойти генерализация процесса с развитием септического компонента. Частота встречаемости этого заболевания сходна у девочек и мальчиков от рождения до трех лет(согласно статистике).
Согласно МКБ10 (международной статистической классификации болезней) мастит у новорожденных имеет код P39.0.
Врачи всего мира очень часто обращаются к этой классификации. Она помогает выводить статистические данные и ответить на ряд вопросов, связанных с диагнозом, лечением, прогнозом разных заболеваний.

Причины
Инфекционное нагноение молочной железы у грудного ребенка встречается часто. Может встречаться у детей обеих полов разных возрастных групп. Однако, девочки до одного месяца более подвержены этой патологии.
Очень часто развитие мастита у грудного ребенка происходит на фоне физиологической мастопатии. Причиной могут послужить эстрогенные гормоны матери. Они переходят на 7 месяце беременности от матери к плоду и у грудничков появляется дисбаланс гормонов. При правильном подходе и соблюдении гигиены, заболевание может самостоятельно проходить в течение недели. Самолечение может привести к занесению инфекции. Причиной часто могут быть применение обеззараживающих мазей, компрессов, которые мамы прикладывают к железе, и тугое перевязывание груди.

Доктор Комаровский считает, что важно не навредить в случаях, когда можно всего лишь оставить ребенка в покое и соблюдать простые гигиенические правила.
Часто чрезмерный уход может стать причиной занесения инфекции (обтирания мочалкой, удаление загрубевших участков, выдавливание секрета). Гнойный мастит может развиться у ослабленного ребенка со сниженным иммунитетом. Другими причинами являются тесная, грубая или грязная одежда, нечастое купание младенца.
Кроме внешних причин, могут быть внутренние, приводящие к этой патологии. Это сопутствующие инфекционные и воспалительные процессы в организме ребенка. Они могут распространиться через кровь или лимфу. Их своевременное лечение может предупредить развитие новых патологий.
В этом возрасте лучше воздержаться от поцелуев. Инфекция может попасть через рот ребенка и распространиться внутренним путем. Опасность гнойного мастита связана с возможностью мгновенного развития сепсиса. К факторам риска относятся также отягощенный акушеро-гинекологический анамнез, урогенитальные заболевания, респираторные вирусные инфекции матери.
Важное место уделяется сегодня естественному кормлению. Грудное молоко является мощной иммунной защитой для детского организма. Искусственное вскармливание с первых дней часто является предпосылкой для снижения защитных сил организма ребенка и развития гнойной инфекции.

Симптомы мастита у ребенка
Клиническая картина гнойного мастита и грудницы схожа, и мамы часто путают эти диагнозы.
При физиологической мастопатии, которая развивается в результате гормональных сбоев, отсутствует инфекция и высокая температура. Ребенок чувствует себя вполне нормально, спокойно. Единственным проявлением является увеличение размеров грудных желез, но цвет кожи над ними не изменяется. Возможно выделение некоторого количество секрета серого или белого цвета, похожего на молозиво. При правильном уходе грудница часто пройдет самостоятельно без лечения. Для этого маме нужно лишь:
- хорошенько отутюживать одежду, постельное белье ребенка
- использовать хлопчатобумажные мягкие ткани
- регулярно купать младенца
Можно, во избежание попадания бактерий, прикладывать на грудную железу сухую чистую мягкую салфетку, часто меняя ее. Нельзя делать компрессы (холодные, горячие), использовать мази, народные рецепты, выдавливать секрет.
Если не соблюдать правила гигиены, не уделять должное внимание уходу за ребенком или, наоборот, чрезмерно лечить, можно занести инфекцию. Нагноение набухшей грудной железы приведет уже к патологическому симптомокомплексу – гнойному маститу.
У грудничка это заболевание начинается часто на седьмой – десятый день после рождения с симптомов интоксикации. Высокая температура, нарушение сна, общее состояние ребенка неудовлетворительное, снижается аппетит, может присоединиться диарея. Параллельно развивается местная симптоматика.
Грудная железа увеличивается, чаще с одной стороны. Кожные покровы вокруг ареолы вначале гиперемированы (краснеют), затем становятся синюшно-багровыми. При дотрагивании ребенок резко реагирует криком и плачем. Над очагом температура повышена, позже присоединяется флюктуация (пульсация) – признак сформировавшегося гнойника. При надавливании может быть выделение незначительного количества гноя, но бывает и самопроизвольное выделение гнойного секрета. Эти симптомы, свидетельствующие о местном воспалительном процессе, развиваются быстро, хотя последовательно. Учитывать стадию гнойного мастита нужно для выбора правильного вида лечения.

Стадии
- На начальном этапе — серозном мастите, местные явления слабо выражены накоплением серозной жидкости, цвет кожи чаще не изменен. Характерно набухание молочной железы, ухудшение общего состояния ребенка, температура невысокая. На этом этапе проводят дифференциальную диагностику с физиологической мастопатией с целью выбора правильной тактики лечения.
- Стадия инфильтрации наступает при переходе процесса на соседние ткани, образования разлитого очага, что сопровождается покраснением кожи, болью и высокой температурой.
- Затем очаги инфильтрации сливаются, накапливаются лейкоциты в большом количестве, которые сражаются с инфекцией, образуется гной. Часто процесс может переходить на нижележащие ткани с формированием флегмоны и гангрены – гнойный этап.
- Осложнения и последствия. В этой стадии мастит у детей имеет опасность, так как молниеносно может развиться и перейти в сепсис. Необходимо поскорее начать лечение, а при необходимости, по рекомендации доктора, согласиться на хирургическую операцию. Хотя такая операция будет иметь нежелательные последствия для будущей мамы, но она проводится по жизненным показаниям и не обсуждается.
Диагностика
Для последующей жизни мастит у девочек более опасен, чем у мальчиков тем, что могут закупориться молочные протоки, а в дальнейшем может наблюдаться aсимметрия молочных желез. В подростковом возрасте тоже имеются нежелательные последствия: когда девочка вырастет, станет мамой, у нее могут быть проблемы с лактацией. Затем эти женщины будут входить в группу риска по онкологии, мастопатии.
Из дополнительных методов обследования достаточно определять общеклинические анализы. Общий анализ крови ребенка часто показывает высокий лейкоцитоз с палочкоядерным сдвигом, повышением СОЭ. Однако, по причине незрелости иммунной системы, выраженных изменений может и не быть в картине крови. Но это не исключает острый инфекционный процесс.

Лечение
Тактика лечебных мероприятий зависит от стадии и распространенности процесса.
На начальных этапах – серозном и инфильтративном – лечение часто ограничивается лишь консервативными методами. Устанавливают постельный режим ребенку, на грудную железу прикладывают холод. Делают бактериологическое исследование, и назначают антибиотик с учетом чувствительности бактериальной флоры. Параллельно проводится жаропонижающая, обезболивающая и противовоспалительная терапия. Обычно это медицинские препараты, где действующим веществом выступает парацетамол — его можно применять с первых дней жизни ребенка. Кроме того, используют препараты местного применения — водорастворимые мази, обладающие обезболивающим, антибактериальным действием, одновременно способствующие заживлению.
При формировании флегмоны и абсцесса грудничка сразу оперируют. Вскрывают пораженные участки железы, промывают и дренируют. Лечение антибиотиками ребенка продолжают по усмотрению доктора.

Вспомогательная терапия
Пользоваться средствам народной медицины с прикладыванием различных мазей, настоек, камфорного масла часто не рекомендуется врачами. Все это может привести к печальным последствиям, т.к. есть опасность занесения инфекции и аллергенов в организма ребенка. Поэтому лучше строго выполнять рекомендации доктора и не заниматься самодеятельностью.
Общеукрепляющее, физиотерапевтическое лечение назначают часто в периоде выздоровления. Назначение витаминов, минеральных комплексов, а также правильное сбалансированное питание помогут ребенку быстрее вылечиться, окрепнуть.
Вот какие последствия могут быть в результате невнимательного отношения и пренебрежения простыми правилами гигиены малыша, да и «золотым правилом медицины» — предупреждение заболевания легче, чем лечение!
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Прогноз
- Профилактика
Названия
Название: Лактационный мастит.
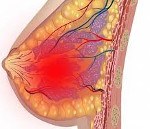
Лактационный мастит
Описание
Лактационный мастит. Инфекционно — воспалительное поражение молочной железы, возникшее в послеродовом периоде и связанное с процессом лактации. Проявляется болью и уплотнением груди, гиперемией кожных покровов, интоксикационной реакцией с выраженной гипертермией, ознобами, астенией. Для диагностики применяют УЗИ груди, исследование формулы крови, баканализ молока, в сложных случаях — биопсия тканей. В лечении используют антибиотики, противогистаминные и противогрибковые средства, иммуномодулирующую и инфузионную терапию, которые при необходимости дополняют пункцией или вскрытием гнойного очага с его последующим дренированием.
Дополнительные факты
Мастит — одно из наиболее распространенных осложнений лактационного периода. По разным данным, послеродовые воспалительные заболевания груди возникают у 3-20% родильниц, особенно у первородящих в возрасте более 30 лет. В структуре всех маститов лактационный вариант составляет до 92-95%, при этом в 81-85% случаев заболевание развивается в течение первого месяца после родов. В редких случаях патология обнаруживается у беременных женщин и новорожденных девочек с гормональным набуханием грудных желез. Обычно воспаление является односторонним и поражает правую грудь, что связано с неудобством ее сцеживания для правшей. В последние годы возросла частота двухстороннего мастита, диагностируемого у каждой десятой пациентки, и резистентных форм заболевания.
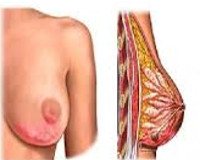
Лактационный мастит
Причины
Непосредственной причиной воспаления груди при вскармливании является действие инфекционного агента. У 79-97% пациенток болезнь вызвана монокультурой золотистого стафилококка. В остальных случаях выявляется ассоциированная микрофлора – кроме St aureus высеиваются кишечная и синегнойная палочки, протей, клебсиелла, бактероиды. Возбудитель попадает в организм женщины из окружающей среды: от медицинского персонала, других родильниц, а также из внутренних очагов инфекции. Существенную роль в заражении играет наличие одного или нескольких предрасполагающих факторов, к числу которых относятся:
• Лактостаз. Застой молока в дольках и протоках груди провоцирует начало молочнокислого брожения и локальное повреждение тканей с повышением их проницаемости. В результате создаются благоприятные условия для размножения микроорганизмов. Причинами лактостаза могут быть как особенности строения молочных желез (например, сужение протоков), так и недостаточное сцеживание.
• Трещины сосков. Наиболее часто входными воротами для возбудителя становятся поврежденные ткани соска и ареолы. Обычно они травмируются из-за неправильного захвата соска новорожденным, длительного кормления и некорректного ухода. Предпосылками для повреждения соска являются его анатомические особенности (плоская или втянутая форма).
• Наличие очага инфекции. Инфекционный агент может попасть в паренхиму молочной железы из очагов воспаления в коже, других органах и тканях. Особую роль в развитии мастита играют хронические инфекции женской половой сферы, осложнения беременности и родов (подтекание околоплодных вод, хориоамниониты, послеродовые эндометриты и акушерские перитониты).
• Снижение иммунитета. Защитные функции организма могут ухудшаться в результате осложненного течения гестационного периода и родов, неправильного режима грудного вскармливания, утомления из-за возросших домашних нагрузок. В периоде лактации также возможно обострение хронических заболеваний, приводящее к расстройствам иммунитета.
• Нарушение требований асептики и антисептики. Соблюдение санитарно-гигиенических требований в современных лечебных учреждениях существенно улучшилось. Однако в ряде случаев заражение кормящей матери все еще происходит вследствие недостаточного обеззараживания помещений, инструментария, мебели и белья, наличия среди персонала носителей золотистого стафилококка.
Патогенез
Воспаление тканей молочных желез при лактационном мастите проходит ряд последовательных стадий. Первым доклиническим этапом процесса является патологический лактостаз, при котором, кроме застоя молока, отмечается активное размножение микроорганизмов, выделяющих экзо- и эндотоксины (ферменты, гемолизины, другие факторы повреждения). Воспалительная реакция протекает по нормо-, гипер- или гипоэргическому типу и представлена двумя фазами — альтерации (повреждения) и регенерации (восстановления). При недостаточном лечении и нарушенной реактивности в воспалительный процесс быстро вовлекаются окружающие ткани. По мере развития локальной реакции появляется и усиливается общая интоксикация организма. Процессы брожения, возникающие в патологическом очаге, провоцируют свертывание молока, что еще больше нарушает его отток и приводит к формированию патологического замкнутого круга.
Классификация
Правильное определение типа лактационного мастита позволяет выбрать оптимальную лечебную тактику и свести к минимуму вероятность осложнений. Заболевание классифицируется на основе ряда критериев, ключевым из которых является стадия воспалительного процесса и соответствующие ей клинические формы. Отечественные маммологи наиболее часто используют клинико-морфологическую классификацию Б. Гуртова, разработанную в 1979 году, и выделяют следующие варианты послеродового мастита:
• Серозный. В тканях наблюдаются преимущественно процессы гидратации с пропитыванием серозной жидкостью (экссудатом). Нарушения лимфо- и кровообращения умеренные, начинаются нейродистрофические процессы.
• Инфильтративный. Пораженные ткани уплотняются (инфильтрируются), однако их деструкция еще не началась. Патологический очаг четко не отграничен от здоровой паренхимы и стромы молочной железы.
• Гнойный. Воспаленные ткани подвергаются гнойному расплавлению, процесс может быть диффузным (инфильтративно-гнойным), ограниченным (абсцедирующим), разлитым флегмонозным и некротическим гангренозным.
При выборе способа лечения, в том числе хирургического подхода, учитывают локализацию воспалительного процесса. В соответствии с этим признаком выделяют несколько форм мастита – от локализованного внутрипротокового (галактофорита), субареолярного, интра- и ретромаммарного до тотального поражения груди. Если молочная железа воспалилась до выписки родильницы из стационара, мастит считается эпидемическим, при развитии воспаления в домашних условиях на 3-4 неделе послеродового периода речь идет об эндемической форме заболевания.
Симптомы
Клинические проявления послеродового воспаления груди представлены болевым синдромом, локальными изменениями тканей и общей реакцией организма. Лактационная функция чаще всего сохранена. На доклиническом этапе из-за патологического лактостаза женщина сначала чувствует тяжесть, распирание и дискомфорт в пораженной груди, которая несколько увеличивается в объеме. Заболевание начинается остро с повышения температуры, возникновения боли и гиперемии кожи молочной железы. На этапе серозного воспаления гипертермия достигает +38,5° С, пациентка ощущает слабость, озноб, может жаловаться на головные боли. Паренхиматозная ткань несколько уплотнена, но не инфильтрирована.
Если воспалительную реакцию не удается купировать, болезнь за 1-3 дня переходит в инфильтративную форму. Температура повышается до +39,0° С, у больной нарушается сон, ухудшается аппетит, усиливается болезненность груди. Покраснение кожи, как правило, ограничено площадью одного квадранта, в тканях прощупывается плотный инфильтрат. Могут увеличиться аксиллярные лимфоузлы. При безуспешной терапии в течение 5-7 дней появляются признаки гнойной деструкции тканей. Температура тела достигает +39,1° С и более. Общее состояние тяжелое: пациентку беспокоят сильные ознобы, полностью отсутствует аппетит, может наблюдаться спутанность сознания. Сон нарушен. В груди прощупываются резко болезненные уплотнения, часто захватывающие не менее двух квадрантов железы. Флуктуация отмечается лишь у 5% больных. Подмышечные лимфатические узлы на пораженной стороне увеличены.
Боль в грудной клетке. Выделения из сосков. Гнойные выделения из сосков. Озноб.
Возможные осложнения
Наиболее грозными осложнениями лактационного мастита являются инфекционно-токсический шок и сепсис, которые чаще развиваются на фоне гнойных форм воспаления груди. В тяжелых клинических случаях отмечается распространение инфекции по организму с вовлечением других органов (легких, почек, эндокарда), нарушениями сердечной деятельности, почечной недостаточностью, грубыми микроциркуляторными расстройствами, комой. Осложнением хирургического лечения может стать нагноение раны в послеоперационном периоде, что в будущем иногда приводит к рубцовой деформации груди и образованию молочного свища. Отдаленными последствиями перенесенного мастита являются кальцинаты молочной железы и повышение риска неогенеза.
Диагностика
Связь заболевания с лактационным периодом и типичная клиническая картина упрощают постановку диагноза послеродового мастита. Однако в наши дни отмечается тенденция к увеличению количества поздних, субклинических, стертых форм патологии с маловыраженными проявлениями или отсутствием некоторых симптомов. Поэтому возрастает роль лабораторных и инструментальных методов исследования, наиболее информативными из которых являются:
• Общий анализ крови. При исследовании определяются изменения, характерные для острого воспалительного процесса: повышение СОЭ, количества лейкоцитов, особенно нейтрофилов с появлением их токсической зернистости, сдвиг лейкоцитарной формулы влево.
• УЗИ грудных желез. О воспалительной инфильтрации тканей свидетельствует снижение их эхогенности. Отмечается расширение протоков. Метод позволяет выявить скопления гноя, имеющие вид гипоэхогенных образований, оценить их количество и локализацию.
• Бактериологический анализ молока. В ходе исследования определяется тип возбудителя, количество микробных тел в 1 мл, чувствительность возбудителя к антибиотикам. Молоко для анализа необходимо получить из обеих грудных желез.
• Пункционная биопсия груди. Тонкоигольную аспирационную биопсию очага поражения обычно назначают в сомнительных случаях при дифференциальной диагностике с другими процессами. Процедуру чаще проводят под УЗИ-контролем.
Серозную форму лактационного мастита дифференцируют от обычного лактостаза, для которого также характерна пирогенная реакция. При стертой клинике исключают нагноение кисты, атеромы на фоне кормления грудью, дебют маститоподобного рака. В сложных диагностических случаях дополнительно выполняют маммографию, КТ, МРТ, электроимпедансную маммографию. С учётом особенностей клинической картины к обследованию при необходимости привлекают инфекциониста, онколога, анестезиолога-реаниматолога.
Лечение
Выбор лечебной тактики зависит от этапа развития заболевания и предполагает решение следующих задач: сохранение или прекращение лактации, борьба с возбудителем заболевания, санация гнойных очагов (в случае их образования). Пациенткам с послеродовым воспалением молочных желез рекомендуется временно прекратить грудное вскармливание ребенка. Секрецию молока подавляют лишь у небольшого количества больных при наличии определенных показаний: быстром прогрессировании воспаления с переходом в инфильтративную фазу в течение 1-3 дней при адекватной терапии, рецидиве гнойного мастита после операции, флегмонозной и гангренозной формах, послеоперационной резистентности к антибиотикам, декомпенсации со стороны других органов и систем.
До перехода воспаления в гнойную форму основу лечения составляют антибактериальные препараты, подобранные с учетом чувствительности инфекционного агента. Кроме этиотропной терапии используются патогенетические и симптоматические средства, которые способствуют более быстрому выздоровлению и предупреждают осложнения. Обычно в лечении лактационной формы мастита применяются:
• Антибиотики. Курс антибиотикотерапии назначают сразу после постановки диагноза и корригируют по результатам данных бактериологического исследования. Используют синтетические пенициллины, цефалоспорины, аминогликозиды, комбинированные препараты, производные нитроимидазола.
• Противогрибковые средства. Современные антибактериальные препараты широкого спектра действия наряду с болезнетворными микроорганизмами уничтожают естественную микрофлору. Поэтому для профилактики суперинфекции, дисбактериоза и кандидоза показаны противогрибковые препараты.
• Средства для улучшения иммунитета. Для стимуляции неспецифической защиты применяют иммуномодуляторы, иммунокорректоры, витаминно-минеральные комплексы. Для повышения специфической реактивности используют стафилококковый анатоксин, противостафилококковую плазму и гамма-глобулин.
• Антигистаминные препараты. Прием нескольких антибиотиков на фоне измененной реактивности тканей часто провоцирует аллергические реакции, для профилактики которых назначают лекарственные средства с антигистаминным эффектом, а в более тяжелых случаях — глюкокортикоиды.
• Инфузионная терапия. Начиная с инфильтративной формы мастита, показано введение синтетических коллоидных растворов, составов на основе декстранов, белковых препаратов. Лекарственные средства этих групп позволяют корригировать метаболические нарушения, поддерживать функции основных систем организма.
Выявление гнойного воспаления — прямое показание для хирургической санации патологического очага. С учётом формы воспалительного процесса выполняют вскрытие и дренирование мастита либо пункцию абсцесса с последующим дренированием. Правильно проведенное хирургическое вмешательство позволяет остановить распространение воспалительного процесса, максимально сохранить паренхиму грудной железы, обеспечить оптимальный косметический результат. После операции пациентке назначают комплексную медикаментозную терапию.
Схема комбинированного лечения маститов, возникающих в лактационном периоде, предусматривает активное использование методов физиотерапии. Больным с серозным воспалением показаны ультразвук, УФО, масляно-мазевые повязки с камфорным или вазелиновым маслом, бальзамическим линиментом, бутадиеновой мазью. При переходе заболевания в инфильтративную стадию увеличивают тепловые нагрузки. После вмешательства по поводу лактационного гнойного мастита рекомендованы субтепловые дозы УВЧ, субэритемные и слабоэритемные дозы УФО.
Прогноз
При адекватном своевременном лечении прогноз благоприятный. По данным специалистов в сфере маммологии, в настоящее время гнойно-некротические формы лактационных маститов встречаются крайне редко, число осложнений заболевания сократилось с 10-12% до 1,5-2,0%.
Профилактика
Важную роль в профилактике маститов играют дородовая подготовка беременной с выявлением и санацией очагов хронической инфекции, соблюдение требований санитарно-гигиенического режима в акушерских стационарах, регулярные профосмотры персонала для выявления носителей госпитальных инфекций. После родов необходимо соблюдение правил и техники грудного вскармливания, уход за кожей ареолярной зоны.
Источник
