Лимфопролиферативный синдром у детей лечение

Главная —
Заболевания —
Аутоиммунный лимфопролиферативный синдром
Аутоиммунный лимфопролиферативный синдром – это синдром, характеризующийся нарушением апоптоза (запрограммированной клеточной гибели — регулируемого процесса самоликвидации старых клеток либо клеток с генетическими поломками). В результате этого теряется контроль над пролиферацией (размножением, делением) лимфоцитов (главных клеток иммунной системы, обеспечивающих выработку антител, необходимых для борьбы с антигенами (или патогенами – чужеродными клетками), а также регулирующих деятельность других клеток), и происходит развитие аутоиммунного процесса (патологический (ненормальный) процесс, возникающий в результате выработки антител, направленных на клетки собственного организма).
Синдром является наследственным (передается от родителей к детям) и проявляется, как правило, на первом году жизни.
Симптомы аутоиммунный лимфопролиферативный синдрома
Первые проявления заболевания возникают уже в первые годы жизни, редко — во взрослом возрасте.
- Лимфаденопатия (увеличение лимфатических узлов).
- Гепатомегалия и/или спленомегалия (увеличение печени и селезенки в размерах).
- В аутоиммунный процесс (патологический процесс, развивающийся в результате выработки антител, направленных на клетки собственного организма) могут вовлекаться практически все органы. Примерно в 70% случаев эти процессы представлены заболеваниями крови.
- Аутоиммунная гемолитическая анемия – снижение уровня гемоглобина (железосодержащего белка-переносчика, ответственного за перенос кислорода к тканям) вследствие гемолиза (разрушения эритроцитов (красных кровяных телец) аутоантителами (антителами — клетками, используемыми иммунной системой для обнаружения и нейтрализации чужеродных объектов (например, бактерий и вирусов), направленными против клеток собственного организма)). Кожные покровы больного бледные и имеют желтоватый оттенок.
- Аутоиммунная тромбоцитопения – происходит разрушение тромбоцитов (дискообразные безъядерные клеточные фрагменты, циркулирующие в кровотоке и отвечающие за остановку кровотечения) аутоантителами. На коже и слизистых оболочках наблюдается появление мелких безболезненных, без признаков воспаления, мелкоточечных геморрагических (специфические пятна на коже лилового, голубого либо черного цвета) высыпаний диаметром 1-2 сантиметра, которое легко провоцируется минимальным травмированием микрососудов – трением одежды, легкими ушибами, инъекциями. Часто у больных возникают носовые, желудочно-кишечные, маточные кровотечения, реже – легочные кровотечения, кровохарканье, гематурия (кровь в моче).
- Аутоиммунная нейтропения (происходит разрушение нейтрофилов — подвида лейкоцитов (белых клеток крови) аутоантителами, в связи со снижением их количества появляется склонность к возникновению бактериальных инфекций, которые способны привести к генерализованной инфекции (инфекция, при которой возбудитель распространился по всему организму) и летальному исходу (смерти)).
- Встречаются и другие аутоиммунные проявления аутоиммунного лимфопролиферативного синдрома, например:
- аутоиммунные нефриты (повреждение почечной ткани аутоантителами, вызывающее воспаление чашечно-лоханочной системы почек, канальцев, клубочков и сосудов почек; проявляется общей слабостью больного, потерей аппетита, сухостью во рту и постоянной жаждой, болями в пояснице, отечностью лица, артериальной гипертензией (повышением артериального давления); протеинурией (в моче обнаруживается белок), в крови – гипопротеинемией (снижением концентрации белка) и гиперлипидемией (повышением концентрации липидов (жиров));
- аутоиммунные гепатиты (повреждение гепатоцитов (клеток печени) аутоантителами, вызывающее воспаление печени; проявляется слабостью, тошнотой, желтушностью кожи и видимых слизистых оболочек, болями в животе и суставах);
- аутоиммунные увеиты (поражение сосудистой оболочки глаза аутоантителами, вызывающее ее воспаление; проявляется болью, появлением плавающих помутнений (плавающие « червячки» или « мушки» перед глазами) и снижением зрения);
- аутоиммунные колиты (поражение слизистой оболочки толстой кишки аутоантителами; позывы к дефекации (опорожнению прямой кишки), урчание, вздутие живота, сильный, обильный понос, иногда с кровью и слизью, резкие боли в животе).
- Склонность к возникновению вирусных и бактериальных инфекций.
- Возможна задержка физического развития.
Причины
- Генетически обусловленная мутация в системе, ответственной за запуск апоптоза (запрограммированной клеточной гибели – регулируемого процесса самоликвидации старых клеток либо клеток с генетическими поломками), приводящая к тому, что один из факторов (генов) – чаще всего FAS, но могут быть и другие (CASP10, FASLG), – не способен передать сигнал к запуску апоптоза.
- В итоге клетки, которые должны были погибнуть в результате апоптоза, продолжают циркулировать в организме и пролиферировать (размножаться делением).
- Наследоваться может как по аутосомно-доминантному (мутантный аллель (вариант) доминирует (преобладает) над нормальным аллелем (вариантом) гена), так и по аутосомно-рецессивному – нормальный аллель (вариант) подавляет проявление мутантного аллеля (варианта) гена (встречается реже и протекает тяжелее) – типам.
LookMedBook напоминает: что данный материал размещен исключительно в ознакомительных целях и не заменяет консультацию врача!
Диагностика
- Анализ анамнеза заболевания и жалоб пациента (как давно у пациента появились):
- общая слабость;
- потеря аппетита, сухость во рту и постоянная жажда;
- боли в пояснице, отечность лица, артериальная гипертензия;
- желтушность кожи и видимых слизистых;
- боли в суставах;
- носовые, желудочно-кишечные, реже – легочные кровотечения;
- кровохарканье;
- гематурия (кровь в моче);
- высыпания на теле;
- со стороны пищеварительной системы – тошнота, позывы к дефекации (опорожнение прямой кишки), урчание, вздутие живота, сильный, обильный понос, иногда с кровью и слизью, резкие боли в животе;
- со стороны глаз – боль, появление плавающих помутнений (как бы плавающие « червячки» перед глазами или мушки) и снижение зрения;
- лимфаденопатия (увеличение лимфатических узлов);
- гепатомегалия и/или спленомегалия (увеличение печени и селезенки в размерах).
- Анализ семейного анамнеза – выяснение факта наличия данного заболевания у родителей.
- Осмотр пациента: обращают на себя внимание отставание в физическом развитии, бледные, желтушные кожные покровы и видимые слизистые оболочки, высыпания на теле, при пальпации (ощупывании) обнаруживается увеличение лимфатических узлов, а также увеличение печени и/или селезенки.
- Исследование крови.
- В общем анализе крови будут обнаруживаться:
- лимфоцитоз (повышенный уровень лимфоцитов – главных клеток иммунной системы, обеспечивающих выработку антител, необходимых для борьбы с чужеродными клетками);
- ретикулоцитоз (повышенный уровень ретикулоцитов – предшественников эритроцитов (красных кровяных телец) в процессе кроветворения);
- тромбоцитопения (сниженное количество тромбоцитов – дискообразных безъядерных клеточных фрагментов, циркулирующих в кровотоке и отвечающих за остановку кровотечения);
- нейтропения, или агранулоцитоз (сниженное количество нейтрофилов (подвид лейкоцитов – белых клеток крови));
- анемия (снижение концентрации гемоглобина (железосодержащего белка-переносчика, ответственного за перенос кислорода к тканям) и уровня эритроцитов (красных кровяных телец)).
- Гипергаммаглобулинемия (повышенный уровень содержания иммуноглобулинов — антител, используемых иммунной системой для идентификации и нейтрализации чужеродных объектов в крови).
- Положительные аутоантитела (наличие в крови аутоантител (антител, направленных против клеток собственного организма)).
- Повышение в сыворотке крови концентрации витамина В12.
- Повышение концентрации интерлейкина 10 (противовоспалительный цитокин — небольшая информационная молекула).
- В общем анализе крови будут обнаруживаться:
- Биопсия костного мозга и/или лимфатических узлов. Метод исследования, при котором проводится прижизненный забор клеток или тканей (биоптата) из организма с диагностической целью. Производится прокол специальной длинной иглой под контролем УЗИ. Применяют для исключения других лимфопролиферативных (заболеваний, характеризующихся неконтролируемой пролиферацией (размножением, делением) лимфоцитов — главных клеток иммунной системы, обеспечивающих выработку антител, необходимых для борьбы с антигенами (чужеродными клетками)), онкологических или инфекционных заболеваний.
- Компьютерная томография (КТ). Метод прижизненного послойного исследования внутренней структуры пациента с использованием рентгеновского излучения. Больного укладывают на стол-транспортер, который начинает двигаться вперед до тех пор, пока исследуемая часть тела не оказывается в тоннеле сканирующего устройства. Применяют для исключения опухолевых образований, а также для изучения глубоко расположенных групп лимфоузлов — точного определения размера увеличенных лимфоузлов, характеристики капсулы, спаянности между собой.
- Специфические диагностические тесты:
- повышение двойных негативных клеток (это Т-клетки – лимфоциты, развивающиеся у млекопитающих в вилочковой железе (эндокринной железе, играющей важнейшую роль в формировании иммунитета) без определенной специализации, количество которых увеличивается при аутоиммунном лимфопролиферативном синдроме);
- определение дефекта FAS индуцированного (то есть запускаемого этим геном) апоптоза. Этот тест будет положительным не при всех типах аутоиммунного лимфопролиферативного синдрома.
- Необходима консультация медицинского генетика. Консультация аллерголога-иммунолога, гематолога.
Лечение аутоиммунный лимфопролиферативный синдрома
- Иммуносупрессивная терапия (терапия, направленная на ослабление иммунитета с целью подавления нежелательных иммунных реакций организма).
- Спленэктомия (удаление селезенки) в тяжелых случаях. Удаляют селезенку, так как она является источником образования антитромбоцитарных (направленных против тромбоцитов — дискообразных безъядерных клеточных фрагментов, циркулирующих в кровотоке и отвечающих за остановку кровотечения) антител, а также из-за ее увеличения в размерах, связанного с усиленным разрушением эритроцитов.
- Внутривенное введение иммуноглобулина (антитела — клетки, используемой иммунной системой для идентификации (обнаружения) и нейтрализации чужеродных объектов, например, бактерий и вирусов в организме человека) – применяется в некоторых случаях.
- Трансплантация (пересадка) гемопоэтических стволовых клеток (клеток-предшественников) может быть радикальным (крайним) способом терапии в тяжелых случаях.
Осложнения и последствия
- Велика вероятность развития онкологических заболеваний, например:
- лимфомы Ходжкина (злокачественное заболевание лимфоидной ткани (собирательный термин для обозначения структур, в которых происходит образование лимфоцитов — главных клеток иммунной системы, обеспечивающих выработку антител, необходимых для борьбы с антигенами, а также регулирующих деятельность других клеток), характерным признаком которого является наличие гигантских клеток Рид-Березовского-Штернберга, обнаруживаемых при микроскопическом исследовании пораженных лимфатических узлов);
- неходжкинских лимфом (группа заболеваний, характеризующихся первичным локальным (местным), преимущественно внекостномозговым (за пределами костного мозга) опухолевым ростом лимфатической ткани);
- меланомы (злокачественная опухоль кожи);
- множественной миеломы (это злокачественное заболевание крови, развивающееся в костном мозге и характеризующееся появлением избыточного количества аномальных (ненормальных) плазматических клеток (основные клетки, продуцирующие антитела — клетки, используемые иммунной системой для идентификации (обнаружения) и нейтрализации чужеродных объектов, например, бактерий и вирусов в организме человека));
- рака легких (злокачественное новообразование легкого) и т.д.
- Склонность к возникновению вирусной инфекции: вируса герпеса человека 6-го типа, цитомегаловируса (вирус герпеса человека 5-го типа), вируса Эпштейна-Барра (вирус герпеса человека 4-го типа).
- У пациентов с удаленной селезенкой высок риск развития пневмококкового (вызванного пневмококком – микробом овальной формы, окруженным плотной капсулой) сепсиса (генерализованной инфекции – инфекции, при которой возбудитель распространился по всему организму).
- Наличие аутоиммунной нейтропении (заболевания, при котором происходит разрушение нейтрофилов (подвид лейкоцитов – клеток, играющих главную роль в защите организма от внешних и внутренних патогенных агентов) аутоантителами, в связи со снижением их количества появляется склонность к возникновению бактериальных инфекций, которые способны привести к генерализованной инфекции (инфекция, при которой возбудитель распространился по всему организму) и летальному исходу (смерти)) повышает риск развития бактериальной инфекции.
Профилактика аутоиммунный лимфопролиферативный синдрома
- Поскольку синдром является наследственным (передается от родителей к детям), специфическая профилактика заболевания отсутствует.
- С целью профилактики заболевания у будущего ребенка необходимо планирование беременности и своевременная подготовка к ней (пренатальная диагностика (диагностика до родов, то есть во время внутриутробного развития плода) для определения генетического дефекта плода, консультация медицинского генетика).
- Авторы
- Иммунология. А.А, Ярилин, Москва: ГЭОТАР-Медиа, 2010 г.
- Аллергология и иммунология: национальное руководство. Под ред. Р.М. Хаитова, Н.И. Ильиной. М.: ГЭОТАР-Медиа, 2009 г.
Что делать при аутоиммунный лимфопролиферативный синдроме?
У вас аутоиммунный лимфопролиферативный синдром?
терапевт
назначит правильное лечение при аутоиммунный лимфопролиферативный синдромеЗаписаться к терапевту
Источник
Аутоиммунный лимфопролиферативный синдром – передающееся по наследству патологическое состояние. Принадлежит к категории гетерогенных. Есть два механизма наследования: аутосомный доминантный и рецессивный. В редких случаях причина – соматические мутации. Лимфопролиферативный синдром может быть приобретенным.
История и факты
Впервые первоначальный х-сцепленный лимфопролиферативный синдром мальчиков был официально признан и оформлен в науке в 1967 году. С 1976 его причисляют к первичному иммунодефициту. Внимание ученых к патологическому состоянию приковано с последних десятилетий прошлого столетия. Уже тогда было выявлено, что базой развития заболевания становится неправильный лимфоцитный апоптоз.

Выявляя особенности аутоиммунного лимфопролиферативного синдрома, ученые установили, что всем больным свойственна неправильная экспрессия рецепторов мембран fasl, CD95. Именно этот нюанс определяет генетически объясняющуюся способность клеток умирать. Патологическое состояние развивается в случае генной мутации, влияющей на апоптоз.
Биология и анатомия: как все происходит?
При аутоиммунном лимфопролиферативном синдроме у ребенка экспрессия CD95 локализована в клетках Т, В. Апоптоз протекает неправильно, в силу чего клетки накапливаются. Диагностируется гиперплазия в хронической форме тканей лимфы. Наиболее ярко патологический процесс заметен в лимфоузлах, селезенке. Существенно страдает печень. Основной процент клеточных структур, нарушенных в силу патологических процессов – клетки типа «Т», CD4, CD8. Ученые предполагают, что эти структуры до влияния на них неправильных процессов могут быть активными взрослыми ЦТЛ, которые в силу генетической причины потеряли способность к экспрессии корецепторов. Вместе с тем клеточные структуры перерождаются в поликлональные и получают экспрессию других элементов. Это приводит к избыточной выработке ИЛ-10, клеток, стимулирующих аутоиммунитет.
В медицинской пропедевтике лимфопролиферативный синдром принято делить на несколько разновидностей. Для классификации учитывают особенности генетических отличий конкретного случая. Генные мутации могут затрагивать восьмую и десятую каспазы, CD95, CD178. В то же время стоит отметить, что не существует общепризнанной официальной классификации случаев на группы.
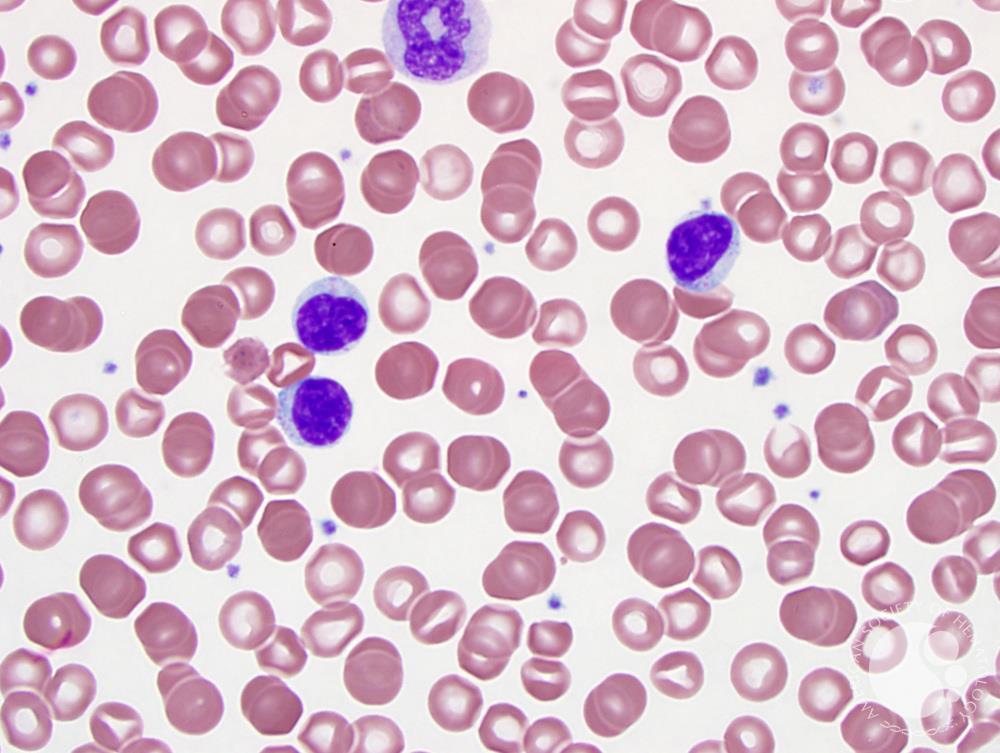
Особенности проявления
Симптомы заболевания исключительно разнообразны. Обычно х-сцепленный лимфопролиферативный синдром выявляют на первых годах жизни, несколько реже – в более старшем возрасте (до пятнадцатилетнего). Ключевой симптом – пролиферация лимфоидной ткани, провоцирующая спленомегалию, лимфаденопатию. Явлениям присущ хронический характер течения. Одновременно больной страдает от проявлений аутоиммунного дисбаланса. Анализы помогают выявить аутоиммунную цитопению. Она возможна в форме нейтро-, тромбоцитопении, анемии. Несколько реже цитопения появляется ранее пролиферации лимфоидных тканей.
Х-сцепленный лимфопролиферативный синдром провоцирует нарушения в работе кроветворной, кровеносной систем. Как правило, фиксируется гепатит аутоиммунной природы. Многие страдают от экземы, гломерулонефрита. Пациентам свойственны увеит, тиреоидит. Приблизительно у каждого десятого со временем формируется лимфома из клеток типа В.
Клинические проявления
Лимфопролиферативный синдром у детей имеет ряд типовых признаков. Наиболее яркий – лимфопролиферация. Процессу присущ доброкачественный характер, патологическое состояние хроническое. Обычно формируется уже в раннем детстве, иногда устанавливается у годовалых малышей. Состояние сохраняется от полугода и более. Вместе с тем наблюдается персистирующее разрастание лимфоузлов периферической лимфосистемы. Для постановки диагноза необходимо выявить такие процессы в трех группах узлов или большем количестве. Узлы плотные, с расположенными поблизости тканями не спаяны. У многих анализы помогают выявить гепатоспленомегалию.
Х-сцепленный лимфопролиферативный синдром у мальчиков проявляет себя аутоиммунными признаками. Классический вариант – анемия, нейтро-, тромбоцитопения. Возможен васкулит. Нередки случаи артрита, гепатита. Больные склонны к увеиту, гломерулонефриту, тиреоидиту. Возможны некоторые другие болезни аутоиммунной природы.
Обратить внимание!
Лимфопролиферативный синдром сопряжен с высокой вероятностью развития злокачественного формирования. Область локализации процесса непредсказуема. Неправильно протекающий апоптоз, работа которого сопряжена с активностью рецепторов Fas, приводит к понижению контроля за процессами разрастания тканей. Растет способность выживать у клеток, переживших патологическую трансформацию. В норме указанный ген – это угнетающий развитие компонентов опухолей фактор.
Чаще заболевание сопровождается формированием лимфом типа В, Т. Кроме того, высока вероятность раковых процессов в молочной железе, кишечном тракте, органах дыхания. Миело-лимфопролиферативный синдром с высокой степенью вероятности может спровоцировать лимфогранулематоз.
При аутоиммунном заболевании пациент склонен к крапивнице, васкулиту. У некоторых отмечается замедленное развитие организма.
Уточнение диагноза
Лимфопролиферативный синдром диагностируют, если установлена не носящая злокачественный характер лимфаденопатия. Возможна спленомегалия. Диагноз ставят при комбинации этих двух явлений или присутствии любого из них, если длительность развития состояния – полгода и больше. При подозрении на диагноз необходимо направить пациента на анализы. В лабораторных условиях устанавливают сбой опосредованного лимфоцитного апоптоза, уточняют концентрацию клеточных структур CD4, CD8 Т: при содержании более 1% можно говорить о патологическом состоянии.
При лимфопролиферативном синдроме генетические исследования показывают наличие генных мутаций. При аутоиммунной болезни возможен ряд специфических маркеров, присущих индивидуальному случаю. Известно несколько таковых, в настоящее время используемых в качестве вспомогательных при дифференциальной диагностике. Лимфопролиферативный синдром может указывать на себя маркерами активности клеточных структур типа «Т», ростом концентрации клеток CD5+ В. У некоторых диагностируют рост содержания ИЛ-10, гипергаммаглобулинемию. Гистологический анализ позволяет увидеть фолликулярное разрастание лимфоидной ткани в узлах, белой пульпе.
Особенности случая
Далее рассматривается форма заболевания, не связанная с нарушением генетики в период развития эмбриона. Нижеописанное касается приобретенной формы заболевания.
Лимфопролиферативный синдром – симптомокомплекс, который может сопровождать не только лимфолейкоз, протекающий по типовому сценарию, но и более редкие формы патологического состояния. Иногда его устанавливают при волосатоклеточным лейкозе, лимфатическом, в качестве осложнения которого – цитолиз. Известно, что комплекс симптомов может развиться на фоне медикаментозной терапии, облучения, влияния химических компонентов. Большое внимание в современной медицине привлекает посттрансплантационный лимфопролиферативный синдром, существенно ухудшающий прогнозы перенесшего операцию человека. В развитии синдрома, полученного не наследственным путем, наиболее сильно влияние ретровирусов.
Нюансы и распространенность
Медицинская статистика показывает, что преимущественный процент пациентов с лимфопролиферативным синдромом – люди старше пятидесятилетнего возраста. Изредка заболевание выявляется у тех, кто младше 25, но такие случаи единичны. Среди мужского пола частота встречаемости в среднем вдвое выше, нежели у женщин. Исходя из течения, говорят о доброкачественной форме, спленомегалической, опухолевой, склонной к быстрому прогрессу, затрагивающей костный мозг, брюшную полость. Также есть пролимфоцитарный тип.
Когда только начинает развиваться лимфопролиферативный синдром, внутренние болезни не беспокоят, человек чувствует себя удовлетворительно, отсутствуют активные жалобы. Некоторые отмечают слабость, склонность к простудам. Несколько активнее нормы функционируют потовые железы. Заболевание на этом этапе можно выявить в рамках профилактического обследования или на случайном осмотре. Основные признаки – ненормально крупные лимфоузлы, лимфоцитоз, повышение концентрации лейкоцитов в кровеносной системе.
Специфика симптоматики
При заболевании склонны к увеличению лимфоузлы на шее, в подмышечной ямке. Несколько позже, когда болезнь приобретает развернутую форму, отмечается увеличение прочих групп. Размеры сильно варьируются, как и консистенция: некоторых похожи на неплотное тесто, при исследовании болью не отзываются, между собой или с кожными покровами не сливаются. Для таких участков нехарактерно формирование язв или нагноений.
Когда болезнь приобретает развернутую форму, проявления становятся ярко выраженными, пациент ощущает себя слабым, резко понижается способность работать. У больного активно работают потовые железы, он теряет вес, страдает от жара. Лимфатические узлы существенно увеличены, что и привлекает внимание при первичном осмотре.
Осмотр больного: комплекс проявлений
При обследовании пациента заподозрить лимфопролиферативный синдром можно, если четко диагностируется лифмоаденопатия. У многих больных видна трансформация отдельных участков кожи: появляется инфильтрат, выявляются неспецифические пораженные участки. Если человек ранее страдал от кожных заболеваний, они обостряются в силу описываемого синдрома. Многих беспокоит эксфолиативная эритродермия. На фоне синдрома возможно развитие герпеса, крапивницы, дермита.
Для уточнения состояния необходимо направить больного на КТ, УЗИ. На лимфопролиферативный синдром указывает рост лимфоузлов в грудине, брюшной полости, при этом состояние не всегда сопровождается проявлениями компрессии. У пациента больше нормы селезенка, печень. Изучение слизистых пищеварительного тракта позволяет заметить лейкемическую инфильтрацию. Дополнительные проявления – язвы в желудке, кишечном тракте, кровотечения в этой области. Есть вероятность мальабсорбционного синдрома.
Прогресс состояния
При лимфопролиферативном синдроме возможно вовлечение дыхательной системы в патологические процессы. Лейкемическая инфильтрация может затронуть как верхние отделы, так и нижние пути прохождения воздуха. Больной кашляет, беспокоит одышка, возможно отхаркивание мокроты с кровянистыми включениями. Иногда устанавливают плеврит.
В ряде случаев описанный синдром провоцирует инфильтрацию почечной паренхимы. Такое состояние крайне редко проявляет себя типичной симптоматикой. Возможно распространение инфильтрата на ЦНС, что приводит к менингиту, некоторым формам энцефалита и параличу нервных структур, может стать причиной комы. При распространении инфильтрата на кавернозные тела больной страдает от продолжительной и провоцирующей боль эрекции, в медицине называемой приапизмом.
Лабораторные анализы
При подозрении на лимфопролиферативный синдром пациента направляют на исследование крови. Указанное состояние сопровождается ростом концентрации лимфоцитов, лейкоцитов. Возможна анемия.
Лабораторные анализы помогают диагностировать у пациента гемат-, протеинурию. Анализ на биохимию уточняет гипогаммаглобулинемию. В небольшом проценте случаев у пациентов устанавливают гипоальбуминемию. Гепатоцитный цитолиз указывает на себя гиперферментемией.
Иммунологическое исследование указывает на повышение концентрации в селезенке, кровеносной системе лимфоцитов, сбой баланса хелперов и супрессоров из числа лимфоцитов. Вместе с тем снижается концентрация IgG, IgA, IgM (для двух последних изменения особенно ярко выражены). Иммунофенотипирование – основание заключить, что лейкозные клеточные структуры – CD 5, 19, 20, 23 из класса В-лимфоцитов. Результаты цитогенетического анализа в 65 % случаев указывают на аномалии хромосом.

Что делать?
При лимфопролиферативном синдроме больному показано соблюдение разработанного врачом лечебного режима – программа выбирается индивидуально. Пациенту назначают цитостатические препараты. Особенно актуально это, если состояние здоровья быстро ухудшается, печень и селезенка, лимфоузлы стремительно увеличиваются. Цитостатики незаменимы при лейкемической инфильтрации волокон ЦНС, а также в случае, если процессы затрагивают органы вне кроветворной системы. Состояние указывает на себя сильной болью и сбоем функциональности систем и органов.
Если количество лейкоцитов в кровеносной системе неуклонно и быстро растет, показаны хлорбутин, спиробромин. Неплохую реакцию организма позволяют получить проспидин, циклофосфан. Иногда врачи рекомендуют остановиться на пафенциле. Если к этому есть специфические показания, могут назначить полихимиотерапию. В рамках такого курса цитостатические средства, влияющие на организм разными образами, комбинируют между собой.
Мероприятия и способы: как помочь пациенту?
При повышении содержания лейкоцитов до уровня 200*10 на 9/л рекомендован лимфоцитафарез. Если отдельные лимфоузлы резко и сильно увеличиваются, такие процессы выявлены в селезенке, если лимфаденопатия переходит в системную генерализованную форму, назначают лучевое лечение. При разрастании селезенки, не корректирующемся медикаментозными средствами и облучением, пациенту рекомендована спленэктомия. Ее необходимо пройти, если часты инфаркты этого органа, а также при заболевании, сопровождающемся выраженной спленомегалией, определенными формами лейкоцитозома, лейкоза. Спленэктомия незаменима при гранулоцито-, эритро-, тромбоцитопении, анемии аутоиммунного типа, тромбоцитопении, которую не удается регулировать глюкокортикоидами.
Если гормональные соединения показывают выраженный эффект при тромбоцитопении, если установлена гемолитическая анемия, а предваряющим для этого патологического состояния был хронический лимфолейкоз, назначают глюкокортикоиды как основной курс терапии. Эти препараты помогают при хроническом сублейкемическом течении лимфолейкоза, сопровождающемся сильным разрастанием печени, селезенки, лимфатических узлов. Глюкокортикоиды используют, если пациент не переносит цитостатические медикаменты, нет возможно применить облучение либо патологическое состояние проявляет стойкость к таким терапевтическим подходам.
Важные нюансы
Гормональные средства незаменимы, если цитостатические стали причиной цитопении, геморрагического синдрома. Их применяют в рамках полихимиотерапии, комбинируя основной курс и преднизолон.
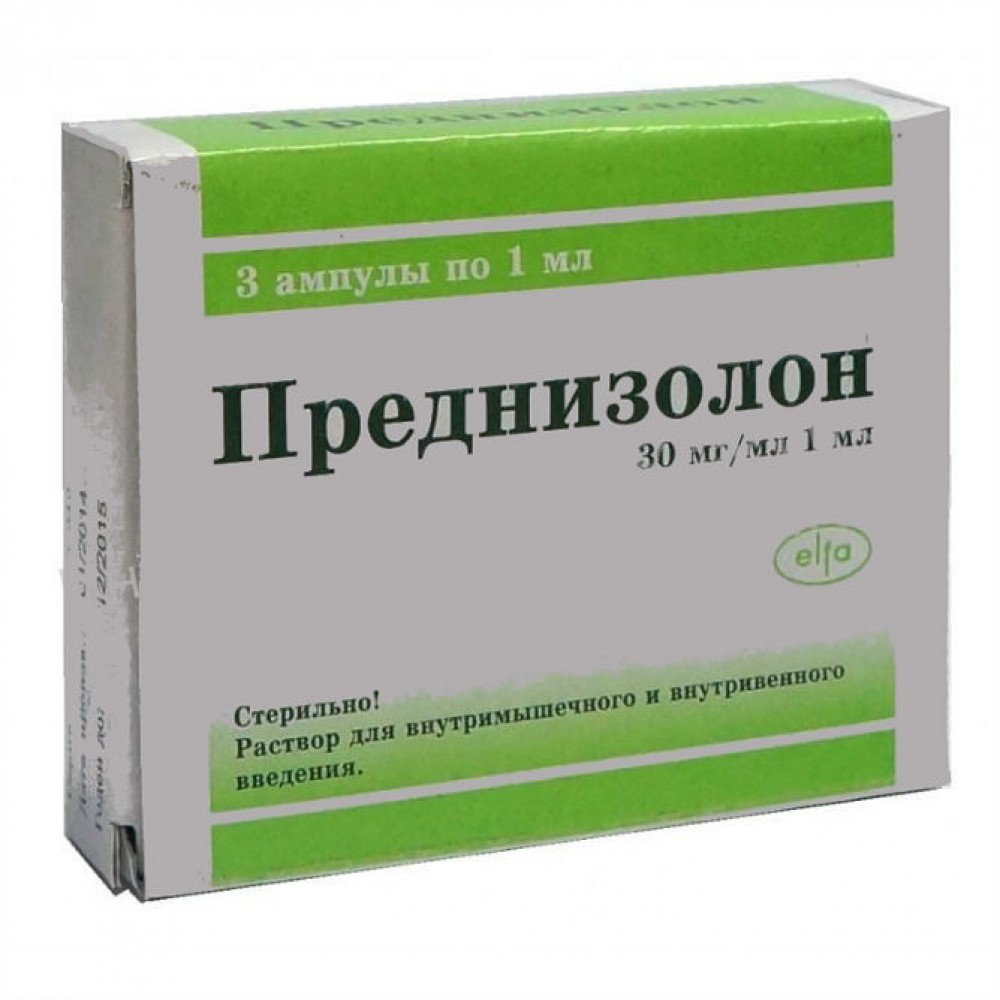
Для описываемого патологического состояния характерны осложнения инфекционной природы. При таком развитии ситуации больному показан курс антибиотиков. Чаще всего применяют препараты обширного спектра эффективности. Хорошо зарекомендовали себя макролиды, аминогликозиды. Можно использовать полусинтетические средства из пенициллинового ряда, цефалоспоринового, иммуноглобулин.
Миелопролиферативный синдром
Это патологическое состояние нередко рассматривают в рамках образовательной программы вместе с описанным выше. Термином принято обозначать патологию, при которой активно вырабатываются миелоидные клетки. Причина явления – неправильная работа стволовых клеток системы, ответственной за производство крови. Синдром объединяет в себя несколько болезней – лейкоз, миелофиброз, тромбоцитоз, полицитемию. Сюда же принято относить миелодиспластический синдром.
Источник
