Лимфоцитарная лимфома код мкб
C81
C81.0
C81.1
C81.2
C81.3
C81.7
C81.9
C82
C82.0
C82.1
C82.2
C82.7
C82.9
C83
C83.0
C83.1
C83.2
C83.3
- ретикулосаркома
C83.4
C83.5
C83.6
C83.7
C83.8
C83.9
C84
C84.0
C84.1
C84.2
C84.3
C84.4
C84.5
C85
C85.0
C85.1
C85.7
C85.9
C88
C88.0
C88.1
C88.2
C88.3
C88.7
C88.9
C90
C90.0
C90.1
C90.2
C91
C91.0
C91.1
C91.2
C91.3
C91.4
- лейкемический ретикулоэндотелиоз
C91.5
C91.7
C91.9
C92
C92.0
C92.1
C92.2
C92.3
- хлорома
- гранулоцитарная саркома
C92.4
C92.5
C92.7
C92.9
C93
C93.0
C93.1
C93.2
C93.7
C93.9
C94
C94.0
C94.1
C94.2
C94.3
C94.4
C94.5
C94.7
C95
C95.0
C95.1
C95.2
C95.7
C95.9
C96
C96.0
- нелипидный ретикулоэндотелиоз
- ретикулез
C96.1
C96.2
C96.3
C96.7
C96.9
Источник
В-клеточная лимфома – это разновидность неходжкинских новообразований. Заболевание возникает на фоне бесконтрольного деления В-лимфоцитов, принимающих клетки и ткани организма за чужеродные. Лимфоидные клетки угнетаются, нарушается их питание. В-лимфоциты объединяются в злокачественный очаг. Лимфатические узлы наиболее подвержены злокачественным патологиям первичного либо приобретённого характера. Вторичная опухоль считается метастазом другого онкологического процесса.
Код по МКБ-10 у В-клеточной лимфомы С85.1. Опухоль может состоять из В-клеток фолликулярного центра (GSB-тип). Диффузионная негерминальная патология представлена non GSB-типом.
Группа риска
Неходжкинские лимфомы диагностируются всё чаще. Новообразование может возникнуть у людей любого возраста. Чаще диагностируется у пожилых пациентов. Пик заболеваемости приходится на 65 лет.
Данная лимфома способна поражать любые внутренние органы. Агрессивный характер патологии вызывает недостаточность жизненно-важных систем. При отсутствии лечения шанс на выживание равен нулю. Химиотерапия способна вылечить болезнь и ввести человека в стойкую ремиссию, увеличив срок жизни.
Лимфома Ходжкина состоит из макрофагальных и моноцитарных клеток. Болезнь представляет лимфогранулематоз. Клеточный состав является главным отличием болезни от неходжкинских патологий.
Гистология лимфомы Ходжкина
Этиология заболевания
Почему возникает первичная Бета клеточная лимфома, учёные уточняют до сих пор. Известно лишь, что, как любой рак, патология возникает на фоне указанных факторов:
- Врождённые или приобретённые болезни, угнетающие иммунитет (ВИЧ-инфекция, СПИД).
- Хронические вирусные поражения гепатитом, герпесом и т.д.
- Лимфома может наблюдаться при аутоиммунных нарушениях.
- Клеточная мутация наследственного характера.
- Проживание в экологически опасной зоне.
- Длительный контакт с радиацией.
- Хронические воспалительные процессы внутренних органов, вызванные патогенными бактериями.
- Пожилой возраст.
- Избыточный вес.
- Применение цитостатиков и ионизирующего облучения для лечения других онкологических проблем.
- Пересадка костного мозга или внутренних органов.
- Издержки профессии, вынуждающие контактировать с канцерогенами.
Выявлено положительное влияние антибиотиков на лимфому. Длительный приём некоторых антибактериальных препаратов способствует развитию опухоли лимфоидной ткани.
Стадии
При неходжкинской В-клеточной лимфоме выделяют 4 стадии развития болезни:
- I стадия характеризуется формированием онкологического процесса в единственном лимфоузле.
- На II этапе опухоль проникает в 2 и более лимфоузла, распространяясь по одной стороне диафрагмы.
- При III стадии страдают лимфатические узлы со всех сторон.
- IV стадия редко поддается лечению, потому что злокачественные клетки поражают всю лимфатическую систему и формируют вторичные очаги в отдалённых органах.
Лимфома под кожей
Классификация лимфом
Подтипы В-клеточной лимфомы:
- Диффузная крупноклеточная лимфома (код по МКБ-10 С83.3) развивается в любом отделе человеческого тела и встречается чаще других патологий данного вида. Состав опухоли может относиться к центробластным или иммунобластным клеткам.
- Лимфоцитарная мелкоклеточная патология. Развивается в крови пожилых людей, формирует лимфоцитарную лейкемию. Опухоль состоит из малых клеток.
- Пролимфоцитарный лейкоз возникает из клеток лимфоцитов, которые мутировали и потеряли функцию защиты организма. Для патологии не характерен нодулярный рост.
- Новообразование в селезёнке развивается медленно. Симптомы поражения проявляются поздно, поэтому орган не удаётся спасти.
- Волоскоклеточная патология развивается в клетках костного мозга. Лимфоцит видоизменяется и не выполняет заданные функции.
- Лимфоплазматический очаг отличается крупным размером. Долгое время находится в латентной форме. Поражает забрюшинное пространство. Обычно развивается у молодых женщин.
- Мальт-лимфома развивается в лимфоидной ткани органов ЖКТ и мочеполовой системы. Состоит из клеток промежуточного типа.
- Нодальная опухоль развивается медленно. Имеет благоприятный прогноз. Поражает любые лимфатические узлы.
- Экстранодальная патология локализуется внутри органов.
- Для узловой лимфомы характерно множественное поражение внутреннего органа. Заболевание имеет высокий уровень злокачественности.
- Медиастинальная (тимическая) опухоль средостения развивается в верхнем отделе грудной клетки. Диагностируется у пациентов среднего возраста.
- Анапластическая патология поражает лимфоузлы шеи и подмышечных впадин. Раковые клетки стремительно распространяются по организму, поражая отдалённые структуры. Alk-негативная опухоль диагностируется у 50% взрослых. Прогноз отрицательный. Аlk-позитивная лимфома обычно встречается у детей и отличается удовлетворительным прогнозом.
Лимфома подмышек
- Новообразование маргинальной зоны представлено лимфосаркомой. Поражается лимфоидная ткань забрюшинного пространства. Обычно опухоль крупнозернистая. Пациент испытывает постоянную сильную боль в области опухоли.
- Мантийноклеточная патология развивается экстранодально. Состоит из клеток мантийной области. Плохо реагирует на цитостатические средства. Очаг составляют зрелые лимфоидные элементы идентичные клеткам мантии.
- При лимфоме Беркитта отмечается повышенная полиферативная активность опухолевых клеток. Очаги возникают в лимфатической, кровеносной и кроветворной система Х.
Опухоль бывает крупно- и мелкоклеточной, индолентной, агрессивной и высокоагрессивной.
При вялотекущей форме возрастает риск рецидивов. С такой патологией люди живут не больше 7 лет. Индолентный тип лимфомы представляют лимфоцитарные, многоклеточные новообразования и Бета-клеточные опухоли маргинальной зоны.
С заболеванием агрессивной степени выживаемость пациентов резко сокращается в течение 2-3 месяцев. Для патологии характерны ярко выраженные симптомы. Очаг бывает диффузный крупноклеточный или смешанный и иммунобластный диффузный.
При обнаружении высокоагрессивной лимфомы Беркитта или лимфобластной опухоли больному осталось жить считанные недели или дни.
Клиника болезни
При лимфоме признаки нарушений в организме нарастают по мере увеличения опухоли. Первые тревожные симптомы – воспаление лимфатических узлов в одной или нескольких областях тела.
Обследование лимфатических узлов
В течение 3 недель больной отмечает появление перечисленных изменений:
- Резкое снижение массы тела;
- Высокая температура;
- Вялость и сонливость;
- Повышенное потоотделение во время ночного сна;
- Бледность и серость кожи;
- Синяки и подкожные кровоизлияния;
- Онемение участков тела, обычно конечностей;
- Развивается апластическая анемия.
Специфические симптомы зависят от локализации новообразования:
- При поражении кожи человек отмечает постоянный зуд в определённой области.
- При лимфоме органов желудочно-кишечного тракта характерны расстройства стула, тошнота, рвота и боль в брюшине.
- Для поражения области средостения свойственно развитие кашля и одышки.
- Если опухоль давит на суставы, человек испытывает боль, нарушается двигательная функция конечности.
- Лимфома селезёнки отличается значительным увеличением органа и деформацией живота.
- Если поражены миндалины, изменяется голос, появляется першение в горле и боль при глотательных движениях.
- Вторичные очаги в центральной нервной системе и головном мозге ухудшают зрение, провоцируют головные боли и паралич.
С поражением костного мозга связано возникновение лейкоза.
На фоне лимфомы может развиться плоскоклеточная опухоль головы или шеи.
Указанные симптомы могут указывать на неопасное заболевание, поэтому важно оценить злокачественность патологии.
Диагностические меры
Неуточнённая опухоль не подвергается лечению. Важно дифференцировать клетки очага и уточнить диагноз. Онкологи назначают комплекс инструментально-диагностических исследований:
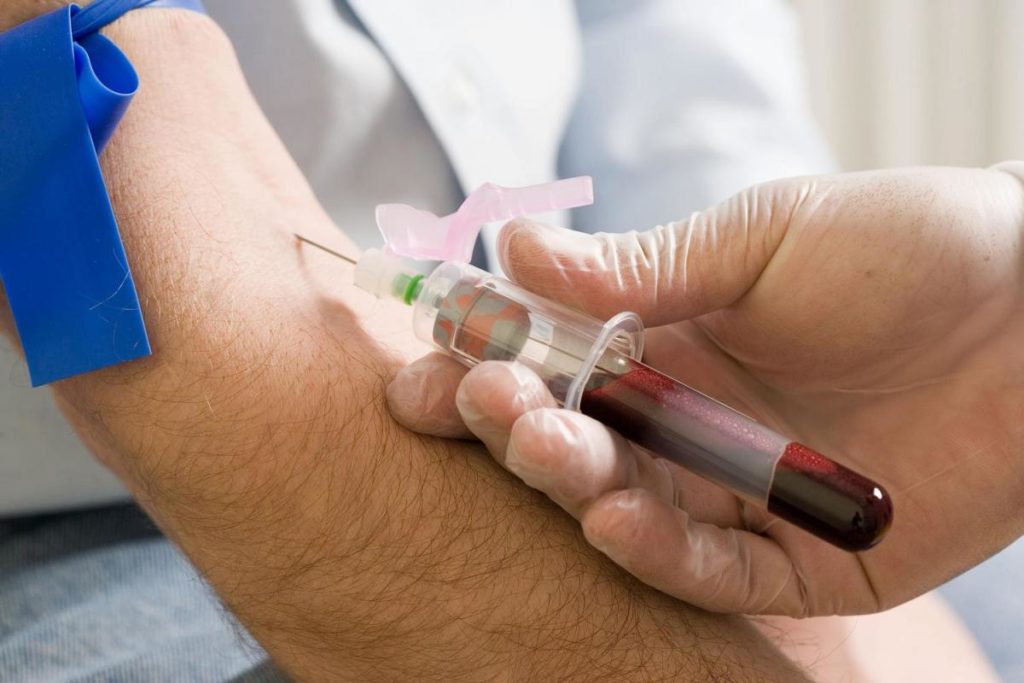
- Клинические анализы мочи и крови.
- Ультразвуковая диагностика органов брюшной полости и лимфатических узлов шеи, ключицы, паха и других областей.
- Для уточнения состояния области средостения, органов дыхания и костной ткани проводят рентгенографию.
- Определение онкомаркеров, в частности, титры Бета-2-микроглобулина и белковые соединения.
- Пункции ликвора и костного мозга.
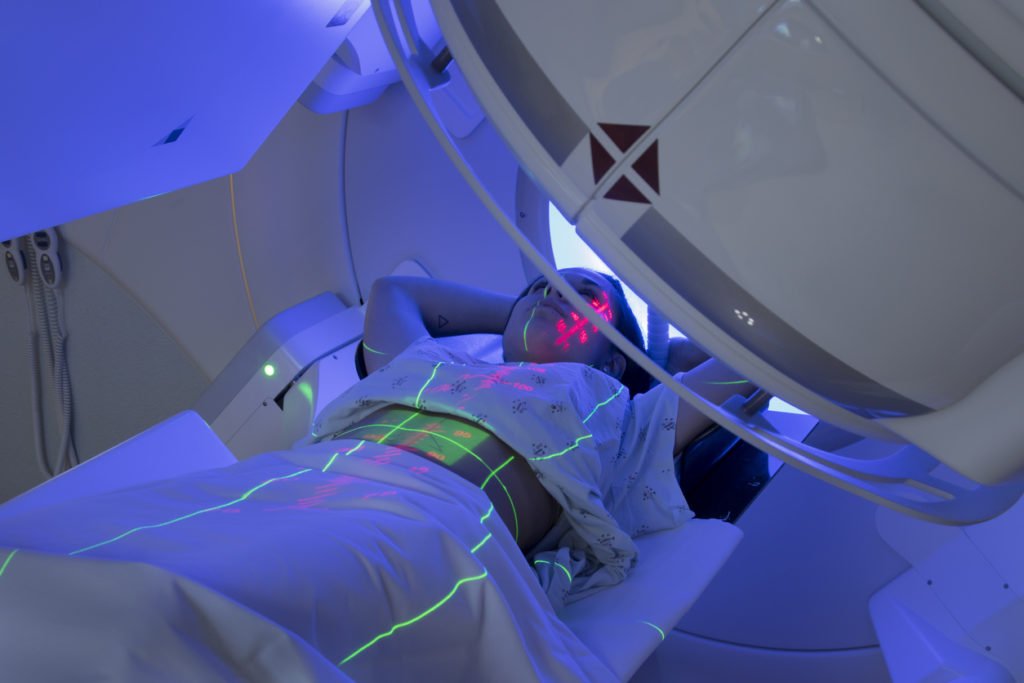
- Магнитно-резонансная и компьютерная томографии.
- Гистологическое исследование тканей опухоли предоставляет заключительный диагноз.
Лечебная тактика
Лечение назначается, опираясь на индивидуальные особенности пациента и лимфомы. Онкологи подбирают протокол исходя из размера очага, степени злокачественности и стадии болезни.
Для борьбы с В-клеточной лимфомой применяют химиотерапию. В зависимости от этапа развития патологии, курс цитостатиков включает один или несколько химиопрепаратов.
Влияние химии улучшает лучевая терапия. В роли самостоятельного лечения ионизирующее облучение применяется на первой стадии заболевания для высокодифференцированных новообразований и при вовлечении в онкологический процесс костной ткани.
При агрессивной опухоли, распространившей клетки по всем отделам организма, лучами воздействуют на самый агрессивный участок.
Если заболевание возвращается повторно, симптомы и течение болезни проходят в более тяжёлой форме. Рекомендована срочная пересадка костного мозга.
Крупные опухоли удаляют хирургически. Резекция злокачественного очага вместе с частью здоровой лимфоидной ткани сопровождается лучевой и химиотерапией. Метод увеличивает жизненные шансы пациента в 3 раза. Пятилетняя выживаемость при адекватном лечении встречается у большей части обратившихся больных.
Прием цитостатических средств негативно влияет на здоровые клетки организма. Подавляется иммунитет. Для нормализации защитных сил пациенту назначают иммунотерапию с применением интерферон-содержащих препаратов.
При терминальной стадии заболевания рекомендована паллиативная терапия для снятия симптомов интоксикации и улучшения качества жизни онкобольного.
Когда человек узнает о наличии злокачественного процесса, нередко случаются психические расстройства и глубокая депрессия. В таком случае необходима консультация психолога и поддержка близких людей. Оптимистически настроенные пациенты лучше справляются с лимфомой и быстрей входят в ремиссию.
Нетрадиционная медицина не способна исцелить человека от рака. Приём народных средств усугубит течение болезни и позволит опухолевым клеткам основательно проникнуть в организм больного. Гомеопатические препараты могут использоваться как поддерживающая терапия после основного лечения и назначения врача.
При развитии лейкемии на фоне облучения и приёма цитостатиков также рекомендуется трансплантация костного мозга. Метод позволяет возобновить кроветворный процесс и побороть онкологические проблемы. Для операции существует ряд противопоказаний и осложнений.
Восстановление и прогнозы на жизнь
Реабилитация включает кардинальное изменение образа жизни: отказ от вредных привычек, исключение вредной пищи и стабильное занятие лечебной физкультурой. Важно усилить противостояние иммунитета к раковым клеткам.
Лечение В-клеточной лимфомы на первой стадии эффективно в 90% случаев. При второй стадии пятилетняя выживаемость составляет 50%. На третьей – 30%. Четвёртая стадия всегда подразумевает скоропостижную смерть, выживает 8% пациентов.
Больной вправе оформить инвалидность 2 или 3 группы после полученного лечения.
Выберите город, желаемую дату, нажмите кнопку «найти» и запишитесь на приём без очереди:
Источник
Лимфоцитарная лимфома – новообразование, происходящее из лимфоцитов, клеток, присутствующих в крови, в костном мозге и в лимфоузлах. Наиболее ярко выраженной ее разновидностью является лимфоплазмоцитарная лимфома (макроглобулинемия Вальденстрема) – вялотекущая лимфома, которая была впервые описана шведским врачом Яном Вальденстремом в 1944 году. Ежегодно от 3 до 5 человек из 1 000 000 заболевают лимфоплазмоцитарной лимфомой. Лимфоцитарная лимфома составляет около 1-2% всех случаев рака крови. Заболевание чаще встречается у мужчин, чем у женщин.
В чем суть заболевания?

Типичными признаками лимфоцитарной лимфомы являются головокружение и головные боли
Макроглобулинемия Вальденстрема – это злокачественное заболевание лимфатической системы. При лимфоплазмоцитарной лимфоме в костном мозге, лимфатических узлах или селезенке злокачественно измененные В-лимфоциты (подтип белых кровяных клеток) бесконтрольно размножаются.
Особенностью этого заболевания является то, что клетки лимфомы продуцируют «ложные» антитела. Эти антитела, называемые иммуноглобулинами, могут быть ответственными за некоторые признаки заболевания у пациентов.
В России от 4000 до 5000 пациентов страдают болезнью Вальденстрема. Ежегодно на 1 миллион человек приходится около 3-5 новых случаев заболевания – это примерно 240 новых случаев в год. Лимфоцитарная лимфома чаще встречается в пожилом возрасте. Средний возраст выявления болезни – 65 лет. Болезнь поражает чаще мужчин, чем женщин.
В международной классификации болезней 10-го пересмотра (МКБ-10) лимфоплазмоцитарная лимфома обозначается кодом C88.0.
Причины
Болезнь Вальденстрема возникает из-за случайного изменения генетической информации одного В-лимфоцита. B-лимфоциты относятся к лейкоцитам и фактически отвечают за иммунную защиту организма. Клетки лимфомы почти всех пациентов с болезнью Вальденстрема имеют определенные генетические мутации: «дефектный» ген называется MYD88 и обычно участвует в контроле роста лимфоцитов. Мутация, вероятно, дает этой клетке преимущество выживания: она не умирает после назначенного времени, но передает «ошибку» во многие дочерние клетки. В отличие от здоровых В-лимфоцитов, эти опухолевые клетки не обладают свойствами иммуноцитов.
Точные причины развития заболевания неизвестны. Хотя опухолевые клетки имеют изменения в генах, никто не знает, что вызывает эти генетические изменения. В 20% случаев у пациентов с болезнью Вальденстрема есть родственник первой степени, у которого также была диагностирована лимфома.
Лимфоцитарная лимфома относится к группе индолентных (медленнорастущих) В-клеточных лимфом: это различие важно, потому что схема лечения медленнорастущих и быстрорастущих злокачественных новообразований отличается.
Основные факторы риска:
- возраст старше 65 лет;
- уровень гемоглобина ниже 11 г/дл;
- концентрация тромбоцитов ниже 100 г/л;
- бета-2-микроглобулин более 3 мг/л;
- концентрация антител класса М выше 70 г/л.
Симптомы
Усталость и снижение способности концентрировать внимание – наиболее распространенные признаки лимфоплазмоцитарной лимфомы (70% пациентов) и мелкоклеточной лимфоцитарной лимфомы. Они вызваны тем, что клетки лимфомы подавляют нормальное кроветворение в костном мозге, что может привести к анемии.
Снижение количества нормальных лимфоцитов приводит к развитию частых инфекций (30% пациентов).
Из-за отсутствия тромбоцитов у пациентов могут возникать поверхностные кровотечения на коже или в других органах (10% пациентов).
Некоторые пациенты имеют так называемые «В-симптомы» – лихорадка (более 38,5°С) без видимых причин, потеря веса более чем на 10% в течение 6 месяцев или ночная потливость. У некоторых больных отмечается безболезненное увеличение лимфатических узлов, печени или селезенки. Вышеупомянутые симптомы обусловлены самим присутствием лимфомы в организме.
Другим признаком болезни Вальденстрема является синтез «ложных» антител. Организм некоторых пациентов синтезирует большое количество антител, что приводит к возникновению синдрома гипервязкости крови. Типичными признаками болезни являются головокружение, головные боли, нарушения зрения или даже расстройства слуха. «Неправильные» антитела могут также нацеливаться на нервные волокна или блокировать факторы свертывания крови и, таким образом, усиливать склонность к кровотечениям.
Диагностика

Лучевая диагностика ( компьютерная и магнитно-резонансная томография) позволяет выявить наличие опухолевых образований в различных частях тела, которые не доступны врачу при внешнем осмотре
Вначале врач собирает анамнез и проводит физический осмотр пациента. Диагноз ставится на основе клинических, лабораторных, иммунологических и генетических данных.
Для установления диагноза лимфоцитарной лимфомы требуется взять образец ткани костного мозга и отправить на гистологическое исследование. Биопсия проводится под анестезией. Как правило, образец ткани берут на гребне подвздошной кости.
Ткань увеличенных лимфатических узлов также должна быть исследована специалистом по лимфоме. Если возможно, лимфатический узел следует полностью удалить хирургическим путем. Если пораженный лимфатический узел труднодоступен, более крупные образцы тканей можно альтернативно взять с использованием биопсии пуансона. Образцы, полученные с помощью тонкой иглы, недостаточны для точной диагностики.
В лабораторных анализах наблюдается увеличение количества моноклонального иммуноглобулина М. Гистологическое и цитологическое исследование костного мозга выявляет увеличение зрелых лимфоцитов при лимфосаркоме этого вида.
После определения вида лимфомы рекомендуется провести дополнительные обследования: компьютерную томографию, ПЭТ-КТ, МРТ, рентгенографию и ультразвуковое исследование.
Благодаря этим методам визуализации местоположение злокачественной опухоли можно определить более точно, что особенно важно для лучевой терапии.
Классификация
Для определения стадии индолентной лимфоцитарной лимфомы используют классификацию по Анн-Арбор:
- I стадия: вовлечение одного лимфоузла или органа вне лимфатической системы;
- II стадия: вовлечение одного или нескольких лимфатических узлов на одной стороне диафрагмы с или без поражения других тканей;
- III стадия: поражение двух или более лимфоузлов на обеих сторонах диафрагмы с поражением органов вне лимфатической системы;
- IV стадия: поражение нескольких лимфоузлов с одновременным поражением органов.
Также выделяют бессимптомную (А) форму болезни и форму с выраженными симптомами (В).
Лечение

Выбор программы лечения зависит от вида лимфомы и состояния больного
Выбор терапии зависит прежде всего от наличия или отсутствия клинических симптомов. Пациентам, у которых нет симптомов, часто не требуется терапия. Пациенты должны находиться под пристальным наблюдением врача и регулярно проходить медицинские обследования, чтобы при необходимости своевременно начать лечение.
У пациентов с незначительными или развивающимися симптомами требуется немедленно начать терапию. Другой причиной срочного начала лечения являются изменения в картине крови – анемия.
Если лечение необходимо, существует несколько вариантов подавления болезни. Однако полностью вылечиться невозможно.
Варианты лечения:
- химиотерапия;
- радиотерапия;
- трансплантация стволовых клеток;
- поддерживающая терапия – плазмаферез;
- комбинация химиотерапии и плазмафереза.
Радиотерапия
Ионизирующее излучение повреждает ДНК раковых клеток. Излучение повреждает не только ДНК опухолевых клеток, но и здоровых тканей. Здоровые клетки лучше способны восстанавливать ДНК, чем раковые: эта разница в регенерации ДНК является самой большой при относительно низкой дозе излучения. Чтобы использовать эту разницу, излучение часто делится на множество небольших количеств (фракций) и проводится в течение нескольких дней.
Иммунохимиотерапия
В начале пациентам назначают иммунохимиотерапию: это комбинация химиопрепарата (например, Бендамустина) и моноклонального антитела. Другие эффективные методы лечения включают Ритуксимаб в сочетании с ингибитором протеасомы. Этот активный ингредиент ингибирует распад белка в клетках лимфомы и, таким образом, препятствует их выживанию (происходит накопление ненужного белка).
Высокодозная химиотерапия и трансплантация костного мозга
Для молодых пациентов высокодозная химиотерапия и трансплантация костного мозга – еще один способ приостановить развитие болезни. Обычно берутся стволовые клетки от самого пациента и после химиотерапии, неповрежденные, обратно вводятся в кровоток. Стволовые клетки от здоровых доноров используются только в исключительных случаях и у молодых пациентов с клинически агрессивным течением, так как лечение имеет высокие риски и побочные эффекты.
Схема лечения зависит от возможных сопутствующих заболеваний, возраста и общего физического состояния конкретного пациента. Пациенты страдают от повышенной вязкости крови, поэтому рекомендуется выполнить плазмаферез до начала иммунохимиотерапии.
Особенности долгосрочного лечения
Снижение количества эритроцитов или тромбоцитов в крови – один из признаков недуга, поэтому общий анализ крови необходим для преждевременного выявления заболевания
Для достижения долгосрочных эффектов от лечения необходимо регулярно проверять состояние пациента. Такие контрольные проверки необходимо проводить каждые три месяца в первые два года после окончания терапии. С третьего года обследование проводится с ежегодными интервалами. Во время последующих обследований также рассматривается вопрос о том, возникают ли долгосрочные побочные эффекты.
Следующие исследования рекомендуется проходить всем пациентам с лимфоплазмоцитарной лимфомой:
- физический осмотр;
- общий и биохимический анализы крови;
- анализы на концентрацию лактатдегидрогеназы;
- обследование печени и почек;
- рентгенографическое и ультразвуковое обследование;
- контроль лабораторных данных (IgM) и участков заболевания, которые были заметны до лечения.
Прогноз пациентов с лимфоцитарной лимфомой
Как и в случае с другими лимфомами, описанные выше методы лечения помогают устранить симптомы, но неспособны полностью вылечить пациента. В некоторых случаях у пациентов не развиваются клинические симптомы в течение многих лет, хотя болезнь медленно прогрессирует. Цель терапии – максимально подавить заболевание и сохранить качество жизни пациентов.
Отсутствие нормальных лимфоцитов приводит к синдрому дефицита антител, что приводит к развитию иммунодефицита и частому возникновению сопутствующих инфекций.
Средняя продолжительность жизни составляет 7,7 года после установления первоначального диагноза, если проводится своевременное лечение.
В общей сложности 50% пациентов выживают после 10 лет с момента постановки диагноза; некоторые из них имеют высокое качество жизни даже после более чем 20 лет жизни.
При возникновении любых симптомов пациентам с лимфомой в обязательном порядке необходимо обращаться за консультацией к врачу, чтобы избежать развития опасных для жизни последствий.
Источник
