Лекарства при синдроме слабости синусового узла
Цели лечения
Профилактика ВСС вследствие брадиаритмии, устранение или облегчение клинических проявлений заболевания, а также предотвращение возможных осложнений (тромбоэмболия, сердечная и коронарная недостаточность).
Показания к госпитализации
- Выраженные симптомы заболевания. Так, в случае обмороков, частых пресинкопальных состояний показана экстренная госпитализация.
- Планируемая имплантация ЭКС.
- Необходимость подбора антиаритмической терапии при синдроме брадикардии-тахикардии.
Немедикаментозное лечение
Немедикаментозное лечение больных с ИБС, АГ, сердечной недостаточностью включает стандартные диетические рекомендации, а также психотерапевтическое воздействие. Кроме того, необходимо отменить препараты (если возможно), которые могли вызвать или усугубить СССУ (например, бета-адреноблокаторы, блокаторы медленных кальциевых каналов, антиаритмические препараты классов I и III, дигоксин).
Медикаментозное лечение
Возможности медикаментозного лечения СССУ ограничены. Терапию основного заболевания, вызвавшего развитие СССУ (этиотропное лечение), проводят по общим правилам. В экстренных случаях (выраженная синусовая брадикардия, ухудшающая гемодинамику) внутривенно струйно вводят 0,5-1 мл 0,1% раствора — атропина. При сохранении симптоматики устанавливают временный ЭКС. В случае развития приступа Морганьи-Адамса-Стокса необходимы реанимационные мероприятия.
При выраженных симптомах для увеличения ЧСС можно назначать беллоид (по 1 таблетке 4-5 раз в день), пролонгированные формы теофиллина (по 75-150 мг 2-3 раза в день). Однако при использовании данных препаратов необходимо помнить об опасности провокации гетеротопных нарушений ритма. Терапию сопутствующих тахиаритмий следует проводить с большой осторожностью. Практически все современные антиаритмические средства оказывают тормозящее действие на функцию синусового узла. Несколько меньше данное свойство выражено у аллапинина, пробное назначение которого в малых дозах (по 12,5 мг 3-4 раза в день) возможно.
У больных с ваготонической дисфункцией синусового узла, в отличие от СССУ, вызванного органическими причинами, консервативная терапия имеет основное значение. Лечение вегетативной дистонии проводят по общим принципам, включая мероприятия, направленные на ограничение парасимпатических влияний на сердце (не рекомендуют ношение одежды, сдавливающей шею, проводят лечение сопутствующей патологии желудочно-кишечного тракта), дозированные физические нагрузки, рациональную психотерапию. Положительный эффект у таких больных дает клоназепам в дозе 0,5-1 мг на ночь с возможным последующим увеличением дозы до 1,5-2 мг в 2-3 приёма. Препарат позволяет корригировать психовегетативные расстройства, ведущие к формированию ваготонической дисфункции синусового узла, что проявляется устранением не только обмороков, слабости, головокружения, но и уменьшением выраженности брадикардии и других ЭКГ-признаков. У больных с синдромом ночного апноэ при адекватном лечении данного заболевания (СРАР-терапия, оперативное лечение) наблюдают исчезновение или уменьшение проявлений дисфункции синусового узла.
Хирургическое лечение
Основной метод лечения органического СССУ- имплантация постоянного ЭКС.
Показания к имплантации ЭКС при СССУ делят по классам.
— Класс I.
- Дисфункция синусового узла с документированной брадикардией или паузами, сопровождаемыми симптоматикой, в том числе в результате терапии, которая не может быть отменена или заменена.
- Проявляющаяся клинически хронотропная некомпетентность.
— Класс IIа.
- Дисфункция синусового узла с ЧСС менее 40 в минуту и клинической симптоматикой при отсутствии документального подтверждения, что симптомы обусловлены именно брадикардией.
- Синкопе по непонятным причинам в сочетании с выявленными при электрофизиологическом исследовании нарушениями функции синусового узла.
— Класс IIb.
- Минимально выраженная симптоматика при ЧСС в состоянии бодрствования менее 40 в минуту.
У больных с СССУ предпочтительно использование ЭКС в режимах ААI или (при сопутствующих нарушениях АВ-проводимости) DDD, а в случаях симптомной хронотропной недостаточности — ААIR или DDDR.
Примерные сроки нетрудоспособности
Примерные сроки нетрудоспособности определяются тяжестью основного заболевания. Как правило, при отсутствии осложнений сроки госпитализации при имплантации ЭКС редко превышают 10-15 дней. Больные не могут работать по специальностям, связанным с угрозой безопасности других людей.
Дальнейшее ведение
Дальнейшее ведение пациентов с СССУ включает:
- контроль системы ЭКС, подбор параметров стимуляции, определение времени замены ЭКС, осуществляемые в специализированных аритмологических центрах;
- лечение основного заболевания;
- лечение сопутствующих тахиаритмий.
Информация для пациента
Пациенту рекомендуют регулярно проходить профилактический контроль системы ЭКС. При возникновении новых или при рецидиве прежних симптомов (обмороки, головокружение, одышка при физической нагрузке) следует немедленно обратиться к врачу.
Больным с СССУ, которым ЭКС не был имплантирован, запрещают приём любых антиаритмических препаратов (особенно β-адреноблокаторов, верапамила, сердечных гликозидов) без предварительной консультации с кардиологом.
Необходим ежедневный контроль ЧСС, а при обнаружении усугубления брадикардии — немедленное обращение к врачу. Показана периодическая регистрация ЭКГ (периодичность определяется лечащим врачом), а при необходимости холтеровское моииторирование ЭКГ.
Прогноз
При своевременной имплантации ЭКС прогноз для жизни и восстановления трудоспособности расценивают как благоприятный. У 19-27% больных с СССУ в течение 2-8 лет устанавливается постоянная форма ФП, что можно приравнивать к самоизлечению от СССУ.
Царегородцев Д.А.
Брадиаритмии
Опубликовал Константин Моканов
Источник
Синдром слабости синусового узла — это разновидность функционального поражения сердечнососудистой системы, при которой естественный водитель ритма не способен генерировать импульсы достаточной для полного сокращения всех структур силы.
Возникает подобное явление по патологическим причинам, почти всегда оно вторичное. Восстановление возможно, полное излечение тоже, но перспективы туманны, зависят от основного заболевания, общего состояния здоровья, также квалификации специалиста.
Органические отклонения ассоциированы с худшим прогнозом, поскольку нормализовать работу кардиальных структур потенциально тяжелее.
Механизм возникновения патологии
Понимание сути развития болезни заключается в определении анатомических и физиологических особенностей.
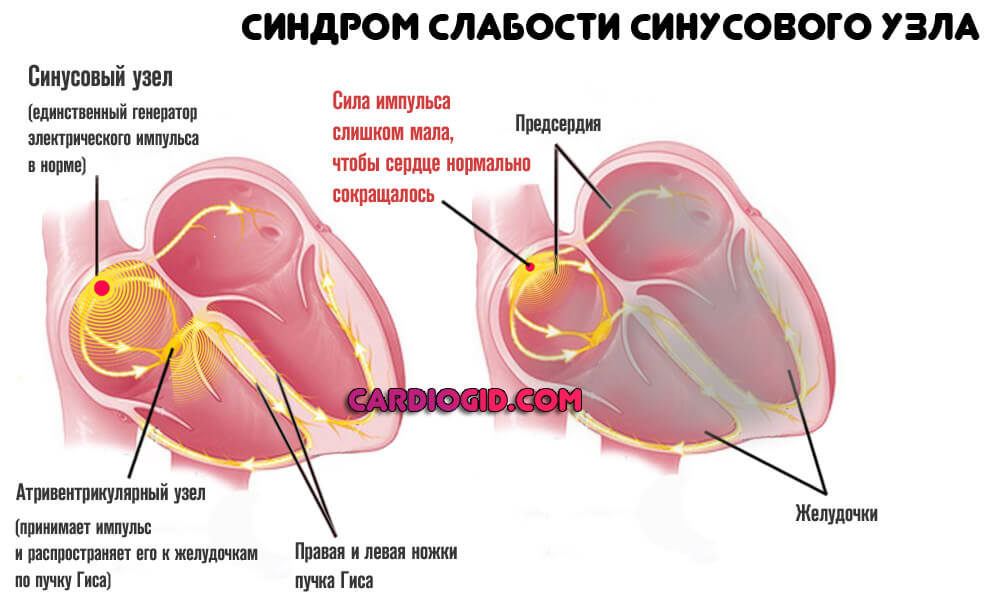
В основе синдрома лежит нарушение нормальной активности синусового узла. Это специальное скопление клеток, ответственных за генерирование электрического импульса достаточной мощности. В адекватных условиях сердце работает автономно, без сторонних факторов стимуляции. Выработка сигнала — задача водителя ритма.
Под действием тех или иных моментов происходит снижение интенсивности электроимпульса. Он продолжает проводиться по специальным волокнам к атриовентрикулярному узлу и далее по ножкам пучка Гиса, но сила столь мала, что не позволяет сократиться миокарду полностью.
Восстановление проводится радикальными, но не всегда хирургическими методами. Суть заключается в стимуляции «ленивого» сердца.
По мере прогрессирования патологического процесса наблюдается еще большее ослабление в работе миоцитов.
Возникает нарушение сократимости миокарда, снижается кровяной выброс, гемодинамика страдает. Тотальные функциональные дефекты нередко приводят к остановке работы органа, инфаркту или коронарной недостаточности.
Различия между синдромом слабости синусового узла и дисфункцией СУ
По сути, разграничивать патологические процессы двух описанных типов не нужно. Описываемое заболевание считается частным случаем нарушения работы водителя ритма. Потому второй термин обобщающий.
Если же рассматривать СССУ как отдельную разновидность, ей присущи следующие характерные, патогномоничные признаки:
- Перемежающаяся брадикардия и тахикардия (состояние известно как синдром тахи-бради). Это не единственно возможный клинический тип процесса.
- Другие формы указанного заболевания — отклонения ЧСС в ту или иную стороны. Наблюдается ослабление (не свыше 40-50 ударов в минуту) или усиление (от 100).
- Начинается преимущественно в утреннее время. Рецидивы возможны в ночные часы.
К прочему, развитие синдрома слабости синусового узла идет постепенно, годами. Иные дисфункции отличаются агрессивностью, быстрым движением вперед.
Классификация
Типизация патологического процесса проводится по ряду оснований.
Исходя из происхождения болезни, говорят о таких видах:
- Первичный СССУ. Развивается на фоне самих кардиальных проблем. Некоторые врачи (теоретики и практики) понимают под указанным термином становление процесса без сторонних факторов. Это крайне редкая ситуация.
- Вторичная разновидность. Формируется под влиянием внесердечных причин. Встречается в 30% зафиксированных случаев.
В зависимости от активности, течения:
- Латентный тип. Определяется в 15% ситуаций. Это наиболее мягкая форма в большинстве случаев, поскольку не имеет симптомов, не прогрессирует на протяжении длительного периода времени. Возможен и обратный вариант, когда движение вперед есть, усугубление тоже, но пациент ничего не чувствует.
- Острый манифестирующий. Характеризуется появлением тяжелого приступа тахикардии или ослабления ЧСС, с выраженными проявлениями со стороны кардиальных структур, нервной системы. Нередко отграничить синдром слабости синусового узла от прочих отклонений с ходу невозможно. Далее течение болезни определяется постоянными рецидивами.
- Хронический тип. Симптоматика присутствует постоянно. Но как таковых обострений нет. Интенсивность проявлений также минимальна. В основном дает знать о себе тахикардией.
По выраженности объективных органических отклонений:
- Компенсированная форма. Сердце пока еще справляется с нарушениями работы. Активизируются адаптивные механизмы, наблюдается адекватная сократимость миокарда.
Подобное положение вещей может сохраняться годами, пациент в таком случае и не подозревает, что болен.
Симптомы отсутствуют или же клиническая картина минимальна. Легкие приступы сердцебиения, незначительная одышка или покалывание в груди. Вот и все, что возникает на фоне данного типа.
- Декомпенсированная форма. Встречается чаще. Это классический вариант, при котором симптоматика достаточно выражена для определения неполадок со здоровьем. Но проявления неспецифичны. Требуется объективная диагностика.
Наконец, исходя их вариантов клинической картины и преобладающего признака:
- Брадикардический вид. Частота сердечных сокращений снижается. Порой до опасного минимума в 40-50 ударов в минуту. Бывает менее. Присутствует угроза острых состояний, вроде инсульта или приступов Морганьи-Адамса-Стокса. Требует имплантации кардиостимулятора.
- Смешанный, брадитахисистолический тип. Отмечается попеременное чередование ускорения и замедления частоты сокращений сердца. Возможно подключение прочих аритмий, что усугубляет прогноз. Качество жизни пропорциональной падает.
Представленные классификации клинически важны, поскольку позволяют определиться с вектором диагностики и выработкой грамотной терапевтической тактики.
Причины
Факторы развития делятся на две группы. Первичные обусловлены нарушением работы самого сердца, также сосудов. Вторичные — экстракардиальными моментами и заболеваниями.
Первичные
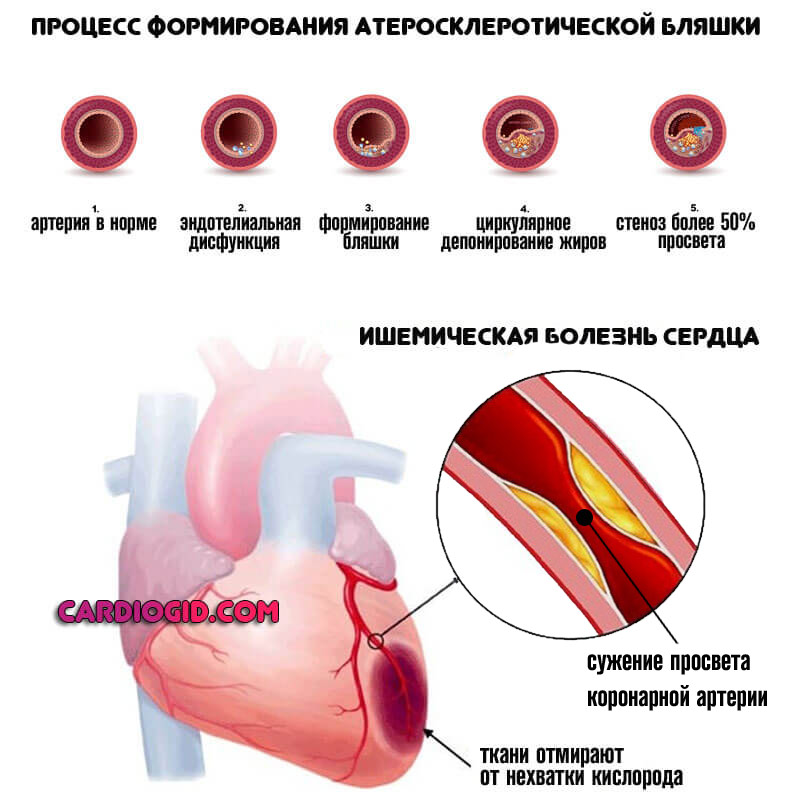
- ИБС. Сопровождает пациентов в возрасте от 40 лет. В редких случаях возможны формирования нарушений в ранний период.
Суть заключается в невозможности нормального обеспечения кровью самих сердечных структур.
Из-за постоянной гипоксии развиваются органические нарушения: нарастает мышечная масса, расширяются камеры. Слабость синусового узла — возможный вариант, но наблюдается не всегда.
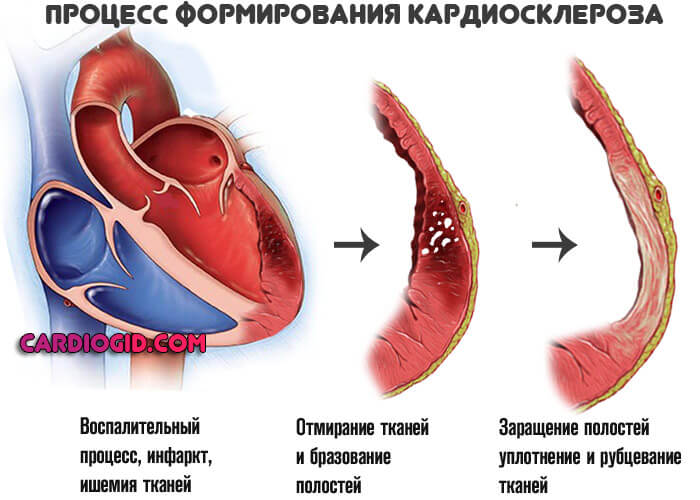
- Аутоиммунные патологии, затрагивающие кардиальные структуры и сосуды. Васкулит, ревматизм, системная красная волчанка и прочие.
Затрагивают мышечный слой. Деструкция тканей приводит к их замещению рубцовыми фрагментами и развитию кардиосклероза.
Они не могут сокращаться, не обладают эластичностью, отсюда невозможность адекватной работы. Кровь перекачивается с меньшей интенсивностью.
В перспективе нескольких лет это может закончиться тотальной полиорганной дисфункцией или неотложными состояниями.
- Воспаление сердца (миокардит) и окружающих структур. Инфекционного, реже аутоиммунного генеза. Восстановление в стенах стационара, с применением антибиотиков и кортикостероидов. Несвоевременная помощь приводит к деструкции тканей, минимум тяжелой инвалидности, максимум — к летальному исходу.
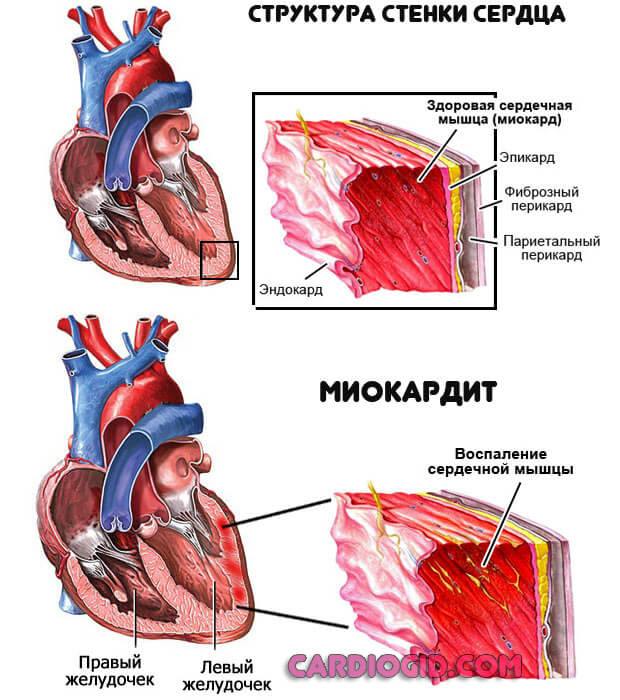
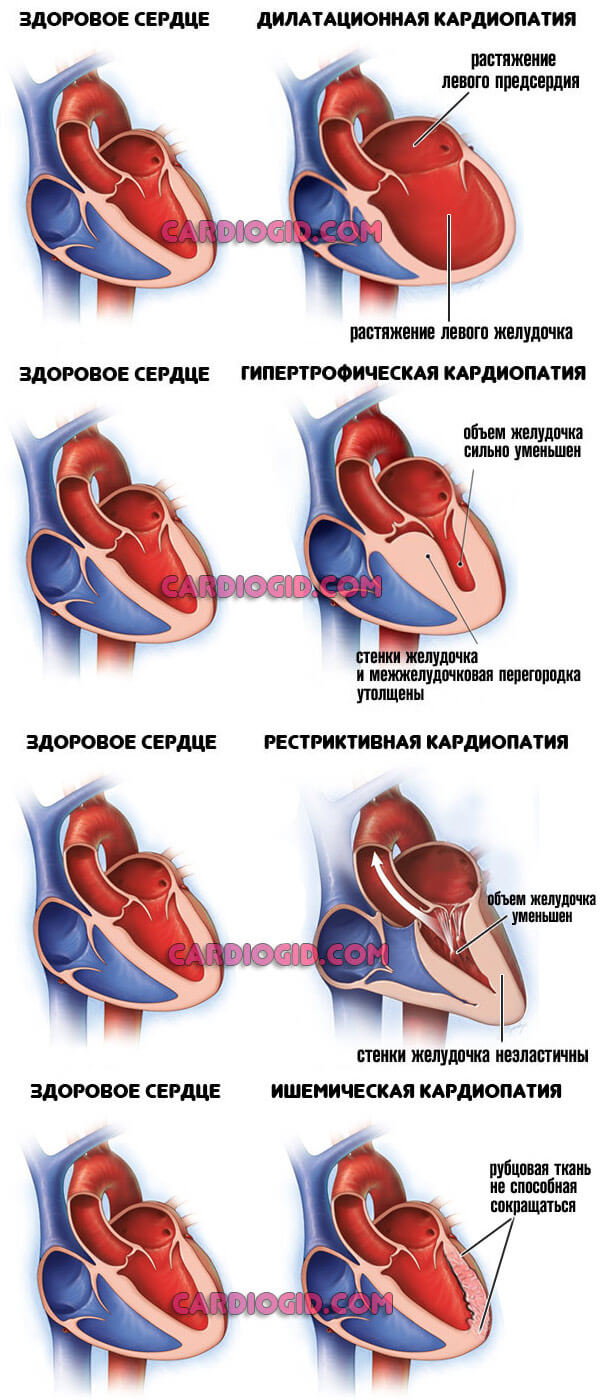
- Кардиомиопатия. Нарушение разрастания мышечного слоя или же расширении камер сердца. Оба состояния потенциально смертельны без своевременной помощи. Радикальное лечение невозможно, требуется применение поддерживающих препаратов для остановки процесса. Длительность полезного воздействия — вся жизнь.
- Операции на сердце. Даже незначительные на первый взгляд, вроде проведенной радиочастотной абляции, прочих. Безопасных вмешательств на кардиальных структурах не существует. Всегда есть риск осложнений. Так, на фоне прижигания обширного участка либо если обработана функционально активная, здоровая область, вероятность аритмии выше.
- Травмы сердца. К таковым приводят ушибы грудной клетки, переломы ребер.
Врожденные и приобретенные органические отклонения развития кардиальных структур. Множественны по характеру. Наиболее типичными считаются пролапс митрального клапана, прочие состояния, вызывающие обратный ток крови (регургитацию), аортальная недостаточность и многие другие. На ранних этапах не проявляют себя никак. Возможно отсутствие симптомов пороков вплоть до наступления летального исхода.
В редких случаях — гипертоническая болезнь запущенного типа.
Вторичные факторы
Внесердечные проблемы менее распространены:
- Интоксикации выраженного характера. Причин состоянию масса. От раковых процессов запущенного этапа до отравления солями металлов, болезней печени декомпенсированного типа.
- Вегетативная дисфункция (ВГСУ) проявляется часто. Возможно временное ослабление работы синусового узла в результате рвоты, кашля, перемены положения тела, метеозависимости, занятий спортом. Дистония также играет роль. Но это не диагноза, а симптом того или иного заболевания.
- Передозировка препаратов антигипертензивного, кардиостимулирующего действия. К подобному же итогу приводит длительное применение этих средств.
- Метаболические процессы, ассоциированные с нарушением обмена калия, магния.
- Сифилис, ВИЧ, туберкулез. Опасные инфекционные или вирусные процессы.
- Возраст от 50 лет. Организм утрачивает возможность адекватно адаптироваться к вредным факторам внешнего и внутреннего характера. Потому риски развития патологий кардиального профиля выше.
- Длительное голодание, кахексия. Складывается как итог объективных процессов (рак, инфекции, болезнь Альцгеймера, сосудистая и иная деменция) или сознательного отказа от пищи (диета, анорексия).
- Поражения эндокринного профиля. Диабет, гипертиреоз (избыточная выработка гормонов щитовидной железы), обратный процесс, дефицитарные состояния по части надпочечников.
В отсутствии данных за органические патологии говорят об идиопатической форме. Это также распространенный вариант.
Восстановление заключается в купировании признаков. Эффективность подобной меры спорная, без этиоропной составляющей действие неполное.
Симптомы
Проявления зависят от формы и степени тяжести патологических отклонений. Среди возможных признаков:
- Боли в грудной клетке. Интенсивность различна, от незначительного покалывания до серьезных приступов дискомфорта. Несмотря на яркую выраженность, говорить о происхождении без тщательной диагностики невозможно.
- Ощущение пропускания ударов сердца, трепетания, гулкого биения. При этом тахикардия сменяется обратным явлением. Эпизоды длятся от 15 до 40 минут и чуть более.
- Одышка. Неэффективность работы легочных структур обусловлена гипоксией тканей. Таким способом организм пытается нормализовать кислородный обмен. На начальном этапе, когда дефектов еще нет (размеры сердца обычные, мышечный слой тоже, системы работают стабильно), симптом возникает только при повышенной активности. Заметить его еще сложно. На поздних — появляется интенсивная одышка даже в состоянии покоя. В рамках расширенной диагностики проводятся специфические тесты (велоэргометрия как пример).
- Аритмии иного типа. Помимо ускорения работы сердца фибрилляции, групповые или единичные экстрасистолии.
Опасность конкретного вида определяется в ходе ЭКГ и динамического наблюдения. Потенциально летальные формы развиваются несколько позже от начала основного патологического процесса.
Церебральные структуры страдают в результате гемодинамического нарушения и снижения питания головного мозга:
- Шум в ушах, звон.
- Вертиго. Доходит до того, что пациент не может нормально ориентироваться в пространстве. Страдает внутреннее ухо, мозжечок.
- Цефалгия неопределенного происхождения. По характеру напоминает таковую при повышенном давлении или мигрени.
- Обмороки, синкопальные состояния. До нескольких раз в сутки.
- Психические нарушения. По типу депрессивных эпизодов длительного характера, агрессивности, повышенной раздражительности.
- Когнитивные и мнестические отклонения. Пациент не может вспомнить важные вещи, заполнить новую информацию. Падает эффективность мышления.
- Ощущение онемения конечностей, слабости, сонливости.
Общие симптомы:
- Бледность кожных покровов.
- Цианоз носогубного треугольника.
- Снижение работосуепособности, возможности обслуживать себя в быту.
Симптомы слабости синусового узла определяются церебральными, кардиальными и общими проявлениями.
Первая помощь при приступе
Методики доврачебного воздействия предполагают четкий алгоритм:
- Вызов скорой. Проводится в первую же очередь. Острые приступы сопровождаются выраженной клиникой, причем симптомы неспецифичны. Возможны те или иные состояния, вплоть до летальных.
- Измерение артериального давления, частоты сердечных сокращений. Оба показателя на фоне отклонений изменяются в сторону увеличения. Реже возможна асимметрия (высокие цифры АД при брадикардии).
- Открыть форточку, окно для притока свежего воздуха. Положить на голову и грудь смоченный в холодной воде фрагмент ткани.
- Лечь, как можно меньше двигаться.
Препараты использовать нельзя, равно как не стоит прибегать к народным рецептам.
Восстановление ритма при ускорении ЧСС проводится вагусными методами: глубокое дыхание, надавливание на глазные яблоки (при отсутствии офтальмологических состояний).
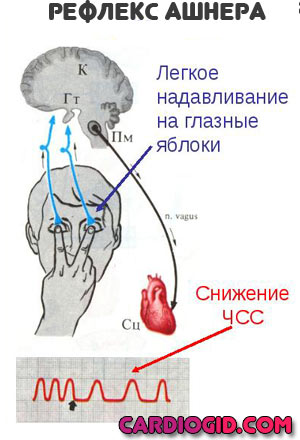
При остановке сердца показан массаж (120 движений в минуту, с продавливанием грудины на несколько сантиметров).
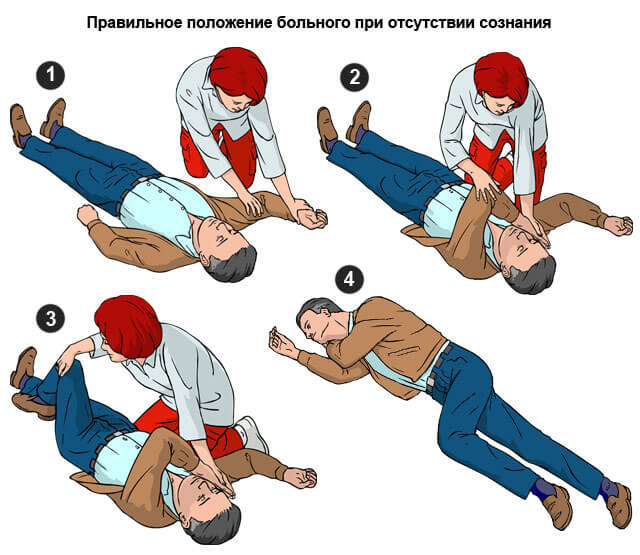
Из обморока пациента можно вывести с помощью нашатырного спирта. Раствор аммиака не нужно подставлять под нос больному, возможны ожоги дыхательных путей.
Следует смочить ватку и провести несколько раз перед лицом пострадавшего, примерно в 5-7 см. До восстановления сознания рекомендуется повернуть голову на бок и освободить язык.

По прибытии скорой помощи решается вопрос о транспортировке больного в стационар. Отказываться не стоит, нужно выяснить источник начавшегося явления.
Диагностика
Обследованием пациентов занимаются кардиологи. Специалисты по патологиям ЦНС и гормональным проблемам также могут быть привлечены в рамках определения происхождения процесса.
Перечень мероприятий:
- Устный опрос человека и сбор анамнестических данных.
- Измерение артериального давления, подсчет частоты сердечных сокращений.
- Электрокардиография. Основная методика. Предоставляет возможность определить характер функциональных нарушений в краткосрочной перспективе.
- Суточное мониторирование. Суть заключается в оценке АД и ЧСС на протяжении 24 часов.
- Эхокардиография. Визуализация кардиальных структур. Одна из главных методик раннего выявления органических дефектов.
- МРТ по показаниям для получения четких изображений.
- Коронография.
Также оценка неврологического статуса, анализ крови на гормоны, общий, биохимический. Диагностика проводится в амбулаторных или стационарных условиях. Во втором случае происходит быстрее.
Признаки на ЭКГ
Слабая работа синусового узла имеет несколько специфических черт на кардиограмме:
- Полное исчезновение зубцов P.
- Деформация пиков, несвоевременное появление комплекса QRS, его отсутствие.
- Внеочередные сокращений на фоне экстрасистолии, которая возникает часто.
- Брадикардия или ускорение кардиальной деятельности.
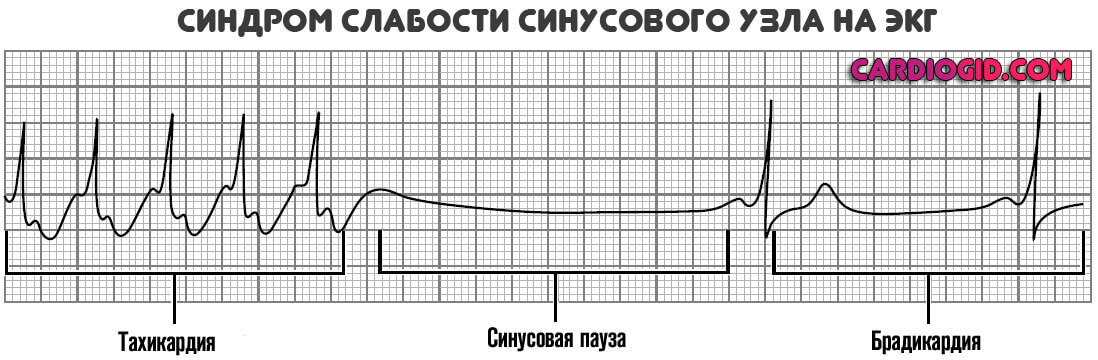
Характерных черт намного больше. Третичные или вторичные патологии представлены блокадами, фибрилляцией. Одни признаки накладываются на другие.
Пути лечения
Суть терапии заключается в устранении основной патологии (этиотропная методика) и купировании симптоматики. Используются медикаменты, реже проводится хирургическое вмешательство.
Препараты:
- Антиаритмические. В рамках восстановления адекватного ритма.
- Противогипертензивные. Разных типов. От блокаторов кальциевых каналов до ингибиторов АПФ.
- На фоне неотложных состояний применяются стимуляторы (Эпинефрин, Атропин). С большой осторожностью.
Внимание:
Сердечные гликозиды в основном не используются ввиду возможной остановки сердца.
Хирургическая методика предполагает имплантацию кардиостимулятора, и устранение пороков развития кардиальных структур.
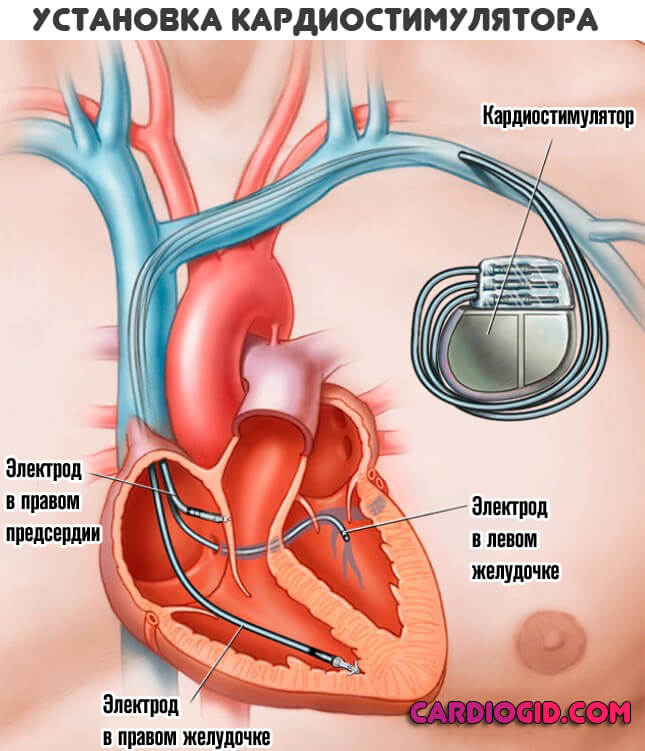
Лечение не возымеет эффекта, если присутствуют осложняющие факторы. Они не только препятствуют адекватному восстановлению, замедляя или полностью нивелируя эффект, но и повышают риск опасных последствий.
Рекомендуется:
- Отказаться от вредных привычек: курения, употребления алкоголя, наркотических средств.
- При длительном лечении соматических и психических расстройств, нужно скорректировать терапевтический курс, чтобы он не вредил сердцу.
- Полноценно отдыхать (8 часов сна за ночь).
Рацион особой роли не играет. Однако рекомендуется витаминизировать меню, потреблять больше продуктов, содержащих калий, магний, белка.
Прогнозы и возможные осложнения
Исход процесса определяется тяжестью состояния, этапом, динамикой, здоровьем пациента вообще. Летальность минимальна.
Смерть обусловлена вторичными или третичными болезнями. Средняя выживаемость составляет 95%.
При присоединении фибрилляции, экстрасистолии резко снижается до 45%. Лечение нормализует прогнозы.
Последствия таковы:
- Остановка сердца.
- Инфаркт.
- Инсульт.
- Коронарная недостаточность.
- Кардиогенный шок.
- Сосудистая деменция.
В заключение
Синусовый узел — это скопление клеток, генерирующих электрический импульс, обеспечивающий сокращение всех кардиальных структур.
Слабость этого образования влечет недостаточную активность органа. Невозможность обеспечить кровью не только отдаленные системы, но и себя.
Причины многообразны, что обуславливает значительную сложность ранней диагностики.
Лечение проводится кардиологом или профильным хирургом. Длительность терапии может достигать десятилетий. Пожизненная поддержка в некоторых случаях — единственно возможный вариант.
Источник
