Лекарства для снятие корешкового синдрома поясничного отдела позвоночника
Поясничная радикулопатия (корешковый синдром) – это неврологическое состояние обусловленной компрессией одного из корешков L1-S1, для которого характерно наличие боли в пояснице с иррадиацией в ногу. Компрессия корешка может проявляться не только болью (иногда простреливающего характера), но и нарушением чувствительности онемением, парестезиями или мышечной слабостью. Радикулопатия( корешковый синдром) может возникать в любой части позвоночника, но она наиболее часто он возникает в поясничном отделе . Люмбо-сакральная радикулопатия встречается примерно у 3-5% населения, как у мужчин так и женщин, но ,как правило, у мужчин синдром встречается в возрасте 40 лет, а у женщин синдром развивается в возрасте от 50 до 60 лет. Лечение корешкового синдрома пояснично-крестцового отдела позвоночника может быть проведено как помощью консервативных методов, так и с использованием оперативных техник.
Причины
Любые морфологические образования или патологические процессы, которые приводят к компрессионному воздействию на нервный корешок, могут стать причиной корешкового синдрома.
Основными причинами поясничной радикулопатии являются:
- Грыжа диска или протрузия могут оказывать давление на нервный корешок и приводить к воспалению в области корешка.
- Дегенеративное заболевание суставов позвоночника, приводящее к образованию костных шипов на фасеточных суставах, что может привести к сужению межпозвоночного пространства, что будет оказывать компрессионное воздействие на нервные корешок.
- Травма или мышечный спазм могут оказывать давление на корешок и появлению симптоматики в зоне иннервации .
- Дегенеративное заболевание дисков, которое приводит к износу структуры межпозвоночных дисков, и уменьшению высоты дисков, что может привести к уменьшению свободного пространства в межпозвоночном отверстии и компрессии корешка на выходе из позвоночного столба.
- Спинальный стеноз
- Опухоли
- Инфекции или системные заболевания
У пациентов моложе 50 лет наиболее частой причиной корешкового синдрома в поясничном отделе позвоночника является грыжа межпозвоночного диска. После 50 лет корешковая боль часто вызвана дегенеративными изменениями позвоночника (стеноз межпозвоночного отверстия).
Факторы риска развития поясничной радикулопатии:
- возраст (45-64 года)
- курение
- психический стресс
- Напряженная физическая активность (частый подъем тяжестей)
- Вождение или вибрационное воздействие
Симптомы
Симптомы, возникающие в результате корешкового синдрома (радикулопатии), локализуются в зоне иннервации конкретного корешка.
- Боль в спине с иррадиацией в ягодицу, ногу и простирающаяся вниз позади колена, в стопу — интенсивность боли зависит от корешка и степени компрессии.
- Нарушение нормальных рефлексов в нижней конечности.
- Онемение или парестезия (покалывание) могут наблюдаться от поясницы до стопы, в зависимости от зоны иннервации пораженного нервного корешка.
- Мышечная слабость может возникать в любой мышце, которая иннервируется защемленным нервным корешком. Длительное давление на нервный корешок может вызвать атрофию или потерю функции конкретной мышцы .
- Боль и местная болезненность локализуются на уровне поврежденного корешка.
- Мышечный спазм и изменения позы в ответ на компрессию корешка.
- Боль усиливается при нагрузке и уменьшается после отдыха
- Потеря возможности совершать определенные движения туловищем: невозможность разгибаться назад, наклоняться в сторону локализации компрессии или долго стоять.
- Если компрессия значительная, то могут быть затруднительны такие виды активности как сидение, стояние и ходьба.
- Изменение нормального лордоза поясничного отдела позвоночника.
- Развитие стенозоподобных симптомов.
- Скованность в суставах после периода отдыха.
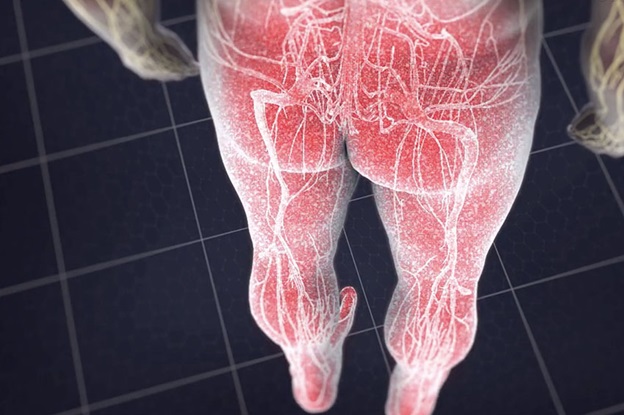
Паттерны боли
- L1 — задняя, передняя и внутренняя поверхность бедра.
- L2 — задняя, передняя и внутренняя поверхность бедра.
- L3 — задняя и передняя, ??а внутренняя поверхность бедра с распространением вниз .
- L4 — задняя и передняя поверхность бедра, к внутренней поверхности голени, в стопу и большой палец стопы .
- L5 – По заднебоковой части бедра, передней части голени, верхней части стопы и среднего пальцы стопы
- S1 S2 – Ягодица, задняя часть бедра и голени.
Начало появления симптомов у пациентов с пояснично-крестцовой радикулопатией (корешковым синдромом) часто бывает внезапным и включает боль в пояснице.
Сидение, кашель или чихание могут усугубить боль, которая распространяется от ягодицы по задней поверхности голени, лодыжки или стопы.
Необходимо быть бдительным при наличии определенных симптомов (красных флажков). Такие красные флажки могут означать более тяжелое состояние, требующее дальнейшего обследования и лечения (например, опухоль, инфекция). Наличие лихорадки, потери веса или ознобов требует тщательного обследования.
Возраст пациента также является фактором при поиске других возможных причин симптоматики у пациента. Лица моложе 20 лет и старше 50 лет подвержены повышенному риску возникновения более серьезных причин боли (например, опухоли, инфекции).
Диагностика
Первичный диагноз корешкового синдрома пояснично-крестцового отдела позвоночника выставляется на основании симптоматики истории болезни и данных физического обследования (включая тщательное изучение неврологического статуса). Тщательный анализ моторной, сенсорной и рефлекторной функций позволяет определить уровень поражения нервного корешка.
Если пациент сообщает о типичной односторонней иррадиирущей боли в ноге и есть один или несколько положительных результатов неврологического теста, то тогда диагноз радикулопатии очень вероятен.
Тем не менее, существует ряд состояний, которые могут проявляться схожими симптомами. Дифференциальную диагностику необходимо проводить со следующими состояниями:
- Псевдорадикулярный синдром
- Травматические повреждения дисков в грудном отделе позвоночника
- Повреждения дисков в пояснично-крестцовом отделе
- Стеноз позвоночного канала
- Cauda equina
- Опухоли позвоночника
- Инфекции позвоночника
- Воспалительные / метаболические причины — диабет, анкилозирующий спондилоартрит, болезнь Педжета, арахноидит, саркоидоз
- Вертельный бурсит
- Интраспинальные синовиальные кисты
Для постановки клинически достоверного диагноза, как правило, требуются инструментальные методы диагностики:
- Рентгенография – может обнаружить наличие дегенерации суставов, определить переломы, пороки развития костей, артрит, опухоли или инфекции.
- МРТ — ценный метод визуализации морфологических изменений в мягких тканях, включая диски, спинной мозг и нервные корешки.
- КТ (МСКТ) предоставляет полноценную информации о морфологии костных структур позвоночника и визуализацию спинальных структур в поперечном сечении.
- ЭМГ (ЭНМГ) Электродиагностические (нейрофизиологические) исследования необходимы для исключения других причин сенсорных и двигательных нарушений, таких как периферическая невропатия и болезнь моторных нейронов
Лечение
Лечение корешкового синдрома пояснично-крестцового отдела позвоночника будет зависеть от тяжести симптоматики и клинических проявлений. Чаще всего, используется консервативное лечение, но в определенных случаях бывает необходимо хирургическое лечение.
Консервативное лечение:
- Покой: необходимо избегать действий, которые вызывают боль (наклон, подъем, скручивание, поворот или наклон назад. Покой необходим при остром болевом синдроме
- Медикаментозное лечение: противовоспалительные, обезболивающие препараты, миорелаксанты.
- Физиотерапия. При остром болевом синдроме эффективно применение таких процедур как криотерапия или хивамат. Физиотерапия позволяет уменьшить боль и воспаление спинальных структур. После купирования острого периода физиотерапия проводится курсами( ультразвук, электростимуляция, холодный лазер, и др.).
- Корсетирование. Использование корсета возможно при остром болевом синдроме для уменьшения нагрузки на нервные корешки, фасеточные суставы, мышцы поясницы. Но длительность ношения корсета должна быть непродолжительной, так как продолжительная фиксация может привести к атрофии мышц.
- Эпидуральные инъекции стероидов или инъекции в область фасеточных суставов используются для уменьшения воспаления и купирования боли при выраженном корешковом синдроме.
- Мануальная терапия. Манипуляции позволяют улучшить мобильность двигательных сегментов поясничного отделе позвоночника , снять избыточное напряжение мышц . Использование методов мобилизации также помогает модулировать боль.
Иглорефлексотерапия. Этот метод широко используется в лечении корешкового синдрома в пояснично-крестцовом отделе позвоночника и помогает как снизить симптоматику в остром периоде, так и входит в комплекс реабилитации.
- ЛФК. Физические упражнения включают упражнения на растяжку и укрепление мышц . Программа упражнений позволяет восстановить подвижность суставов, увеличить диапазон движений и усилить мышцы спины и брюшной полости. Хороший мышечный корсет позволяет поддерживать, стабилизировать и уменьшать напряжение на спинномозговые суставы, диски и снизить компрессионное воздействие на корешок. Объем и интенсивность физических упражнений должны увеличиваться постепенно для того, чтобы избежать рецидивов симптоматики.
- Для того чтобы добиться стойкой ремиссии и восстановления функциональности позвоночника и двигательной активности в полном объеме необходимо, чтобы пациент после прохождения курса лечения продолжал самостоятельные занятия, направленные на стабилизацию позвоночника. Программа упражнений должна быть индивидуальной .
Хирургическое лечение
Оперативные методы лечения корешкового синдрома в пояснично-крестцовом отделе позвоночника необходимы в тех случаях, когда есть устойчивость к консервативному лечению или имеются симптомы, свидетельствующие о выраженной компрессии корешка такие как:
- Усиление радикулярной боли
- Признаки усиления раздражения корешка
- Слабость и атрофия мышц
- Недержание или нарушение функции кишечника и мочевого пузыря
При нарастании симптоматики, может быть показано хирургическое вмешательство, для того чтобы снять компрессию и удалить дегенеративные ткани, которые оказывают воздействие на корешок. Хирургические методы лечения корешкового синдрома в пояснично-крестцовом отделе позвоночника будут зависеть от того, какая структура вызывает компрессию . Как правило, эти методы лечения включают какой-либо способ провести декомпрессию корешка , либо стабилизировать позвоночник.
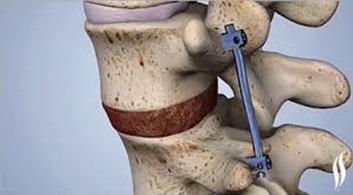
Некоторые хирургические процедуры, используемые для лечения поясничной радикулопатии:
- Фиксация позвонков (спондилодез — передний и задний)
- Поясничная ламинэктомия
- Поясничная микродискэктомия
- Ламинотомия
- Трансфораминальный поясничный интеркорпоральный спондилодез
- Имплантация кейджа
- Коррекция деформации
Прогноз
В большинстве случаев удается лечить корешковый синдром в пояснично-крестцовом отделе позвоночника консервативно (без хирургического вмешательства) и восстановить трудоспособность. Продолжительность лечения может варьироваться от 4 до 12 недель в зависимости от тяжести симптомов. Пациентам обязательно необходимо продолжать в домашних условиях выполнять упражнения для улучшения осанки, а также на растяжение, усиление и стабилизацию. Эти упражнения необходимы для лечения состояния, вызвавшего корешковый синдром.
Профилактика
Развитие корешкового синдрома в пояснично-крестцовом отделе позвоночника можно предотвратить. Чтобы уменьшить вероятность развития этого состояния необходимо:
- Практиковать хорошую осанку, сидя и стоя, в том числе во время вождения автомобиля.
- Использовать правильную механику тела при подъеме, толкании, вытягивании или выполнении любых действий, которые оказывают дополнительную нагрузку на позвоночник.
- Поддерживать здоровый вес. Это уменьшит нагрузку на позвоночник.
- Не курить.
- Обсудить свою профессию с врачом ЛФК, который может провести анализ рабочих движений и предложить меры по снижению риска получения травмы.
- Мышцы должны быть сильными и эластичными. Необходимо последовательно поддерживать достаточный уровень физической активности .
Чтобы предотвратить рецидивы поясничной радикулопатии, необходимо:
- Продолжать использовать новые привычки, позы и движения, которые рекомендованы врачом ЛФК.
- Продолжать выполнять программу домашних упражнений, которую подобрал врач ЛФК.
- Продолжать оставаться физически активными и поддерживать форму.
Источник
Неврологическая патология, которая носит название корешковый синдром, может развиваться в любом из отделов позвоночника. Второе название – радикулопатия. Чаще всего заболевание распространяется в области поясницы, из-за того что происходит сдавливание спинномозговых корешков. Они воспаляются, и начинается патологический процесс.
Корешковый синдром поясничного отдела: симптомы, лечение
Почему воспаляются корешки
Еще заболевание известно как радикулит, и это наиболее распространенное в народе название, означающее явление не опасное и особого лечения не требующее. Подумаешь, спину прихватило. Классическое изображение согбенных старичков и старушек советской поры, которые, охая, держатся за поясницу, иллюстрируя радикулит, сегодня сменили более молодые пациенты. А болезнь из разряда не опасных, переходит в ранг серьезных патологий, поскольку информированность населения растет, и уже многие знают, что радикулопатию не стоит лечить скипидаром или тертой редькой.
Корешковый синдром — серьезное заболевание, а потому лечить его нужно у специалиста, а не народными средствами
Кстати. Рецепты от радикулита – огромный раздел народной медицины, который включает в себя многочисленные самодельные препараты разной степени адекватности. Данный способ лечения врачи признают и не запрещают, но лишь в качестве вспомогательного, чтобы помочь лекарствам снять отек, воспаление и боль. Причины корешкового синдрома народные средства устранить не в силах.
Цены на ортопедические корсеты и корректоры осанки
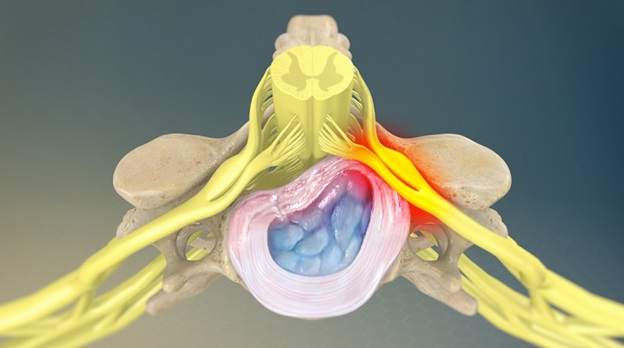
Синдром, при котором нервные корешки воспалились – это осложнение, причем самое часто встречающееся из всех осложнений болезней позвоночника. Например, остеохондроз, осложненный корешковым синдромом – классическое следствие того, что своевременное лечение данного заболевания не предпринималось. Образуются и разрастаются остеофиты, уменьшаются межпозвоночные промежутки, деформируются и сужаются отверстия, защемляются нервные окончания. Именно поэтому боль при радикулопатии – это не симптом, а синдром.
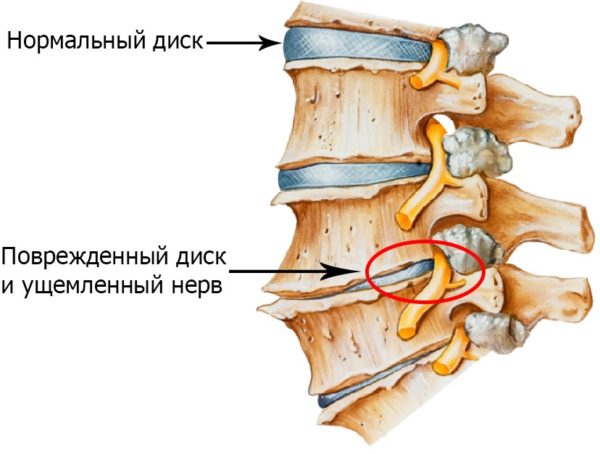
Самой распространенной причиной корешкового синдрома является запущенный остеохондроз
Протрузии и грыжи в равной степени могут стать причиной защемлений. В этом же списке – травмы, опухоли и нестабильность позвоночника. И, конечно, возраст, с которым истощается запас питательных веществ, необходимый позвоночным хрящам. Позвонки «проседают» и давят на нервные окончания.
Протрузии и грыжи дисков тоже провоцируют корешковый синдром
Важно! Практически любая проблема с позвоночником, вызвавшая нарушение его функционирования, может стать причиной корешкового синдрома.
Патология позвоночника, возраст, лишний вес или травма, особенно если к ним прибавить провоцирующие факторы, становятся причиной проседания позвонков. Спинномозговой нерв выходит из своего канала, поскольку деформируется вся позвоночная конструкция. Сужаются отверстия, по которым проходят нервы. Начинается воспаление корешков, отек и боль, которую отечность усиливает.
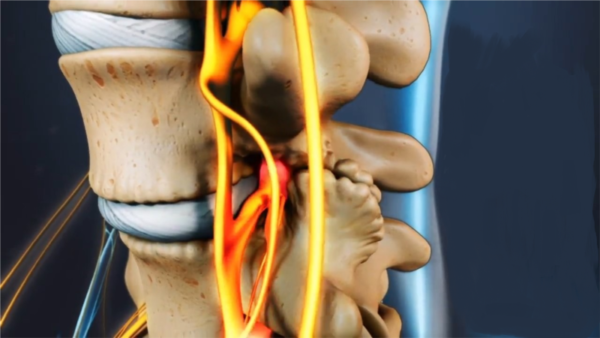
При сдавливании нерв воспаляется, в месте защемления возникает отек и боль
Чаще всего, несмотря на то, что радикулит может быть и шейным, и грудным, название болезни связывают именно с областью поясницы, и вот почему. На эту зону приходится самая большая нагрузка, как от работы, тяжелых физических действий, так и от самого человеческого существования, ознаменовавшегося способностью ходить на двух ногах. Поясница – самый подвижный отдел позвоночника (кроме шеи, но нагрузка на них несравнима). Именно в этой зоне чаще всего возникают различные патологии.
Поясничный отдел позвоночника подвергается наибольшим нагрузкам, вследствие чего именно здесь самый высокий риск защемления нервных волокон
Причины корешкового синдрома:
- остеохондроз, если его не лечить;
- опухоли в позвоночнике;
Причиной корешкового синдрома может быть опухоль в позвоночнике
- межпозвонковая грыжа – при разрыве хряща и выхода ядра наружу происходит деформация и сдавливание нервов;
- нарушение позвоночной конструкции;
- травма непосредственно и неправильно сросшиеся после травмы позвонки;
Корешковый синдром часто возникает вследствие травмы позвоночника
- ослабление костей и хрящевой ткани, которое может быть генетическим, вызвано возрастом или инфекцией.
Кстати. Патология может развиться интенсивнее, если имеются провоцирующие факторы. К ним относят ожирение и малую подвижность, возраст и физические перегрузки, переохлаждение и прием некоторых лекарств (в этом случае речь идет о псевдокорешковом синдроме).
Симптомы болезни
Прежде чем перечислить симптомы, стоит обратиться к классификации. У данного заболевания она не является слишком сложной. Патологию не делят на врожденную и приобретенную, поскольку большинство врачей считает ее приобретенным синдромом. Нет у нее и ярко выраженных степеней развития (сложности), которые повлияли бы на диагностические и лечебные мероприятия. Единственная классификация – по зонам позвоночника, и даже здесь существует исключение.
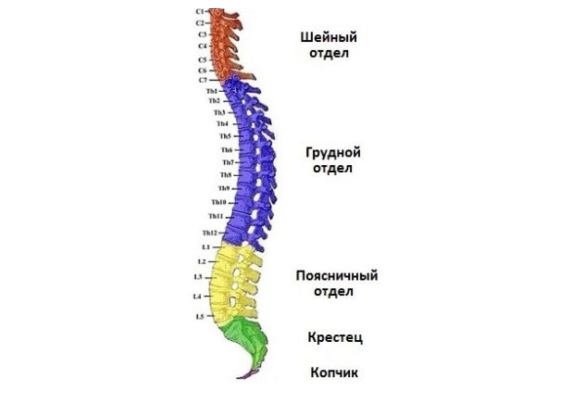
Корешковый синдром может возникнуть в любом отделе позвоночника
Корешковый синдром может проявляться в шейной зоне, в грудной и (наиболее часто) в поясничной. В крестце и копчике радикулит наблюдается настолько редко, что это считается исключением, и в классификацию не вносится.
Основных симптомов у этого заболевания всего три:
- боль;
- мышечная слабость;
- чувствительные нарушения.

Основным симптомом корешкового синдрома является сильная боль в месте защемления, которая почти всегда сопровождается нарушением чувствительности отдельных зон и мышечной слабостью
Ортопедические матрасы
Болевые ощущения
Они могут быть разной интенсивности. При поясничном синдроме ощущаются непосредственно в пояснице, а также в ягодице, бедре, ноге, в зависимости от того, какой именно корешок и в каком месте защемлен.
Если защемление произошло в поясничном отделе, боль распространяется на ягодицу, бедро и ногу
Кстати. Боль значительно усиливается, если пациент наклонится вперед, сделает резкое движение, поднимет что-то тяжелое. Переохлаждение и стрессовое состояние тоже могут усилить болевую симптоматику.
Иногда болевые ощущения распространяются не только в нижние конечности, но и на внутренние органы, расположенные в малом тазу. Боль – простреливающая или ноющая, развивается спустя недолгое время после защемления, и по мере нарастания отека тканей усиливается.
Нередко боль распространяется на органы таза, возникают нарушения функций мочеполовой системы
Мышечная атрофия
Наступает мышечная слабость в той стороне тела, где располагается защемление. Чаще всего при поясничной радикулопатии мышечный тонус теряет одна нижняя конечность, поскольку корешок обычно бывает защемлен с какого-то одного бока, а не по обе стороны от позвоночника. Нарушение функций мышц происходит вследствие повреждения нервов, которые отвечают за функционирования определенной области. Это нарушает работоспособность органов, в данном случае нижних конечностей.
Со стороны защемления резко снижается мышечный тонус, ощущается слабость в конечностях
Чувствительность
Нарушается чувствительность в том месте, где защемлен нерв. Это может проявляться в парестезии (когда по коже «бегают» мурашки и поверхность ее ощущается как прохладная). Иногда чувствительность может уменьшаться в зоне гениталий.

Одним из характерных проявлений корешкового синдрома является онемение пальцев, ощущение покалывания в руках
Кстати. В редких осложненных случаях симптомом радикулопатии могут стать нарушения работы органов малого таза, в частности дисфункция репродуктивной системы, сбой работы прямой кишки и мочевыводящих органов.
Диагностика поясничного корешкового синдрома
Чтобы поставить диагноз, врачу понадобится проведение осмотра и инструментальных исследований. Обращаться с данным синдромом следует к невропатологу. Желательно озвучить конкретные жалобы, обращая внимание на максимально точное описание симптомов. Врач проведет неврологический осмотр, в ходе которого будут выявлены зоны пониженной чувствительности, мышечной атрофии, болевые точки. Благодаря физикальному осмотру будет выяснено, в зоне какого именно позвонка произошло нервное защемление.

На первичном осмотре врач определяет наиболее вероятную причину заболевания и участок защемления нерва
При диагностике обязательно необходимо пальпировать болезненную область, где должно обнаружиться при этом мышечное напряжение.
Кстати. Во время пальпации, когда врач проходит наиболее болезненные участки, пациент невольно будет отклоняться в сторону, чтобы уменьшить боль.
Далее пациент получит направление на рентген или компьютерную томографию. Если диагноз останется не уточненным, возможно проведение МРТ или электронейромиографии (это исследование покажет патологии передачи нервных импульсов в мышцы).
Если вы хотите более подробно узнать, как проходит процедура МРТ позвоночника, а также ознакомится с подготовкой и проведением, вы можете прочитать статью об этом на нашем портале.
МРТ позволит точно установить место и степень поражения нервных волокон
Кстати. Самым точным диагностическим тестом, выявляющим корешковый синдром, является магнитно-резонансная томография. Но проведение процедуры не всегда возможно не только из-за имеющихся у пациента противопоказаний (например, несъемные металлические протезы), но и в силу высокой стоимости исследования.
Лечение
Как и при других заболеваниях позвоночника, специфика лечения может зависеть от причины возникновения корешкового синдрома и степени его выраженности. Но отличия не кардинальны, и состоят, главным образом, в том, что прежде чем применить хирургическое лечение, врач испробует все консервативные терапевтические методы.
Лечение корешкового синдрома в большинстве случаев осуществляется консервативными методами
Важно! К оперативному вмешательству при радикулопатии прибегают только в том случае, когда консервативное лечение в течение длительного периода не приносит эффекта, либо состояние пациента начинает стремительно ухудшаться.
Самое главное, что стоит запомнить, лечение радикулита не осуществляется дома, во всяком случае, без обращения к врачу, и ограничившись самостоятельной постановкой диагноза. Возможно, если симптомы не проявляются в крайней степени и не влияют на жизненный ритм и качество, врач посоветует ограничить физическую активность, сбалансировать рацион и записаться на прием к массажисту. Но если боль сильная, ни в коем случае не нужно пытаться справиться с ней без помощи врача.

Даже если боль слабо выражена, не стоит заниматься самолечением, чтобы не спровоцировать ухудшение состояния
Когда боль острая
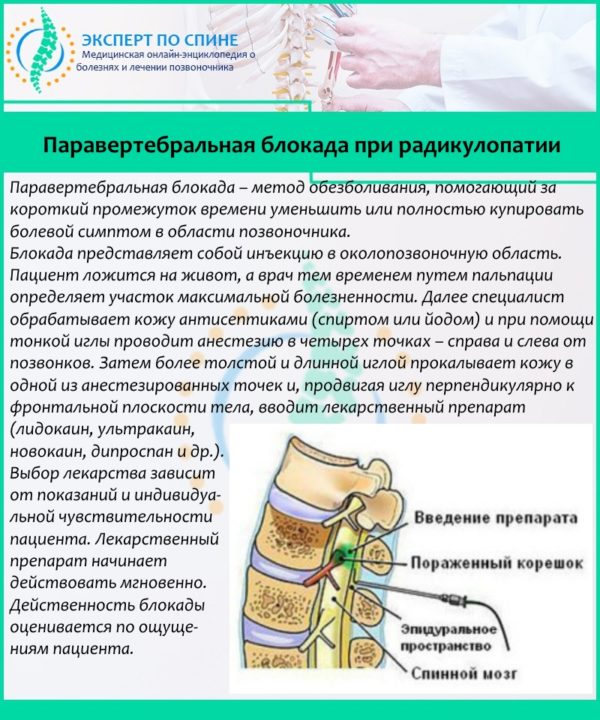
При острой симптоматике, сильных болях и выраженном мышечном спазме назначаются обезболивающие и противовоспалительные препараты. Сначала таблетированные формы или внутримышечные инъекции, а также наружные мази. Если боль таким образом снять не удается, проводится паравертебральная блокада.

Паравертебральная блокада при радикулопатии
Данный этап лечения предусматривает прием нестероидных препаратов, таких как «Диклофенак», «Нимесулид» и другие.
Таблетки «Нимесулид»
Если вы хотите более подробно узнать, какие виды существуют обезболивающих уколов, а также правильное их использование, вы можете прочитать статью об этом на нашем портале.
Чтобы расслабить спазмированные мышцы, назначаются миорелаксанты. Для снятия отеков тканей пациенту рекомендуется принимать мочегонное.
После снятия боли
Как только удается избавить пациента от боли и остановить воспалительный процесс, можно приступать ко второму терапевтическому этапу, не менее важному, чем первый. Он включает лечебную физкультуру, массаж и физиотерапию, рефлексотерапию, иглоукалывание, мануальную терапию и другие процедуры.