Лейкоэнцефалит код мкб 10
Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Описание
- Симптомы
- Течение и стадии
- Причины
- Патогенез
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Лейкоэнцефалит.
Описание
Относится, как и все лейкоэнцефалиты, к группе демиелинизирующих заболеваний нервной системы, патоморфологической особенностью которых является диффузный или гнездный распад миелина при относительной сохранности осевых цилиндров. Преимущественное поражение белого вещества головного мозга и определило название этого заболевания как лейкоэнцефалит.
По характеру поражения миелина различают миелинокласти-ческий и лейкодистрофический тип демиелинизирующих заболеваний. В первом случае происходит разрушение миелина, во втором — нарушается обмен миелина в связи с наследственно обусловленным ферментативным дефектом. Лейкоэнцефалит относится к миелинокластическому типу. В процессе выяснения этиологии лейкоэнцефалита возникло мнение о причастности этого заболевания к медленным инфекциям, связанным с латентным многолетним переживанием вируса в организме (вирус простого герпеса, кори и ). Активизация его происходит под влиянием ряда факторов. При попадании в нервную систему активизировавшиеся медленные вирусы обусловливают развитие острого или хронически прогредиентного процесса. Кроме поражения белого вещества при лейкоэнцефалите наблюдаются дистрофические изменения и в нервных клетках.
Симптомы
Наиболее характерная локализация процесса — базальные ядра. Поражаются ассоциативные связи между долями мозга, что определяет доминирующую роль нарушений психики в клинической картине лейкоэнцефалита.
Заболевание поражает главным образом детский возраст. Начинается медленно, обычно после какой-нибудь перенесенной инфекции. Дети становятся вялыми, постепенно у них снижается память, нарушаются высшие корковые функции (письмо, счет, праксис и ), нарастает слабоумие. В отдельных случаях развивается шизофреноподобный синдром — негативизм, аутизм, парадоксальность эмоций.
Ранним и типичным симптомом лейкоэнцефалита являются эпилептиформные припадки с быстрым распадом личности (даже при редких и нетяжелых приступах). При лейкоэнцефалитах наблюдаются разнообразные двигательные расстройства: спастические параличи и парезы, гиперкинезы, псевдобульбарный и буль-барный синдромы.
Различают несколько клинических форм лейкоэнцефалита. Чаще встречаются лейкоэнцефалит Ван-Богарта и лейкоэнцефалит Шильдера. Для лейкоэнцефалита Ван-Богарта характерны прежде всего нарастающее слабоумие, эпилептиформные припадки, экстрапирамидные симптомы. При лейкоэнцефалит е Шильдера— чаще парезы и параличи, нарушение зрения или за счет демиелинизации волокон зрительного нерва (ретробульбарный неврит), или за счет поражения субкортикального белого вещества затылочной доли.
Течение и стадии
Течение заболевания неуклонно прогрессирующее. Средняя продолжительность—1,5—2 года. Летальный исход наступает при явлениях децеребрационной ригидности, эпилептического статуса, центральных расстройств дыхания.
Причины
Предполагается, что панэнцефалит Ван-Богарта вызывается вирусом кори, который длительное время может персистировать в нейронах мозга и при определенных условиях активироваться. Лейкоэнцефалит Шильдера некоторые исследователи рассматривают как вариант рассеянного склероза у детей. Острый геморрагический лейкоэнцефалит нередко возникает после профилактических прививок.
Патогенез
Патогенез не ясен. Предполагается гиперергический аутоиммунный процесс, в котором вирусам принадлежит роль пускового механизма.
Лечение
Для лечения лейкоэнцефалита применяют противовоспалительные, десенсибилизирующие средства, противосудорожные препараты, витамины, аминокислоты.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
Названия
Название: Лейкоэнцефалит Шильдера.
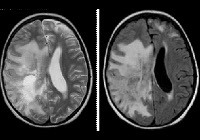
Лейкоэнцефалит Шильдера
Описание
Лейкоэнцефалит Шильдера. Дегенеративное демиелинизирующее повреждение головного мозга, сопровождающееся образованием обширных или слитых зон демиелинизации. Он развивается регулярно с неспецифической и полиморфной клинической картиной, которая может включать психические расстройства, пирамидные и экстрапирамидные синдромы, когнитивные нарушения, повреждение черепных нервов, эписиндром. Лейкоэнцефалит Шильдера диагностируется по клиническим критериям и результатам МРТ после исключения другой патологии с похожими проявлениями. Терапия проводится с помощью глюкокортикостероидов, противосудорожных средств, миорелаксантов и психотропных средств. Однако лечение малоэффективно.
Дополнительные факты
Лейкоэнцефалит Шильдера был впервые рассмотрен как самостоятельная нозология в 1912 году психоневрологом, чье имя было четко зафиксировано на названии заболевания, хотя сам автор описал патологию, которую он описал термином «диффузный периаксиальный лейкоэнцефалит». Позже несколько исследователей представили описания других клинических форм лейкоэнцефалита: в 1941 г. — геморрагический лейкоэнцефалит, в 1945 г. — подострый склерозирующий лейкоэнцефалит. Поскольку основным патоморфологическим субстратом заболевания являются зоны диффузного демиелинирования белого вещества, лейкоэнцефалит Шильдера входит в группу демиелинизирующих заболеваний.
Преобладающий возраст для начала болезни Шильдера все еще является спорным вопросом. Зарубежные специалисты в области неврологии считают его характерным дебютом в период от 7 до 12 лет, а некоторые авторы предлагают отнести заболевание к инфантильной форме рассеянного склероза. Наблюдения отечественных неврологов, напротив, указывают на одинаковую степень вреда людям разных возрастных категорий.

Лейкоэнцефалит Шильдера
Причины
Этиопатогенез болезни Шильдера в настоящее время изучается. Из названия заболевания ясно, что воспалительная этиология поражения головного мозга, т. Е. H. Энцефалит, который изначально был замешан. Считается, что вирусная теория болезни — медленная инфекция. Роль кори, герпетической инфекции и миксовирусов, которые могут запускать процесс аутоиммунного церебрального воспаления, обсуждается среди возможных инфекционных агентов. Неудачные попытки выделить возбудителя привели к развитию другой этиопатогенетической теории. Последнее указывает на связь между лейкоэнцефалитом Шильдера и нарушением регуляторных механизмов липидного обмена, что приближает болезнь к наследственным лейкодистрофиям.
Морфологические изменения заключаются в образовании в белом веществе головного мозга полушарий значительных зон демиелинизации, которые имеют четко очерченные очертания и часто расположены асимметрично. В некоторых случаях эти поражения образуются в мозжечке и стволе мозга. У пациентов с половым созреванием и в зрелом возрасте были описаны случаи, когда наряду с обширными зонами демиелинизации наблюдаются очаги круглых бляшек, напоминающие бляшки рассеянного склероза.
Симптомы
Заболевание характеризуется наличием неспецифических и полиморфных симптомов. Могут проявляться постепенно развивающиеся психические расстройства: лабильность настроения, апатия, нарушение поведения, эпизоды возбуждения с галлюцинаторным синдромом. Интеллектуальный упадок прогрессирует до слабоумия. Наблюдаются аграфия, акалькулия, алексия, агнозия и апраксия. Из-за демиелинизации черепных нервов возникают неврит зрительного нерва, офтальмоплегия, потеря слуха, потеря зрения, бульбарные расстройства. Когда поражается мозжечок, появляются мозжечковая атаксия, скандированная речь и преднамеренный тремор. Поражение зрительной зоны коры приводит к гемианопсии, корковому амаврозу. Возможны экстрапирамидные расстройства в виде гиперкинеза, торсионной дистонии и т. Д. Пирамидные расстройства обычно наблюдаются на поздних стадиях лейкоэнцефалита в виде моно-, геми- и тетрапареза. Часто наблюдается судорожный синдром (например, Джексонова эпилепсия или с генерализованными эпипристами), характеризующийся отсутствием специфической картины ЭЭГ.
Вариабельность сочетания различных симптоматических комплексов настолько выражена, что не позволяет выделить типичный вариант течения болезни Шильдера. В одних случаях клиника похожа на прогрессирующий вариант рассеянного склероза, в других это псевдотумор, в третьем напоминает психиатрическую патологию. В последнем случае психиатр может лечить пациентов до появления явных неврологических симптомов.
Галлюцинации. Слабость мышц (парез). Судороги. Тремор. Эмоциональная лабильность.
Диагностика
Очень трудно диагностировать признак лейкоэнцефалита in vivo Эта задача требует, чтобы невролог тщательно сравнил историю болезни, клинические и томографические данные и тщательно провел дифференциальную диагностику с подобными заболеваниями. Для осмотра зрительных и акустических анализаторов можно обратиться к офтальмологу и ЛОР-специалисту.
Электроэнцефалография показывает признаки диффузного поражения головного мозга: снижение альфа-активности и дезорганизация ритма; Эпилептиформная активность часто определяется. При исследовании спинномозговой жидкости было обнаружено увеличение уровня гамма-глобулина на фоне снижения удельного веса фракции альбумина. Наиболее информативным типом инструментальной диагностики является МРТ головного мозга. Болезнь Шильдера подтверждает наличие по крайней мере одного большого или пары слитых участков демиелинизации в белом веществе.
Многие неврологи используют критерии C. M. Определить окончательный диагноз. Poser 1985: наличие по данным МРТ 1-2 круглых зон демиелинизации размером не менее 2х3 см; отсутствие надпочечниковой патологии; исключение любой другой патологии головного мозга (внутримозговая опухоль, диссеминированный энцефаломиелит, инсульт ); соблюдение нормы уровня жирных кислот в сыворотке крови; выявление в плотном срезе зон диффузного хронического рассеянного склероза. В некоторых случаях только гистологическое исследование тканей головного мозга пораженного участка позволяет отличить лейкоэнцефалит Шильдера от лейкодистрофии.
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Симптомы
- Диагностика
- Дифференциальная диагностика
- Лечение
- Прогноз
- Профилактика
Названия
Название: Прогрессирующая мультифокальная лейкоэнцефалопатия.
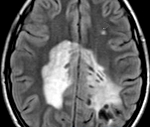
Прогрессирующая мультифокальная лейкоэнцефалопатия
Описание
Прогрессирующая мультифокальная лейкоэнцефалопатия — редкое демиелинизирующее заболевание, обусловленное реактивацией находящегося в организме большинства людей вируса JC. Патология возникает на фоне угнетения иммунитета у больных СПИДом, гемобластозами, наследственными иммунодефицитами, у пациентов, получающих иммуносупрессивную терапию. Диагностика базируется на клинических данных, результатах томографии головного мозга, ПЦР-исследования ликвора на вирусную ДНК, гистологии церебральных биоптатов. Специфическая терапия не разработана.
Дополнительные факты
Прогрессирующая мультифокальная лейкоэнцефалопатия (ПМЛ) ассоциирована с JC-вирусом (JCV), возникает у иммунокомпрометированных пациентов, 85% из которых составляют ВИЧ-инфицированные. Заболевание относится к оппортунистическим инфекциям, носителями вируса являются 90% человечества. До 90-х годов ХХ века заболеваемость ПМЛ не превышала 1 случая на 100 тыс. Населения. С ростом числа больных СПИДом этот показатель увеличился до 1 на 20 тыс. Человек. Сегодня прогрессирующая лейкоэнцефалопатия наблюдается у 5% больных СПИДом. Некоторые авторы сообщают о снижении заболеваемости за последнее десятилетие в связи с успешным применением антиретровирусной терапии. Одновременно отмечается увеличение распространённости ПМЛ среди лиц с аутоиммунными заболеваниями, что обусловлено использованием в их лечении агрессивной иммунотерапии.
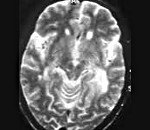
Прогрессирующая мультифокальная лейкоэнцефалопатия
Причины
Прогрессирующая мультифокальная лейкоэнцефалопатия развивается в результате реактивации полиомавируса JC. Вирус распространён повсеместно. Источником инфекции является человек, заражение происходит воздушно-капельным, алиментарным путём. Подавляющее большинство людей заражаются в детстве, являются здоровыми носителями. В течение жизни вирус находится в латентном состоянии, персистирует в почках, селезёнке, костном мозге. Реактивация возбудителя происходит на фоне резко сниженного иммунитета. В группу риска развития заболевания входят следующие состояния:
• ВИЧ. Инфекция, протекающая в виде СПИДа. Сопровождается угнетением клеточного иммунитета. Выступает самой частой причиной ПМЛ.
• Гемобластозы. Миелопролиферативные (лейкемия) и лимфопролиферативные (лимфомы) процессы приводят к развитию иммунодефицита.
• Аутоиммунная патология. Системная красная волчанка, склеродермия, ревматоидный артрит. Иммунодефицит формируется на фоне активного иммуносупрессивного лечения, особенно препаратами моноклональных антител.
• Наследственные заболевания с иммунодефицитом. Синдром Ди Джорджи, Вискотта — Олдрича, атаксия — телеангиэктазия.
• Иммуносупрессия на фоне трансплантации органов.
• Вторичный иммунодефицит в результате цитостатической терапии при онкологических заболеваниях.
Патогенез
Расстройство клеточного иммунитета провоцирует перестройку последовательности ДНК JC-вируса, приводит к его активации. Вирус обладает тропностью к клеточным элементам нейроглии (олигодендроцитам, астроцитам), поражение которых сопровождается разрушением миелина. В результате в веществе головного мозга происходит мультифокальная прогрессирующая демиелинизация с ростом и слиянием очагов поражения. Микроскопически обнаруживается увеличение астроцитов, деформация их ядер, окрашивание олигодендроцитов выявляет ядерные включения — скопления частиц JCV. Первостепенную роль в иммунной антивирусной реакции играют цитотоксические Т-лимфоциты, убивающие инфицированные активным вирусом клетки. Снижение выработки специфических Т-лимфоцитов вследствие иммунодефицита обуславливает развитие ПМЛ.
Симптомы
Дебют заболевания носит подострый (2-3 дня) или постепенный (1-3 недели) характер. На первый план выходит патопсихологическая симптоматика и очаговый неврологический дефицит. В типичном варианте прогрессирующая мультифокальная лейкоэнцефалопатия протекает без свойственных нейроинфекциям общемозговых симптомов, менингеального синдрома. Отмечается изменение поведения, агрессивность, эмоциональная лабильность, подозрительность, прогрессирующее ослабление когнитивной сферы (памяти, мышления, внимания). Очаговый дефицит представлен мышечной слабостью конечностей одной половины тела (гемипарезом), афазией, гемианопсией, атаксией, парестезиями в паретичных конечностях. Вначале гемипарез может отсутствовать, в дальнейшем наблюдается у 75% больных. 20% случаев протекают с пароксизмами эпилепсии. Психические расстройства отмечаются у 38% пациентов. Прогрессирование когнитивного дефицита приводит к деменции.
Агрессивность. Эмоциональная лабильность.
Диагностика
Прогрессирующая лейкоэнцефалопатия диагностируется специалистами в области неврологии на основании клинических данных, результатов нейровизуализирующего исследования, обнаружения специфической ДНК. Диагностический алгоритм включает:
• Осмотр невролога. В классическом варианте в неврологическом статусе определяется гемипарез, гемигипестезия, шаткость, неустойчивость в позе Ромберга, дискоординация, сенсомоторная афазия, когнитивные нарушения. Наблюдается лабильность психики, психопатологические симптомы, возможно неадекватное поведение.
• Осмотр офтальмолога. У большинства пациентов диагностируют снижение зрения, периметрия выявляет гомонимную гемианопсию.
• МРТ головного мозга. Обнаруживается диффузная мультифокальная демиелинизация, очаги имеют различный размер, асимметрично располагаются в белом веществе, таламусе, базальных ядрах.
• ПЦР. Исследование. Направлено на выявление ДНК вируса JC в цереброспинальной жидкости, полученной путём люмбальной пункции. Специфичность анализа 90-100%, чувствительность — 70-90%. Проведение антиретровирусной терапии больным СПИДом понижает чувствительность исследования до 58%, отрицательный результат не исключает наличие заболевания.
• Биопсию мозговых тканей. Инвазивная методика, проводится в диагностически затруднительных случаях. Гистологическое исследование образцов церебральных тканей позволяет подтвердить специфические для лейкоэнцефалопатии морфологические изменения.
Точный диагноз «прогрессирующая мультифокальная лейкоэнцефалопатия» правомочен, когда классические клинические проявления, изменения МРТ сочетаются с положительным результатом ПЦР или имеют подтверждение по данным гистологии. Наличие только клинических и МРТ признаков позволяет трактовать диагноз как вероятный.
Дифференциальная диагностика
Дифференциальная диагностика проводится с первичным нейроСПИДом, нейроревматизмом, вирусными энцефалитами.
Лечение
В настоящее время не существует препаратов для лечения прогрессирующей лейкоэнцефалопатии с доказанной эффективностью. Специфическая терапия находится в стадии разработки. Попытки лечения интерфероном, иммуностимуляторами, цитарабином, их комбинациями оказались безрезультатными. Окончились неудачей клинические испытания препарата цидофовир, показывающего анти-JC эффективность на опытах с мышами. Недавно был предложен кардинально новый метод лечения антидепрессантом миртазапином, блокирующим распространение JCV благодаря связыванию рецепторов, через которые вирус инфицирует клетки нейроглии. Способ требует клинических испытаний.
Прогноз
Прогрессирующая мультифокальная лейкоэнцефалопатия отличается неуклонно усугубляющимся течением с исходом в кому. Продолжительность жизни варьирует от 1 мес. (острая форма) до 10-12 мес. С момента заболевания.
Профилактика
Профилактика подразумевает меры предупреждения инфицирования ВИЧ, осторожное проведение терапии аутоиммунных заболеваний, мониторинг неврологической симптоматики у больных, получающих лечение моноклональными препаратами.
Источник
Рубрика МКБ-10: A81.2
МКБ-10 / A00-В99 КЛАСС I Некоторые инфекционные и паразитарные болезни / A80-A89 Вирусные инфекции центральной нервной системы / A81 Медленные вирусные инфекции центральной нервной системы
Определение и общие сведения[править]
Прогрессирующая мультифокальная лейкоэнцефалопатия
Прогрессирующая многоочаговая лейкоэнцефалопатия (ПМЛ) — тяжелое оппортунистическое заболевание ЦНС, вызываемое вирусом полиомы типа JC , который инфицирует и разрушает продуцирующие миелин олигодендроциты у людей с ослабленной иммунной защитой, что приводит к множественной демиелинизации и соответствующей неврологической картине.
Хотя паповавирус JC широко
распространен, а антитела к нему обнаруживаются
у большинства людей, заболевание развивается
только у больных с недостаточностью клеточного
иммунитета. Большинство случаев выявлено среди
больных СПИДом, однако прогрессирующая
мультифокальная лейкоэнцефалопатия возникает
также после трансплантации и у больных с
лимфомами. В последние годы отмечен рост заболеваемости ПМЛ, обусловленный агрессивной иммуносупрессивной терапией.
Этиология и патогенез[править]
До настоящего времени пути инфицирования вирусом JC неизвестны. Предполагаются воздушно-капельный и фекально-оральный механизмы передачи. Бессимптомное инфицирование происходит в ранний период жизни, при этом персистенция вируса наблюдается в CD34+ стволовых клетках костного мозга, лимфоидных органах и эпителиальных клетках почек, куда вирус попадает из лимфоцитов периферической крови и миндалин.
При иммунодефицитном состоянии происходит реактивация вируса JC с попаданием его в кровь и далее в ЦНС.
Вирус вызывает демиелинизацию белого вещества мозга
(лейкоэнцефалопатию). Воспалительная реакция и отек отсутствуют.
Клинические проявления[править]
Прогрессирующая многоочаговая лейкоэнцефалопатия характеризуется подострым (несколько дней) или постепенным (несколько недель) развитием неврологической и психопатологической симптоматики. Характерно отсутствие общеинфекционных, общемозговых и менингеальных симптомов. Наиболее часто в дебюте заболевания появляются двигательные нарушения (гемипарезы, мозжечковая атаксия), нарушения зрения (гемианопсии), нарушения высших корковых функций (афазия), психические расстройства.
Клинические проявления ПМЛ включают наличие очаговых, а затем мультифокальных неврологических симптомов, которые отражают асимметричное поражение полушарий головного мозга. Характерны нарастающие гемипарезы, гемиплегии, гемианопсии и корковая слепота, афазия и дизартрия, мозжечковая атаксия, когнитивные нарушения. Очень редко развивается спинальная симптоматика. Эпилептические припадки встречаются у 11% больных. По мере роста очагов и увеличения их количества развиваются различные психические нарушения (психозы, галлюцинации, бред). В конечной стадии заболевания наблюдается глубокая деменция, кома и гибель больного. Течение вариабельно, летальный исход наступает в течение 6-12 мес.
Прогрессирующая многоочаговая лейкоэнцефалопатия: Диагностика[править]
Диагностика ПМЛ в настоящее время основывается на клинических проявлениях заболевания, данных МРТ и результатах исследования СМЖ и головного мозга больных на наличие вируса JC.
Согласно современной классификации выделяют:
• вероятный ПМЛ с характерными клиническими и нейровизуализационными проявлениями при отсутствии вируса JC в СМЖ и мозговой ткани;
• лабораторно подтвержденный при наличии ДНК вируса JC в СМЖ больного по данным ПЦР;
• гистологически подтвержденный при выделении вируса JC методом ПЦР из биопсийного материала мозга больного.
Дифференциальный диагноз[править]
Дифференциальная диагностика ПМЛ должна проводиться со СПИД-деменцией или ВИЧ-энцефалопатией, оппортунистическими инфекциями ЦНС (энцефалиты цитомегаловирусной, токсоплазменной и грибковой этиологии), а также лимфомой головного мозга. Наибольшие трудности вызывает дифференциальная диагностика с ВИЧ-энцефалопатией, которая может не отличаться ни по клиническим, ни по нейровизуализационным признакам от ПМЛ. В данных случаях только выявление вируса JC в СМЖ и биоптатах головного мозга позволяет подтвердить диагноз ПМЛ
Прогрессирующая многоочаговая лейкоэнцефалопатия: Лечение[править]
В настоящее время эффективного лечения не существует.
При лечении ПМЛ используют различные классы препаратов:
• противовирусные препараты;
• цитостатики;
• антагонисты серотониновых рецепторов;
Также применяется трансплантация стволовых клеток костного мозга.
Наиболее эффективный терапевтический подход — восстановление клеточного иммунитета у больных путем снижения дозы иммунодепрессантов или полной их отмены (за исключением состояний после трансплантации органов). Подтверждением этому являются единичные случаи регресса симптоматики и выздоровление больных после отмены цитостатиков
Профилактика[править]
Прочее[править]
Прогноз
В большинстве случаев заболевание носит фатальный характер, особенно злокачественно оно протекает у ВИЧ-инфицированных пациентов, продолжительность жизни которых составляет в среднем 3 мес.
Источники (ссылки)[править]
Хронические нейроинфекции [Электронный ресурс] / под ред. И. А. Завалишина, Н. Н. Спирина, А. Н. Бойко, С. С. Никитина — М. : ГЭОТАР-Медиа, 2017.
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник
