Лейкоцитурия код по мкб 10 у взрослых
Лейкоцитурия — повышенное количество лейкоцитов в анализе мочи. В норме в поле зрения в разовой порции мочи выявленное количество лейкоцитов у мужчин должно составлять от 0 до 3, а у женщин — до 6.
Общие сведения
Лейкоцитурия — наиболее распространенное отклонение, которое выявляется при анализе мочи.
Повышение количества лейкоцитов является свидетельством воспалительного процесса в организме, но на границу между нормой и патологией существуют разные точки зрения – хотя нормой у девочек считается до 10 лейкоцитов в поле зрения, а у мальчиков – до 6, некоторые исследователи предлагают брать за норму показатели, всегда свидетельствующие о здоровье пациента.
За норму предлагается принимать до 2 лейкоцитов в поле зрения у мальчиков, и до 3 – у девочек (при наличии экссудативно-катарального диатеза эти показатели повышаются до 5–7), а во всех остальных случаях отсутствие патологии рекомендуется доказывать дополнительными обследованиями.
Такая точка зрения обусловлена длительным отсутствием жалоб и яркой клинической картины у детей при цистите и других заболеваниях (часто присутствует только небольшое раздражение слизистой наружных гениталий), но уже на данном этапе количество лейкоцитов в осадке мочи постепенно повышается.
Виды
Лейкоцитурия может быть:
- Истинной, при которой лейкоциты образуются непосредственно в мочевыделительной системе.
- Ложной, при которой лейкоциты в моче появляются в результате попадания выделений из наружных половых органов в собранную для анализа мочу. Причиной попадания выделений могут быть недостаточно тщательные гигиенические процедуры перед сбором анализа, вульвовагинит и баланопостит.
В зависимости от возбудителя заболевания лейкоцитурию подразделяют на:
- инфекционную;
- неинфекционную.
При повышенном количестве лейкоцитов и отсутствии бактерий в моче лейкоцитурию называют стерильной или абактериальной. Данный тип лейкоцитурии наблюдается при:
- неинфекционных заболеваниях мочеполового тракта;
- наличии бактериального процесса, при котором клинический анализ мочи или стандартное бактериологическое исследование не выявляет возбудителя заболевания (микоплазмоз, хламидиоз, уреаплазмоз, туберкулез мочеполовой системы).
Исходя из количественных показателей, лейкоцитурия подразделяется на:
- незначительную (лейкоциты в поле зрения от 8 до 40 единиц);
- умеренную (лейкоциты от 50 до 100 единиц);
- выраженную (покрыты лейкоцитами все поля зрения), при которой в моче присутствует гной (пиурия).
В зависимости от типа выявленных лейкоцитов выделяют лейкоцитурию:
- Нейтрофильную. Этот тип лейкоцитов преобладает при инфекционных поражениях почек и мочевых путей (нейтрофилы составляют около 95% лейкоцитов, а около 5% приходится на лимфоциты), на начальной стадии острого гломерулонефрита или при обострении хронического гломерулонефрита (разница между количеством нейтрофилов и лимфоцитов менее выражена).
- Мононуклеарную. Этот тип клеток выявляется на дальнейших стадиях развития гломерулонефрита и при интерстициальном нефрите.
- Лимфоцитарную. Данный тип лейкоцитов преобладает при системном варианте ревматоидного артрита и системной красной волчанке.
- Эозинофильную. Эозинофилы преобладают при абактериальном гломерулонефрите и цистите, указывая на аллергическую природу заболеваний.
Причины развития
Лейкоцитурия в большинстве случаев возникает при воспалительных процессах, протекающих в:
- Мочевом пузыре (цистит). Цистит чаще развивается у женщин – из-за анатомических особенностей строения мочеиспускательного канала инфекция у женщин гораздо легче, чем у мужчин, проникает в мочевой пузырь. Инфекционный цистит развивается в результате попадания в мочевой пузырь кишечной палочки, хламидий, уреаплазмы и грибов рода кандида. Развитию цистита способствует также нарушение кровообращения в малом тазе и стенке мочевого пузыря (нарушение кровообращения вызывает сидячая работа, частые и длительные запоры, ношение тесного белья, снижение иммунитета, менопауза, сахарный диабет).
- Почечных лоханках (пиелонефрит). Воспалительный процесс в почках может вызываться кишечной палочкой, протеями, энтерококками, синегнойной палочкой и стафилококками. В почку возбудитель обычно проникает из любого очага инфекции гематогенным путем (развивается острый пиелонефрит), но возможен и восходящий пиелонефрит, при котором возбудитель проникает в почку из нижних мочевыводящих путей по стенке или по просвету мочеточника.
- Интерстициальной ткани почек (интерстициальный нефрит). Интерстициальный нефрит может развиваться на фоне бактериальной или вирусной инфекции, при нарушениях в работе иммунной системы (аутоиммунная форма), при воздействии лекарственных, токсических или химических веществ (токсико-аллергическая форма).
Лейкоцитурию также выявляют при:
- Простатите, который развивается под воздействием инфекции (при наличии хронических очагов воспаления, при инфекциях, передающихся половым путем и т.д.) либо в результате малоподвижного образа жизни, снижения иммунитета, переохлаждения и др.
- Туберкулезе почек и мочевых путей, который вызывается микобактерией туберкулеза. Проявляется спустя 2 — 3 года после заражения туберкулезом (инфекция распространяется с током крови).
- Мочекаменной болезни и других урологических заболеваниях почек и мочевых путей.
Выраженную лейкоцитурию (пиурию) выявляют при:
- Гидронефрозе, который может быть врожденным (вызван пороком клеточной структуры нефрона или стенозом пиелоуретерального сегмента) и приобретенным (развивается при мочекаменной болезни, наличии опухолей и повреждении мочевых путей).
- Гнойном пиелонефрите.
Незначительную лейкоцитурию часто обнаруживают:
- при хронической почечной недостаточности, которая развивается вследствие амилоидоза почек, хронического гломерулонефрита и диабетического гломерулосклероза;
- на начальном этапе острого гломерулонефрита;
- при нефротическом синдроме;
- глистной инвазии;
- аллергических реакциях;
- генитальной инфекции;
- системных заболеваниях соединительной ткани;
- лихорадочном состоянии;
- приеме аспирина, ампициллина, канамицина и солей железа.
Лейкоцитурия у детей (чаще у девочек) нередко бывает ложной. Вызывается несоблюдением личной гигиены или воспалением кожи возле половых органов (опрелости).
Лейкоцитурия при беременности может быть признаком инфекционного процесса:
- во влагалище (вульвит, вагинит);
- в почках или мочевыводящих путях.
Симптомы
Лейкоцитурия сопровождается симптомами заболевания, которое спровоцировало увеличение количества лейкоцитов.
О наличии инфекции в мочеиспускательных путях свидетельствует:
- нарушение мочеиспускания (дизурия), которое может проявляться в виде учащенного мочеиспускания (поллакиурии) или затрудненного мочеиспускания (странгурии);
- боль в нижней части живота или в области поясницы;
- изменение консистенции и цвета мочи;
- боль или ощущение жжения при мочеиспускании;
- необычный запах мочи;
- повышение температуры тела.
Мочекаменная болезнь, кроме лейкоцитурии, сопровождается:
- помутнением мочи (возможны вкрапления гноя или крови);
- периодической болью в спине ниже ребер или в пояснице (часто иррадиирует в область паха);
- частыми позывами на мочеиспускание и небольшими порциями мутной мочи при наличии сдвинувшегося камня;
- тошнотой (вплоть до рвоты);
- ощущением жжения в мочеточнике;
- лихорадочным состоянием, если имеет место острый воспалительный процесс.
Симптомами острого пиелонефрита, кроме лейкоцитурии, являются:
- высокая температура;
- боль в пояснице и при мочеиспускании, болевые ощущения в суставах;
- помутнение мочи и вкрапления в ней гноя;
- необычный запах мочи;
- тошнота, рвота.
При хроническом пиелонефрите лейкоцитурию сопровождает:
- пиурия;
- тупые боли в пояснице, носящие преходящий характер;
- преходящая дизурия;
- ощущение слабости.
Может присутствовать анемия и снижение аппетита.
Очень часто у беременных может наблюдаться бессимптомная лейкоцитурия, при которой помутневшая моча – это единственный видимый признак скрытого воспалительного процесса.
Диагностика
Если в результате общего анализа мочи обнаружена лейкоцитурия, назначаются дополнительные обследования, позволяющие выявить источник патологии:
- Метод двухстаканной пробы, который предусматривает при сборе материала разделение мочи на две емкости за одно мочеиспускание (средняя моча исключается). Если повышенное количество лейкоцитов обнаружено в первой порции мочи, очаг патологии находится в мочеиспускательном канале или предстательной железе, а лейкоциты во второй порции являются свидетельством воспаления, которое локализуется в мочеточниках, мочевом пузыре или почках.
- Метод трехстаканной пробы предусматривает разделение мочи на три емкости при непрерывном мочеиспускании. Если основная часть лейкоцитов выявляется в первой порции, источник патологии локализуется в мочеиспускательном канале. Лейкоциты, равномерно распределенные по трем порциям, свидетельствуют о патологии почек, а преобладание лейкоцитов во второй и третьей порции – о заболеваниях мочевого пузыря.
Скрытая лейкоцитурия, которая сопровождает хронические заболевания почек, выявляется чаще всего при помощи преднизолоновой пробы (возможно проведение пирогенного теста). Проведение пробы требует внутривенного введения преднизолона и последующего сбора мочи с часовым интервалом. Наличие скрытой лейкоцитурии подтверждается увеличением показателей более чем в два раза.
Количественные методы исследования мочи включают:
- Методику Нечипоренко, при которой определяется наличие элемента в 1 мл мочи. Для анализа собирается средняя порция при утреннем мочеиспускании.
- Метод Каковского-Аддиса, при котором моча собирается в течение суток.
- Метод Амбурже, при котором исследуется моча, собранная за 1 минуту.
- Метод Рофе, при котором формула подсчета лейкоцитов совпадает с методом Амбурже, но время собирания мочи учитывается в часах.
- Метод Стансфилда-Уэбба, который используется при незначительном количестве мочи, полученной из лоханки почки.
Наиболее распространенным методом исследования ввиду его простоты является метод Нечипоренко, но этот метод не учитывает суточные колебания лейкоцитурии (они могут быть весьма значительными).
Также используется метод качественной оценки лейкоцитурии, при котором различные типы лейкоцитов в моче разграничиваются при помощи суправитальной окраски осадка мочи (лейкоциты окрашиваются в бледно-голубой или красный цвет). Лейкоциты голубого оттенка могут не отличаться от обычных сегментоядерных, а могут быть больше обычных в 2-3 раза (клетки Штернгеймера-Мальбина).
Клетки Штернгеймера-Мальбина выявляются у 50 % пациентов с острым пиелонефритом и у 25 % — с хроническим пиелонефритом. Они также могут попадать в мочу с секретом предстательной железы и выделениями из влагалища, но практически отсутствуют в моче при цистите.
Также проводится УЗИ почек и мочевого пузыря.
Лечение
Лечение лейкоцитурии направлено на лечение заболевания, вызвавшего увеличение количества лейкоцитов.
При наличии инфекции используются антибиотики цефалоспориновой группы или пенициллинового ряда и препараты-фторхинололы.
При урогенитальной патологии и выявлении хламидий или уреоплазмы назначаются препараты тетрациклиновой группы.
Если выявлена лейкоцитурия у беременных, применяются препараты цефалоспориновой группы, не оказывающие значительных побочных эффектов.
Асептическую лейкоцитурию лечат при помощи орошения или спринцевания антисептическими препаратами.
Профилактика
Профилактика включает тщательное соблюдение правил личной гигиены, укрепление иммунитета и своевременное обращение к врачу при инфекционных заболеваниях.
Источник
Общие сведения
Лейкоцитурия – это явление стойкого повышения содержания белых кровяных телец – лейкоцитов в анализах мочи. В норме у взрослых особ в зависимости от пола выявляют – 5-7 лейкоцитов у мужчин и 7-10 лейкоцитов у женщин, обнаруженных при микроскопическом рассмотрении в одном поле зрения. Повышение количества лейкоцитов может быть обильным – пиурия, умеренным и малым, а также преходящим ( код МКБ-10 — R82. Другие отклонения от нормы, выявленные при исследовании мочи).
Лейкоцитурия: что это такое?
Лейкоцитурию можно считать отклонением от нормы, показателем воспалительного процесса в организме несмотря на то, что в норме у человека также выделяются клетки-лейкоциты вместе с мочой. Лейкоцитурия в моче может развиваться 2 путями – бактериальным, то есть возникшим в результате инфекционного процесса, например, туберкулеза, либо вторым путем – абактериальным, вызванным интерстициальными процессами в тканях почек.
Массивную лейкоцитурию называют пиурией. Она похожа на гной в моче – выделения имеют гнилостный запах, становится мутными и нередко с комочками, хлопьями из живых или разрушенных лейкоцитов, бактериальных клеток. Пиурия выявляется при микроскопическом исследовании поля зрения с высоким разрешением (400) наличия лейкоцитов в осадке урины, полученной в результате центрифугирования либо в 1 мл нецентрифугированных проб мочи.
Патогенез
Лейкоцитурия как повышенное содержание лейкоцитарных клеток более 5 в одном поле зрения либо 2 тыс. на 1 мл является результатом инфекционного процесса, чаще всего бактериального, например воспаления мочевого тракта. Бывает асептической – вызванной гломерулонефритом, амилоидозом, хроническим отторжением почечного трансплантата, хроническим интерстициальным нефритом и пр.
Так, живые нейтрофилы проникают во вторичную мочу из воспаленных почечных отделов паренхимы и даже простаты. Тогда как развитию почечной лейкоцитурии способствуют различные формы почечных патологий, начиная с гломерулонефрита, острой почечной недостаточности (на ранних восстановительных этапах), тубулоинтерстициального нефрита, и заканчивая туберкулезом почек и их повреждениями, вызванными общей интоксикацией или гипоксией.
Пиурия чаще всего является признаком острой фазы или обострения пиелонефрита. Когда обострение стихает или развиваются другие патологии почек, то повышение количества лейкоцитов может быть умеренным или незначительным – чаще проявляющимся благодаря общим клиническим симптомам этих заболеваний, включая боли в пояснице, лихорадку, другие изменения биохимических анализов и дополнительных исследований. К примеру, у больных гломерулонефритом можно обнаружить высокую эритроцитурию и протеинурию в результате распада клеток крови в мочевых путях.
Классификация
В зависимости от количества выявленных лейкоцитов в моче лейкоцитурию разделяют на 2 вида:
- Микролейкоцитурия – в уроцитограмме содержится до 200 единиц в п/зр, а при макроскопическом исследовании внешний вид мочи не изменен.
- Пиурия – это значительное повышение количества лейкоцитарных клеток – свыше 200 в п/зр, которое также выражается в виде мутности мочи и образования гнилостного запаха. Кроме того, пиурия может вызвать изменения цвета урины до темно-коричневого и желто-зеленого.
При изучении уроцитограммы могут быть выявлены различные типы лейкоцитов, поэтому выделяют нейтрофильную, мононуклеарную, лимфоцитарную и эозинофильную лейкоцитурию. Все они свидетельствуют о различных типах патологического процесса и заболеваниях, начиная от инфекционного – пиелонефрит, туберкулез (при нейтрофильной), до аутоиммунного — интерстициальный нефрит, гломерулонефрит (при мононуклеарной), системный ревматоидный артрит и красная волчанка (при лимфоцитарной) либо аллергоз (при эозинофильной).
Важно! Известны случаи ложной лейкоцитурии, вызванной попаданием клеток крови как примеси к моче при вульвовагините, баланопостите, недостаточной гигиене наружных половых органов перед сбором анализов.
Причины гноя в моче
Причины лейкоцитурии обычно кроются в хронических воспалительных или аутоиммунных процессах, врожденных аномалиях и других проблемах и заболеваниях мочеполовой системы, которые в зависимости от локализации могут быть:
- Почечными – тубулярными, гломерулярными, расположенными в чашечке, лоханке, например вызванные гломерулонефритом, пиелонефритом, туберкулёзом, карбункулом почки, аномалиями расположения почек, гипоплазией, поликистозом почек, гидронефрозом.
- Внепочечными – в результате патологических процессов в мочевом канале, мочевом пузыре, уретре, например, при удвоении или пузырно-мочеточниковом рефлюксе, камнях мочевого пузыря, цистите, уретероцеле, туберкулёзе, свище уретры, уретрите, фимозе, простатите.
Симптомы
Так как повышенное содержание лейкоцитов в моче – показатель воспалительного или асептического процесса в мочеполовой системе, то чаще всего оно сопровождается:
- болезненными ощущениями во время акта мочеиспускания;
- частыми позывами мочеиспускания или наоборот их задержкой, малыми порциями разовой мочи;
- изменениями внешнего вида мочи – её цвета, запаха и прозрачности, обнаруженим гнойных включений.
Помимо этого у больного могут наблюдаться и системные симптомы:
- лихорадка;
- боли внизу живота и поясницы;
- головные боли.
Важно понимать, что боли и дискомфорт внизу живота, лихорадка, учащенные позывы и неприятный запах в туалете может быть также причиной других органов и систем, проявляясь в первую очередь, как учащение, в том числе, актов дефекации и гноем в кале.
Как выглядит гной в кале?
Многих интересует как выглядит гной в кале. В первую очередь такой симптом может быть признаком серьезного заболевания и проявляется в виде нетипичных включений в каловых массах, изменении консистенции, цвета и запаха на гнилостный. Больной может страдать от диареи или напротив — запоров, учащенных позывов к дефекации, воспаленного ануса, сильных болевых синдромов.
Важно! Причиной гноя в каловых массах могут быть венерические заболевания, гельминтозы, воспаления органов малого таза, дисбактериоз, поэтому при первых признаках рекомендовано незамедлительно обратиться к своему семейному доктору или профильному специалисту.
Анализы и диагностика
Для определения количества клеточных элементов крови, их соотношения и интенсивности выведения вместе с мочой, проводят различные пробы:
- Исследование проб суточной мочи по Аддису−Каковскому позволяет выявить скрытую лейкоцитурию, гематурию и оценить их степень преобладания, что важно для дифференциального анализа гломерулонефрита и пиелонефрита.
- Проба Нечипоренко – один из самых проверенных способов количественного определения лейкоцитов в анализах мочи (разовой средней утренней порции).
- Трехстаканная проба – позволяет определить локализацию воспалительного процесса. Для этого пациенту необходимо собрать разовую мочу в три сосуда по очереди. Если гной и хлопья обнаруживают в первом стакане, то это свидетельствует о заболевании мочевого канала, во втором — мочевого пузыря, в третьем – говорит о непосредственном поражении почек.
Чтобы определить септический или асептический тип лейкоцитурии проводят дополнительные исследования:
- наличие бактериурии (свыше 100 тыс. на 1 мл мочи ), нейтрофилов, клеток Штернгеймера — Мальбина – свидетельствует о септической природе патологии;
- повышенное содержание лимфоцитов, эозинофилов без массивной бактериемии – признаки асептической почечной лейкоцитурии.
Лечение
После проведения дифференциального анализа асептической и септической лейкоцитурии есть возможность выстроить тактику лечения предположительного мочеполового заболевания, избежав назначения и нецелесообразного приема антибиотиков.
Если обнаружен очаг воспаления, то начинают с антибиотикотерапии, подобранной с учетом чувствительности болезнетворного агента. Также параллельно могут быть назначены иммуномодуляторы, спазмолитики, витаминотерапия и физиотерапевтические процедуры.
Доктора
Лекарства
- Невиграмон – бактерицидное, бактериостатическое, антибактериальное средство, которое нужно принимать курсом 7 дней по 2-4 г в сутки, разделив на 4 раза.
- Фурадонин – синтетическое антибактериальное средство, помогающее при различных инфекционных заболеваниях мочевыводящих путей, достаточно 0,45-0,6 г в день на протяжении 5-8 суток.
- Бензилпенициллин – бактерицидный антибактериальный препарат, который может быть назначен вместе с сульфаниламидами и подобран на основе чувствительности микрофлоры. Суточная доза — 1-2 млн ЕД.
- Уросульфан – сульфаниламидный препарат, который назначают достаточно длительными курсами 2-3 нед. по 1-2 г в сутки.
Процедуры и операции
При пиелонефрите и других воспалительных заболеваниях мочеполовой системы могут быть рекомендованы тепловые процедуры:
- использование согревающих компрессов, грелок;
- диатермия поясничного отдела.
Также может быть показано оперативное вмешательство при неэффективном консервативном лечении, чаще всего при карбункуле почек, апостематозном нефрите и пр.
Гной в моче у ребенка
Лейкоцитурия у детей – симптом патологии мочеполовой системы, которая не всегда является бактериальной. Наиболее часто выявляют лейкоциты в моче при энтеробиозе, вульвите, уретрите, остром и хроническом цистите, кристалурии, пиелонефрите, интерстициальном нефрите, остром нефротическом синдроме, уринарном аллергозе, застоях мочи и даже при опрелостях.

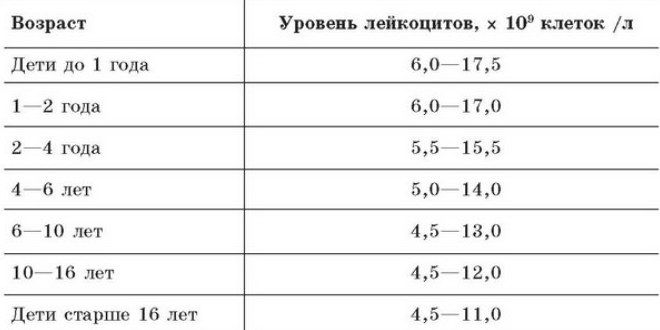
Норма количества лейкоцитов в моче у детей различного возраста
Неприятные и болезненные ощущения в области гениталий чаще наблюдаются у девочек, при этом формы цистита переходят в хронические. Их анатомическое строение, широкая и короткая уретра способствуют проникновению инфекций в мочевой пузырь. У мальчиков даже без болевого синдрома воспаление мочеполовой системы может проявляться незначительной лейкоцитурией, которую нельзя принимать за норму. У ребенка другая психология, они могут не жаловаться и быстро забывать о кратковременно возникающих неприятных ощущениях при мочеиспускании, но задача родителей во время заметить учащение позывов, болезненность при мочеиспускании, покраснения и лихорадку.
Даже небольшое раздражение слизистых наружных гениталий и мочевых каналов не имея яркой клиники, может проявиться в увеличении количества лейкоцитов в моче и быть сигналом начала патологии или уже развившейся скрытой патологии. Поэтому даже незначительные колебания урограммы опытный педиатр не должен рассматривать как норму.
Список источников
- Эрман М. В. — Нефрология, СПб, 1997.
- Ривкин А. М., Папаян А. В. Мочевой синдром. В кн.: Клиническая нефрология детского возраста. Под ред. Папаяна А. В. и Савенковой Н. Д. СПб, 2008, с. 66–76.
Источник
