Лечение синдрома грушевидной мышцы в уфе
Лечение синдрома грушевидной мышцы в Волгограде.
Синдром грушевидной мышцы— одна из самых распространенных проблем, приводящих к болям в поясничной, ягодичной области и болям по задней поверхности ноги. Грушевидная мышца, начинаясь от передней поверхности крестцовой кости, проходя под ягодичными мышцами, прикрепляется к большому вертелу бедренной кости. В паре с крестцово-остистой связкой они создают подгрушевидное отверстие, через которое проходят седалищный нерв и нижнеягодичная артерия. Несмотря на малые размеры мышцы, она берет на себя много функций по работе нижних конечностей (вращение бедра, отведение и разгибание его в сторону, помощь при ходьбе и т.д.). В связи с этим очень часто из-за слишком усиленной работы данной мышцы, или же наоборот, из-за плохого кровоснабжения данной области (вследствие долгого нахождения в сидячем положении), происходит мышечный спазм, приводящий к сдавлению седалищного нерва и сосудов, проходящих под мышцей. Также к мышечному спазму могут привести: переохлаждение, травма поясничного отдела, неудачный укол в грушевидную мышцу, такие заболевания, как остеохондроз, грыжа межпозвоночных дисков, протрузии.
Симптомы этого заболевания зависят от того, что именно было подвержено сдавливанию: сосуды или сам нерв. Рассмотрим наиболее часто выявляемые признаки данного синдрома:
• ноющие боли в мышцах нижних конечностей, в особенности по задней поверхности;
• распространение болей, их усиление в стрессовых ситуациях, при смене климата и т.д.;
• болевой синдром в зоне голени после пеших прогулок;
• уменьшение чувствительности при прикосновении к кожному покрову.
Выявить данный синдром достаточно легко. На осмотре врач проводит специальные мышечные тесты, которые помогают выявить данное заболевание, его степень, а также наличие мышечных спазмов в рядом лежащих областях. В случае, если причина боли кроется непосредственно в мышечном спазме грушевидной мышцы (например, в результате её переохлаждения, растяжения, травмы, осложнения после инъекций и т.п.), то наиболее эффективным методом лечебного воздействия будет постизометрическая релаксация. Это техника ЛФК, направленная на мягкое растяжение мышц и связок пораженной области.

Если грушевидная мышца воспалилась в результате остеохондроза, грыжи или протрузии межпозвоночных дисков, гинекологического или иного заболевания органов малого таза (вторичный синдром), то в программу лечения следует добавить дополнительные методы, такие как физиотерапия, массаж, остеопатия, мануальная терапия. В любом случае лечение должно быть комплексным, учитывающим противопоказания и индивидуальные особенности пациента.
После снятия острого болевого синдрома следует закрепить результат специальными физическими упражнениями, чтобы в дальнейшем избежать повторного обострения. С этой задачей хорошо справляется кинезитерапия — лечение правильным движением. Под руководством инструктора выполняется программа по укреплению мышц поясницы, ягодиц и нижних конечностей. Также важно работать со всеми остальными мышцами, связками и суставами, так как организм будет здоровым только тогда, когда все его системы будут работать правильно.
Наконец, описанные выше болевые симптомы могут быть вообще не связанными с воспалением грушевидной мышцы и проявляться при отсутствии этого воспаления.
При первых симптомах необходимо проконсультироваться со специалистом, так как в случае игнорирования данного заболевания могут проявиться нежелательные последствия, такие как ограничение подвижности в пояснично-крестцовом отделе, остеохондроз, онемение и постоянные боли. При прогрессировании указанных факторов возможно развитие межпозвоночной грыжи.
Источник
Понятием «мягкие ткани» условно объединяют разнородные по структуре и функциям тканевые компоненты. К ним относятся подкожно-жировая клетчатка, фасции, сухожилия, рыхлая межмышечная ткань, внутримышечные и периневральные соединительнотканные прослойки, синовиальная ткань, поперечно-полосатые мышцы, сосуды, нервы и лимфатические узлы. Все эти структуры составляют, в среднем, 50% массы тела и могут рассматриваться как отдельная органная система.
Исследование мягких тканей с помощью магнитно-резонансной томографии уникально, оно дает возможность увидеть и оценить мельчайшие структурные элементы нашего тела, такие как, например, волокна сухожилий, отдельные мышечные пучки или тончайшие межмышечные перегородки. Ни один другой метод лучевой диагностики не дает такой контрастности различных тканей и структур, что позволяет увидеть даже минимальные патологические изменения.
Понятием «мягкие ткани» условно объединяют разнородные по структуре и функциям тканевые компоненты. К ним относятся подкожно-жировая клетчатка, фасции, сухожилия, рыхлая межмышечная ткань, внутримышечные и периневральные соединительнотканные прослойки, синовиальная ткань, поперечно-полосатые мышцы, сосуды, нервы и лимфатические узлы. Все эти структуры составляют, в среднем, 50% массы тела и могут рассматриваться как отдельная органная система.
Исследование мягких тканей с помощью магнитно-резонансной томографии уникально, оно дает возможность увидеть и оценить мельчайшие структурные элементы нашего тела, такие как, например, волокна сухожилий, отдельные мышечные пучки или тончайшие межмышечные перегородки. Ни один другой метод лучевой диагностики не дает такой контрастности различных тканей и структур, что позволяет увидеть даже минимальные патологические изменения.
При этом на пациента не оказываться никакого вредного воздействия.
Исследование мягких тканей на высокопольном томографе дает возможность рассмотреть любые имеющиеся изменения как бы «под увеличительным стеклом», то есть томограф может выполнять тончайшие срезы с очень высоким разрешением. Это помогает в выявлении даже незначительных патологических процессов и детальной их оценке.
Итак,МРТ мягких тканей позволяет выявить:
— различные виды травматических повреждений — растяжения, контузии мышц, повреждения сухожилий с детализацией по степеням повреждения;
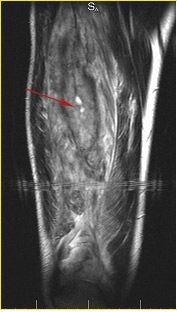
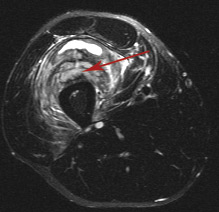
Контузия промежуточной широкой мышцы бедра III ст. по Stoller.
— варианты посттравматических изменений, такие как застарелые гематомы, рубцово-атрофические изменения, участки жировой атрофии и фиброза;
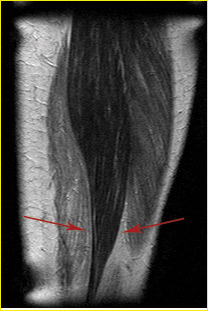
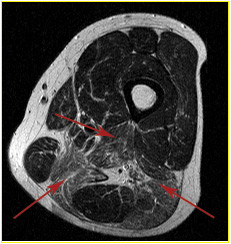
Рубцово-атрофические изменения полуперепончатой, большой приводящей
и двуглавой мышц бедра с вовлечением в процесс седалищного нерва.
— воспалительные изменения, такие как воспалительная инфильтрация тканей, абсцессы и флегмоны;

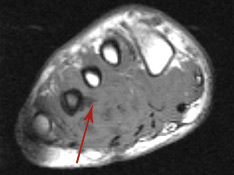
Абсцесс стопы, осложненный распространением процесса на IVплюсневую кость.
— объемные процессы мягких тканей. Применение же контрастного усиления в МР диагностике мягких тканей дает возможность отдифференцировать злокачественные объемные образования от доброкачественных.
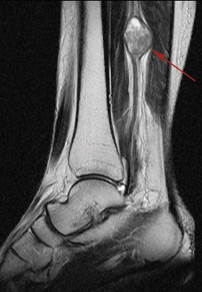
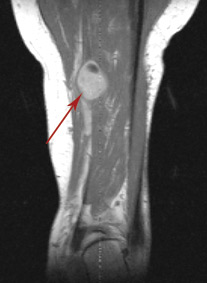
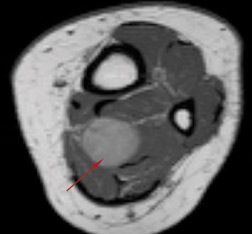
Постконтрастные томограммы.
Невринома большеберцового нерва голени.
.jpg)
.jpg)
.jpg)
.jpg)
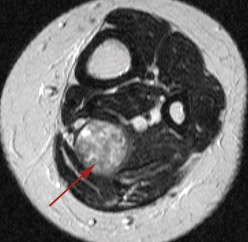
Постконтрастные томограммы.
Рабдомиосаркома мягких тканей средней трети бедра.
В случае МР диагностики мягких тканей нельзя не выделить отдельно такие наиболее часто встречающиеся разновидности исследований, как:
МР исследование мягких тканей шеи. Это исследование позволяет выявить и оценить патологические изменения слюнных желез, лимфоузлов, гортани, щитовидной железы и превертебральных мягких тканей.
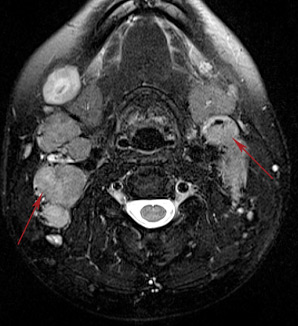
Увеличенные лимфатические узлы шеи.
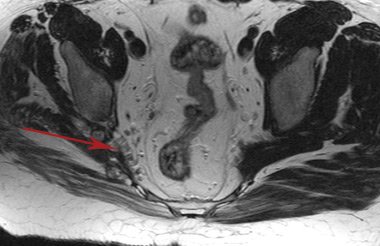
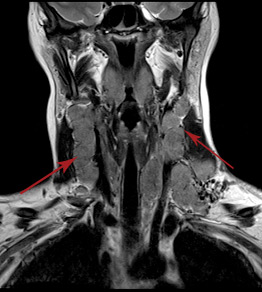
Прицельное исследованиеплечевого или крестцового сплетения дает возможность определить наличие компрессионно-невропатических синдромов, таких как сдавление невральных стволов собственно сплетения и/или синдром грушевидной мышцы (сдавление седалищного нерва патологически измененной грушевидной мышцей).
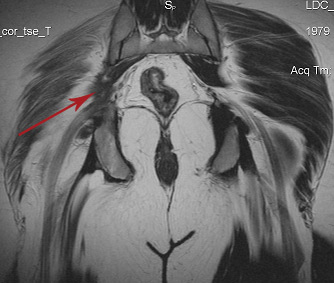

Компрессия седалищного нерва рубцово-измененной грушевидной мышцей.
Источник
Это миофасциальный синдром. Связан он со спазмом уплотнением грушевидной мышцы и формированием триггера (зоны). При длительном течении происходит сдавление седалищного нерва.
Причины
Заболевания позвоночника: дегенеративные заболевания позвоночника (самые частые причины): остеохондроз (протрузии, грыжи дисков), спондилоартроз (артроз межпозвонковых суставов), спондилез (костные разрастания позвонков), спондилолистез, спондилолиз (смещение позвонков).
Компрессионные или оскольчатые переломы позвонков или других костных структур на фоне остеопороза, травмы, онкологического метастатического процесса. Опухоли мягких тканей и костных структур.
Воспалительный процесс (спондилит).
Избыточная физическая статическая нагрузка; миозиты; механические повреждения врожденная, приобретенная асимметрия таза.
Клиника
Рассмотрим симптомы заболевания. У 2/3 пациентов проявления начинаются с постоянной боли в области ягодицы. Ощущение усиливается при движении, приседаниях, приведении бедра. По ходу седалищного нерва (по задней поверхности бедра, голени) ощущается жжение, ползание «мурашек», прострелы, развивается хромота. При длительном течении развитие подгрушевидной невропатии седалищного нерва: Онемение голени стопы ,пальцев стопы, может развиваться грубый парез стопы, пациент не может самостоятельно передвигаться.
Осложнения
Синдром грушевидной мышцы нарушает общее самочувствие, снижает работоспособность. При длительном течении заболевания развивается гипотрофия атрофия пронатора бедра, мышц голени и стопы. Ригидность грушевидной мышцы может привести к спазму мускулатуры тазового дна. Это приводит к нарушению мочеиспускания и дефекации.
Диагностика
Первый этап — консультация вертеброневролога. Врач собирает анамнез, определяет болезненные участки, проверяет рефлексы. При неврологическом осмотре определяются симптомы:
- Битти;
- Фрайберга;
- Миркина;
- Бонне-Бобровниковой.
Боль возникает или усиливается при поднимании колена лежа на здоровом боку, ротации бедра внутрь, наклоном вперед, пассивной внутренней ротацией бедра.
Поставить точный диагноз можно с помощью таких методов, как КТ, МРТ, УЗИ, электромиография нижних конечностей.
Медикаментозное лечение
1. Купирование болевого синдрома НПВС (купируют отек, воспаление)
- Миорелаксанты (расслабляют мышцы);
- Антиконвульсанты (при жгучей стреляющей боли);
- Опиоидные анальгетики (при выраженном болевом синдроме), антидепрессанты (при хроническом болевом синдроме);
- Лечебно — медикаментозные блокады с кортикостероидными препаратами, с анестетиками.
2. Улучшение кровоснабжения (сосудистые препараты);
3. Метаболическая терапия (препараты тиоктовой кислоты и витамины группы В);
4. Антихолинэстеразные препараты, улучшают проводимость и увеличивают силу мышц.
Немедикаментозные методы лечения
Все методы лечения направлены на улучшение кровоснабжения, снятия спазма мышц, восстановления чувствительности и восстановление силы мышц.
- Физиотерапия (магнитолазер, магнитотерапия, СМТ с новокаином, СМТ в режиме электростимуляции, УЗ с гидрокортизоном и др.)
- Аппаратное вытяжение поясничного отдела позвоночника (при заболеваниях позвоночника)
- Иглорефлексотерапия
- Массаж спины и конечностей
- Мануальная терапия
- ЛФК: специальные упражнения способствуют равномерному распределению нагрузки между мышцами ягодичной области, стимулируют расслабление спазмированных участков
- Пассивное растяжение, постизометрическая релаксация – это приемы кинезиотерапии, облегчающие состояние пациента, уменьшающие боль, увеличивающие объем движений
- Бальнеотерапия (радоновые ванны, грязевые аппликации, озокерит)
В объединении « Новая больница» есть все необходимые методы обследования и лечения, кроме хирургического.
Вы можете пройти курс лечения в рамках стационара в городском вертебрологическом центре и амбулаторно.
При длительном течении заболевания, развиваются необратимые изменения. После терапии для профилактики рецидивов рекомендованы занятия лечебной физкультурой.
Стоимость
Способы оплаты: оплата наличными средствами; оплата пластиковыми банковскими картами МИР, VISA, MastercardWoridwide
> 20
медицинских направлений
1400
ежедневно оказываемых услуг
Наши специалисты
Андрей Андреевич
Морозов
Зав. отделением
Игорь Валерьевич
Колобов
Врач — невролог
Наталья Николаевна
Уланова
Врач — невролог
Леонид Федорович
Конюхов
Врач — невролог
Елена Викторовна
Барсукова
Врач — невролог
Людмила Ардольфовна
Табаринцева
Врач — невролог
Юлия Михайловна
Мальцева
Врач — невролог
Мария Владимировна
Правдина
Врач — невролог
Источник
Синдром грушевидной мышцы— одна из самых распространенных проблем, приводящих к болям в поясничной, ягодичной области и болям по задней поверхности ноги. Грушевидная мышца, начинаясь от передней поверхности крестцовой кости, проходя под ягодичными мышцами, прикрепляется к большому вертелу бедренной кости. В паре с крестцово-остистой связкой они создают подгрушевидное отверстие, через которое проходят седалищный нерв и нижнеягодичная артерия. Несмотря на малые размеры мышцы, она берет на себя много функций по работе нижних конечностей (вращение бедра, отведение и разгибание его в сторону, помощь при ходьбе и т.д.). В связи с этим очень часто из-за слишком усиленной работы данной мышцы, или же наоборот, из-за плохого кровоснабжения данной области (вследствие долгого нахождения в сидячем положении), происходит мышечный спазм, приводящий к сдавлению седалищного нерва и сосудов, проходящих под мышцей. Также к мышечному спазму могут привести: переохлаждение, травма поясничного отдела, неудачный укол в грушевидную мышцу, такие заболевания, как остеохондроз, грыжа межпозвоночных дисков, протрузии.
Симптомы этого заболевания зависят от того, что именно было подвержено сдавливанию: сосуды или сам нерв. Рассмотрим наиболее часто выявляемые признаки данного синдрома:
• ноющие боли в мышцах нижних конечностей, в особенности по задней поверхности;
• распространение болей, их усиление в стрессовых ситуациях, при смене климата и т.д.;
• болевой синдром в зоне голени после пеших прогулок;
• уменьшение чувствительности при прикосновении к кожному покрову.
Выявить данный синдром достаточно легко. На осмотре врач проводит специальные мышечные тесты, которые помогают выявить данное заболевание, его степень, а также наличие мышечных спазмов в рядом лежащих областях. В случае, если причина боли кроется непосредственно в мышечном спазме грушевидной мышцы (например, в результате её переохлаждения, растяжения, травмы, осложнения после инъекций и т.п.), то наиболее эффективным методом лечебного воздействия будет постизометрическая релаксация. Это техника ЛФК, направленная на мягкое растяжение мышц и связок пораженной области.
Если грушевидная мышца воспалилась в результате остеохондроза, грыжи или протрузии межпозвоночных дисков, гинекологического или иного заболевания органов малого таза (вторичный синдром), то в программу лечения следует добавить дополнительные методы, такие как физиотерапия, массаж, остеопатия, мануальная терапия. В любом случае лечение должно быть комплексным, учитывающим противопоказания и индивидуальные особенности пациента.
После снятия острого болевого синдрома следует закрепить результат специальными физическими упражнениями, чтобы в дальнейшем избежать повторного обострения. С этой задачей хорошо справляется кинезитерапия — лечение правильным движением. Под руководством инструктора выполняется программа по укреплению мышц поясницы, ягодиц и нижних конечностей. Также важно работать со всеми остальными мышцами, связками и суставами, так как организм будет здоровым только тогда, когда все его системы будут работать правильно.
Наконец, описанные выше болевые симптомы могут быть вообще не связанными с воспалением грушевидной мышцы и проявляться при отсутствии этого воспаления.
При первых симптомах необходимо проконсультироваться со специалистом, так как в случае игнорирования данного заболевания могут проявиться нежелательные последствия, такие как ограничение подвижности в пояснично-крестцовом отделе, остеохондроз, онемение и постоянные боли. При прогрессировании указанных факторов возможно развитие межпозвоночной грыжи.
Источник
Синдром грушевидной мышцы – это тянущие, ноющие боли в области ягодицы и тазобедренного сустава, обычно отдающие в бедро, голень, пах.
Синдром грушевидной мышцы – самая распространенная форма туннельной невропатии. Наиболее часто он возникает на фоне остеохондроза пояснично-крестцового отдела позвоночника и его осложнений – протрузии и грыжи межпозвонкового диска.
Этот болевой синдром сопровождает более половины всех случаев пояснично-крестцового радикулита.
Лечение синдрома грушевидной мышцы
Лечение синдрома грушевидной мышцы с помощью ударно-волновой терапии (УВТ) и других методов физиотерапии в нашей клинике позволяет достичь быстрых положительных результатов:
- снять боль и мышечный спазм,
- устранить воспаление и отек,
- восстановить двигательную активность, подвижность, физическую работоспособность,
- замедлить или остановить развитие заболевания, ставшего причиной болевого синдрома, и значительно снизить риск его осложнений.
Терапевтический эффект ударно-волновой терапии при синдроме грушевидной мышцы достигается благодаря улучшению местного кровообращения в сочетании с мощным противовоспалительным действием процедуры.
Проникая в самый очаг воспаления, акустические волны инфразвуковой частоты создают вибрацию подобную глубинному массажу. Это позволяет значительно уменьшить или полностью устранить компрессию (защемление) нервов и отечность, снять мышечный спазм и стимулировать восстановительные процессы. Таким образом, УВТ снимает болевой синдром, воздействуя на его причину, что обеспечивает не только быстрый, но и стойкий, пролонгированный эффект.
В отличие от нестероидных противовоспалительных средств физиотерапия не оказывает негативных побочных эффектов и способствует естественному оздоровлению позвоночника, нервных и мышечных тканей.
Почему возникает синдром грушевидной мышцы?
Непосредственная причина синдрома грушевидной мышцы – сдавление седалищного нерва в области между мышечными волокнами и крестцово-остистой связкой. Оно может быть вызвано проблемами позвоночника (в области L5 — S1) или воспалением мышцы. В первом случае речь идет о вертеброгенном синдроме, во втором – о миофасциальном синдроме.
Грушевидная мышца находится под большой ягодичной мышцей. Ее воспаление и связанное с ним сдавление седалищного нерва бывает спровоцировано переохлаждением, травмой (растяжением), перенапряжением, длительным пребыванием в неудобной позе.
В случае вертеброгенного синдрома причиной рефлекторного мышечного спазма и сдавления седалищного нерва является защемление нервных корешков в пояснично-крестцовом отделе. Как правило, оно возникает на фоне остеохондроза, при котором происходит усыхание межпозвонковых дисков, в результате чего расстояния между соседними позвонками уменьшаются, их тела и отростки сближаются и защемляют нервные корешки, отходящие от спинного мозга.
Причиной дискогенного болевого синдрома являются осложнения остеохондроза – протрузия или грыжа, при которых межпозвонковый диск выпячивается или выпадает наружу, что приводит к защемлению нервного корешка и стенозу спинного мозга.
Наряду со сдавлением седалищного нерва при синдроме грушевидной мышцы возможно защемление нижней ягодичной артерии. Это приводит к нарушению кровоснабжения ноги, возникновению перемежающейся хромоты и других симптомов.
Во всех этих случаях применение ударно-волновой терапии в комплексе с грязевыми аппликациями, лазерной терапией и другими методами физиотерапии позволяет достичь быстрого обезболивающего и противовоспалительного эффекта, значительно облегчить или полностью устранить симптомы и улучшить самочувствие.
Позвоните и запишитесь
на прием
8 495 212-16-04
ИЛИ
Заполните форму записи на прием
*
*
*Нажимая кнопку «Записаться», даю согласие на обработку указанных персональных данных
Спасибо! Наш консультант перезвонит Вам
для уточнения даты и времени консультации.
Источник
