Лечение синдрома гиперактивности бронхов у детей
Гиперактивностью бронхов называется резкий спазм гладкой мускулатуры органа, приводящий к проблемам с дыханием. Спровоцировать нарушение могут разные факторы: от наследственности до сопутствующих заболеваний в острой фазе. Если вовремя не избавиться от проблемы, возможно развитие осложнения – бронхиальной астмы.
Причины астматического синдрома
Для хронического обструктивного бронхита свойственно периодическое проявление астматического синдрома – приступов, которые обычно возникают при бронхиальной астме. Симптом чаще проявляется у детей, поскольку их организм и внутренние органы находятся на этапе формирования.
Спровоцировать гиперреактивность могут: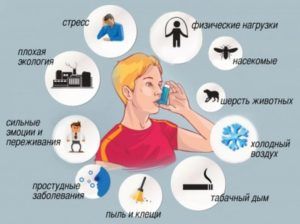
- аллергическая реакция;
- генетическая наследственность;
- респираторные инфекции;
- патологии строения дыхательных путей;
- длительный прием некоторых медикаментов.
Синдром возникает разово или проявляется сразу после раздражения бронхов из-за вдыхания опасных веществ – пыльцы, шерсти, химических средств или пыли.
Если причины гиперреактивности «накладываются» друг на друга, риск развития заболевания в разы повышается. Есть вероятность возникновения астматического синдрома из-за неспецифических причин – повышенных физических нагрузок, сильных стрессов или особенностей психики.
При каких болезнях наблюдается гиперреактивность бронхов
Гиперактивность бронхов является сопутствующей патологией при заболеваниях, затрагивающих дыхательную систему. К ним относятся:
- обструктивный бронхит;
- бронхиальная астма;
- аллергии;
- вирусные инфекции;
- бактериальные болезни дыхательных путей;
- нарушение глюкокортикоидных гормонов;
- низкая чувствительность бета-адренорецепторов.
Во время обструктивного бронхита орган страдает от воспалительного процесса, его слизистая оболочка меняет свою структуру. Ткани увеличиваются в размере, сосудистая стенка утолщается. Это приводит к сужению просвета бронхов, что провоцирует затруднение дыхания, мешает правильной вентиляции легких и формирует гиперреактивность. Если вовремя не начать лечение, больной быстро столкнется с недостаточностью дыхательных функций.

Бронхиальная астма является причиной гиперреактивности бронхов
Бронхиальная астма является хроническим воспалением дыхательных органов, и приступы кашля, одышки и удушья у больного возникают регулярно. Гиперчувствительность бронхов проявляется во время каждого приступа, и может быть скорректирована только посредством применения специального ингалятора.
Если причин несколько, и они действуют длительное время, угнетая дыхание, может развиться данный синдром. Данное проявление может быть специфическим, то есть вызванным определенным возбудителем или фактором (аллергией). Или неспецифическим, когда такой приступ появляется из-за стрессовой ситуации или нервного срыва.
Симптомы
У синдрома гиперактивности бронхов имеются свои специфические симптомы, после появления которых больному необходимо рассказать о своих подозрениях специалисту.
Обратить внимание стоит на:
- периодические ощущения удушья;
- синюшный цвет кожи или несвойственную бледность;
- периодические симптомы затрудненного дыхания;
- ощущение беспочвенного страха или панику;
- свист из дыхательных путей на выдохе;
- одышку.
Если бронхиальная гиперреактивность возникла на фоне другого заболевания, прибавляются свойственные ему симптомы. Например, приступы удушья или продолжительный кашель с большим количеством выделяемой мокроты, повышение температуры тела и острая реакция на запахи или аллергены.
 Все клинические проявления можно разделить на три категории по степени тяжести. Слабовыраженные симптомы появляются редко, и только после физических нагрузок. Если пациент находится в покое и здоров, проблем с дыханием может не быть. Самочувствие хорошее.
Все клинические проявления можно разделить на три категории по степени тяжести. Слабовыраженные симптомы появляются редко, и только после физических нагрузок. Если пациент находится в покое и здоров, проблем с дыханием может не быть. Самочувствие хорошее.
При умеренных проявлениях гиперреактивности наблюдается стабильное снижение показателей ФВД (скорость вдоха и объема выдоха за секунду). Одышка изредка возникает даже в состоянии покоя, а свист при дыхании хорошо слышен на расстоянии от больного.
При сильных проявлениях гиперреактивности бронхов приступы наступают внезапно, если произошел незначительный контакт с аллергеном. Цианоз бывает ярко выраженным, а основные показатели ФВД резко снижаются. Если больной не получит срочную медицинскую помощь, возможен летальный исход.
Методы лечения
Из-за высокой опасности последствий гиперактивности бронхов врачи запрещают заниматься самолечением. Главная задача специалиста – быстро купировать приступы дыхательной недостаточности, выявить причины их появления и устранить их. Для этого используются:
- Кромогликат натрия.
- Теофиллин.
- Омализумаб.
- Глюкокортикостероиды.

Кромогликат натрия
Выпускается в виде порошка, раствора для ингаляций и дозированного спрея-аэрозоля. Быстро купирует проявление аллергической реакции в бронхах, предупреждает бронхоспазмы. При длительном применении количество приступов удушья из-за гиперреактивности сокращается. При одном применении эффект сохраняется на протяжении пяти часов, стабильный результат фиксируется после месяца использования средства.

Теофиллин
Таблетки пролонгированного действия. Активный компонент – бронхолитическое средство, которое снижает сократительную способность гладкой мускулатуры бронхов. Орган «расслабляется», что мешает формированию приступа. Диафрагментальное дыхание у больного улучшается, а центр дыхания стимулируется. В крови нормализуется приток кислорода, усиливается вентиляция легких. Дозировка препарата подбирается индивидуально.

Омализумаб
Относится к селективным иммунодепрессантам, выпускается в форме лиофилизата, из которого готовится раствор для подкожного введения. Оказывает противовоспалительное и противоаллергическое действие, быстро снимает спазмы бронхов и купирует приступ дыхательной недостаточности у больного.
Рекомендуется для лечения бронхиальной астмы среднетяжелого или тяжелого течения, гиперреактивности бронхов, если глюкокортикостероиды не принесли должного результата.

Глюкокортикостероиды
Подавляют аллергическое воспаление, нормализуют «правильное» дыхание и возобновляют физиологически нормальный объем форсированного выдоха у больного. При тяжелом приступе используются инъекции:
Для профилактики применяются таблетки:
Ингаляции:
Особенности приема препаратов, дозировка
Перед использованием любого средства необходимо ознакомиться с инструкцией по применению и противопоказаниями. При появлении побочных эффектов следует обратиться к врачу: возможно придется подобрать другие лекарства.

Перед началом лечения заболевания стоит обратиться к врачу
Некоторые препараты подходят для лечения гиперреактивности и у детей, и у взрослых – разница только в дозировке вещества. Использование медикаментов в обход врачебных рекомендаций опасно быстрым развитием побочных эффектов или моментальными проблемами с дыханием, вплоть до удушья.
Дозировка, частота применения и продолжительность курса определяется индивидуально, исходя из состояния организма больного, его возраста и хода течения заболевания. Уже после нескольких применений препарата симптоматика может пропасть, но прерывать лечение нельзя: в противном случае бронхи могут снова пострадать, и терапию придется повторять сначала.
Профилактика
Если больной уже сталкивался с гиперреактивностью бронхов, на постоянной основе следует соблюдать определенные меры предосторожности. Обострения обычно возникают в осенне-весенний период. В это время следует уделять своему организму особое внимание.

Здоровый образ жизни для профилактики заболевания
Так, необходимо скорректировать рацион и обеспечить себе полноценное питание. Включить нужно свежие овощи и фрукты, а исключить любые продукты, негативно сказывающие на ЖКТ: острые, жареные и пряные блюда, копчености, белую сдобу, большое количество сладостей, газированные напитки. Желательно отказаться от вредных привычек – алкоголя и табака.
Для поддержки иммунной системы при гиперреактивности рекомендуется дважды в год пропивать витаминно-минеральные комплексы, спать минимум по восемь часов в сутки и максимально оградить себя от стрессовых ситуаций. Ежедневно необходимы легкие физические нагрузки.
Даже при незначительном ухудшении самочувствия следует сразу же обращаться к врачу, а не пытаться заниматься самолечением. Если приступы не исчезли полностью, и повторяются хотя бы раз в месяц, под рукой необходимо иметь лекарственные средства для их купирования.
Видео по теме: Бронхиальная астма и гиперреактивность бронхов
Источник
Комментарии
Опубликовано в журнале:
Детский Доктор »» № 4’99
Хронические болезни легких
С.М. Гавалов
Новосибирская государственная медицинская академия
В статье представлена оригинальная точка зрения автора на значение гиперреактивности бронхов в возникновении рецидивов бронхолегочных заболеваний у детей. Двадцатилетний опыт наблюдения детей с гиперреактивностью бронхов с помощью клиника-функциональных показателей эуфиллиновой пробы и провокационных проб с ацетилхолином и гистамином позволяет выделить самостоятельный синдром гиперреактивности бронхов у реконвалесцентов, перенесших пневмонию и острые респираторные вирусные инфекции. Показана тесная взаимосвязь между наличием гиперреактивности бронхов и бронхиальной астмой.
В последние годы внимание все большего числа клиницистов-пульмонологов и патофизиологов привлекает гиперреактивность бронхов, которая является ведущим патофизиологическим механизмом развития бронхиальной астмы: степень гиперреактивности бронхов коррелирует с тяжестью заболевания. Вместе с тем распространенность гиперреактивности бронхов значительно выше, чем бронхиальной астмы [1]. Имеются данные о генетической детерминированности гиперреактивности бронхов [2]. В данной статье речь пойдет о частоте развития гиперреактивности бронхов у детей, перенесших пневмонии или ОРВИ, а также о возможных последствиях этого. Педиатры с этой проблемой практически не знакомы, что и побудило нас поделиться 20-летним опытом изучения различных аспектов гиперреактивности бронхов.
Гиперреактивность бронхов — это такое состояние ирритативных рецепторов бронхов, когда они резко реагируют бронхоспазмом и появлением сухих хрипов в легких (не всегда) на воздействие очень низких концентраций ацетилхолина, метахолина или гистамина, тогда как при нормальной реактивности бронхов указанные медиаторы в тех же концентрациях не вызывают никаких реакций. По характеру начала бронхоспазма на воздействие различных концентраций ацетилхолина и гистамина выделены следующие группы пороговой чувствительности (ПЧ)* к этим веществам (рис. 1).
I — высокая ПЧ, II — средняя ПЧ, III — умеренная ПЧ, IV — нормальная ПЧ (здоровье)
Пороговой чувствительностью (ПЧ) считают наименьшую дозу вещества, которая вызывает уменьшение ОФВ1 и ЖЕЛ на 20% и более, появление сухих хрипов в легких (не всегда).
Рис. 1. Варианты гиперреактивности бронхов в ответ на ингаляцию ацетилхолина (АЦХ) и гистамина (Гис).
С 1972 г. объектом нашего внимания стали часто и длительно болеющие дети. У многих из них в течение года наблюдались по 5-8 и более эпизодов повторных заболеваний респираторной системы. В выдвинутой нами гипотезе [3] допускалось, что у части детей, перенесших пневмонию или ОРВИ, развивается гиперреактивность бронхов, которая может быть рассмотрена как один из ведущих патофизиологических механизмов в развитии повторных заболеваний респираторной системы.
Возможный механизм развития гиперреактивности бронхов при вирусной инфекции представлен в табл. 1. В условиях измененной пороговой чувствительности бронхов различные факторы внешней среды неспецифического характера (температура вдыхаемого воздуха, загрязнение воздуха, изменение метеоситуации, физическая нагрузка, пассивное курение) могут быть триггерами, способствующими появлению симптомокомплекса, сходного с воспалением (одышка, кашель, сухие и влажные хрипы), что обусловливает диагностические ошибки, так как врачи такое состояние трактуют как рецидив инфекционного заболевания. В этой связи детям необоснованно и многократно назначаются антибиотики [3-5].
Таблица 1. Механизмы развития синдрома гиперреактивности бронхов при вирусной инфекции
| Воздействие вирусного агента на слизистую оболочку дыхательных путей | Возможные последствия |
| Повреждение и десквамация мерцательного эпителия дыхательных путей, «оголение» ирритативных рецепторов | Повышение пороговой чувствительности ирритативных рецепторов; угнетение мукоцилиарного клиренса |
| Снижение функциональной активности мерцательного эпителия вплоть до «паралича» цилиарного аппарата | Мукостаз — задержка выведения воспалительного секрета |
| Воздействие на субэпителиальные чувствительные клетки — активация нервно-рефлекторных механизмов | Гиперчувствительность ирритативных рецепторов к ацетилхолину, гистамину, холодному воздуху, поллютантам окружающей среды |
| Нарушение гомеостатического равновесия между адренергической и холинергической иннервацией | Формирование гиперреактивности бронхов у здоровых и обострение бронхиальной астмы у больных детей |
| Дисбаланс парасимпатической регуляции, обусловленный повышенным выделением ацетилхолина | Развитие рецвдивирующего обструктивного бронхита, «имитирующего» таковой инфекционного генеза; развитие бронхообструктивного синдрома на повышенную физическую нагрузку |
| Адренергический дисбаланс: снижение бета-адренергической активности или возрастание альфа-адренергической активности | Развитие бронхообструктивного синдрома при вдыхании холодного воздуха |
| Усиление действия сувстанции Р (бронхоконстрикторный эффект) и усиление воспаления | Развитие приступов «беспричинного пароксизмального кашля» |
Таблица 2. Частота встречаемости (%) детей с различной ПЧ, перенесших пневмонию, острый бронхит или ОРВИ
| Нозологическая форма | Общее число детей | Пороговая чувствительность | |||
| высокая (10-900) | средняя (900-4500) | умеренная (4500-8500) | нормальная (8500-20000) | ||
| Острая пневмония | 104 | 8 | 30 | 14 | 48 |
| Острый бронхит | 125 | 8 | 33 | 9 | 49 |
| Всего | 229 | 8 | 33 | 12 | 47 |
Результаты обследования 229 детей, проведенного Л.Ф. Казначеевой, представлены в табл. 2, из которой видно, что у 53% детей, перенесших острое респираторное заболевание, выявлена гиперреактивность бронхов. Для проверки гипотезы о причинах повторных заболеваний респираторной системы 229 детей разделены на две группы: в первую вошли 92 ребенка, впервые заболевшие острым респираторным заболеванием, а во вторую — 137 часто и длительно болеющих детей. Среди детей первой группы гиперреактивность бронхов выявлена у 28%, а среди детей второй группы — у 70%.
Следующим принципиальным вопросом, если исходить из полученных данных, является значение ПЧ бронхов в прогнозе повторных заболеваний респираторной системы после выздоровления. Частота последних определялась уровнем ПЧ: при высокой пороговой чувствительности у 100% детей повторные заболевания респираторной системы появлялись через 10-30 дней после выздоровления, при средней — у 58% спустя 1,5-2 мес, при умеренной — у 23% детей спустя 2,5-3 мес. У детей с нормальной пороговой чувствительностью в эти сроки повторные заболевания не возникали.
Наблюдая за детьми, перенесшими острые респираторные заболевания в последующие 36 мес, мы убедились в следующем: у детей с нормальной пороговой чувствительностью бронхов на протяжении этого времени наблюдались единичные эпизоды повторных заболеваний респираторной системы, тогда как у детей с гиперреактивностью бронхов в первые 12 мес они проявлялись часто (рис. 2); в последующие месяцы по мере нормализации пороговой чувствительности бронхов повторные заболевания респираторной системы стали встречаться реже. Так была показана роль гиперреактивности бронхов в возникновении повторных заболеваний респираторной системы после перенесенной пневмонии и ОРВИ [4-7].
Частота бронхолегочных заболеваний среди «нормо» — (квадрат) и «гиперчувствительных» детей -(треугольник) в течение 12 мес. постгоспитального периода.
Рис. 2. Прогностическое значение показателей пороговой чувствительности ирритативных рецепторов бронхов.
Повторные заболевания респираторной системы в этих двух группах различались не только частотой, но и характером клинических проявлений (табл. 3). В группе детей с нормальной пороговой чувствительностью все повторные заболевания респираторной системы протекали остро, тогда как у детей с повышенной пороговой чувствительностью они развивались на фоне нормальной температуры и при отсутствии симптомов интоксикации. Из клинических признаков наиболее характерными были симптомы обструктивного бронхита без признаков воспаления со стороны периферической крови, инфильтративных изменений на рентгенограмме.
Таблица 3. Сравнительная характеристика клинических и параклинических показателей при бронхообструктивнам синдроме неинфекционного и инфекционного генеза
| Клинические и параклинические параметры | Генез | |
| неифекционный | ифекционный | |
| Повышение температуры тела до 38-39°C | Нехарактерно | Характерно |
| Признаки интоксикации | Не наблюдаются | Выражены в разной степени |
| Начало заболевания | Постепенное, но может быть и острым | Первые два симптома развиваются с первых же часов болезни |
| Вздутие грудной клетки | Достаточно выражено | Умеренно выражено |
| Данные аускультации | При гиперреактивности гамма-холинорецепторов — сухие, жужжащие, низкой тональности хрипы. При гипофункции бета2-адренорецепторов — жесткое дыхание с удлиненным выдохом с превалированием влажных хрипов | Аускультативная картина довольно богата: на фоне ослабленного и жесткого дыхания — сухие свистящие и влажные хрипы |
| Лабильность аускультативной картины | Очень характерна | Не наблюдаются |
| Метеолабильность | Наблюдается часто | Не наблюдаются |
| Лейкоциты крови | В пределах нормы | Лейкопения, умеренный лейкоцитоз, нейтрофилллез |
| СОЭ | В пределах нормы | Умеренно ускорена |
| Эуфиллиновая проба | Как правило, положительная | Отрицательная или слабо положительная |
| Проба с атровентом | Бывает положительной при отрицательной эуфиллиновой пробе | Оказывает весьма положитепьное влияние на бронхообструктивный синдром |
Опыт наблюдения детей с пороговой чувствительностью бронхов позволил выделить самостоятельный клинико-патогенетический вариант — синдром гиперреактивности бронхов у реконвалесцентов, перенесших пневмонию и ОРВИ, включающий три основные формы: 1 — клинические симптомокомплексы, имитирующие обструктивный бронхит инфекционного генеза; 2 — бронхообструктивный синдром физического напряжения; 3 — рецидивирующий пароксизмальный кашель. На чем основано данное утверждение? Оно опирается на клинико-функциональные показатели эуфиллиновой пробы, предложенной нами в 1976 г. (табл. 4), и провокационные пробы с ацетилхолином и гистамином, при которых наряду с бронхоспазмом появляются сухие и влажные хрипы (не у всех).
Таблица 4. Эуфиллиновая проба по С.М. Гавалову (1976 г.)
| Исходные клинические параметры | Изменнения исходных клинических параметров после введения эуфиллина через | |||
| 15 мин | 30 мин | 45 мин | 60 мин | |
| Одышка | +++ | ++ | + | — |
| Втяженин податливых мест грудной клетки | +++ | ++ | + | — |
| Повышенная активность вспомогательной мускулатуры грудной клетки | +++ | ++ | + | — |
| Вздутие грудной киетки | +++ | ++ | + | — |
| Наличие дистанционных хрипов (не всегда) | +++ | ++ | — | — |
| Над легкими мозаичный перкуторный звук | +++ | ++ | + | — |
| При аускультации сухие и влажные хрипы с обеих сторон | +++ | ++ | + | — |
| Данные пикфлоуметрии | <70-60% | <80-7О% | Норма | Норма |
Правомерен вопрос: почему мы используем термин «имитирующий» обструктивный бронхит? Для этого необходимо вновь обратиться к табл. 3, в которой представлена сравнительная характеристика ведущих симптомов бронхообструктивного синдрома, обусловленного гиперреактиппостью бронхов. Что их различает? Дебют развития заболевания, лабильность или стойкость аускультативной картины, данные параклинического исследования, результаты эуфиллиновой пробы. Рецидивирующий пароксизмальный кашель, бронхообструктнвный синдром физического напряжения оценены в настоящее время как малые эквиваленты бронхиальной астмы у детей и у взрослых. Этому факту педиатры уделяют мало внимания, тем не менее в нем кроется одна из причин поздней диагностики бронхиальной астмы. В России диагноз бронхиальной астмы запаздывает на 4-6 лет с момента дебюта заболевания. Мы считаем, что все больные с проявлениями рецидивирующего пароксизмального кашля и бронхообструктивного синдрома физической нагрузки, имеющие атонический анамнез и наследственную предрасположенность к аллергическим заболеваниям, при тщательном исследовании и исключении других причин должны быть включены в группу риска по бронхиальной астме. Им следует проводить все лечебные мероприятия, которые рекомендованы детям с легкой формой бронхиальной астмы.
В заключение следует подчеркнуть гетерогенность гиперреактивности бронхов: 1 — гиперреактивность бронхов — ведущее патофизиологическое звено бронхиальной астмы, и она наблюдается у всех страдающих этим заболеванием; 2 — гиперреактивность бронхов может быть следствием вирусно-бактериальной агрессии в отношении слизистой оболочки дыхательных путей, носить временный характер и проявляться в виде трех различных клинических форм; 3 — гиперреактивность бронхов может быть обнаружена у здоровых людей и никак не проявляться.
Литература
1. Sears M.R. et al. Relation between Airway Re.sponsiveness and lgE in Children with Asthma and in Apparantly Normal Children, N Engl J Meet, 1991, Vol. 325, P. 1067-1071.
2. Szentivani A. The beta-adrcnergic Theory of the Atopic Abnormality in Bronchial Asthma, J Allergy, 1968, Vol. 42, N. 4, P. 203-232.
3. Гавалов С.М. Аллергозы дыхательной системы у детей, Здравоохранение Белоруссии, 1976, N10, С. 3-9.
4. Гавалов С.М., Казначеева Л.Ф. Патогенетические основы рецидивов после острой пневмонии у детеи, В кн.; Вопросы реактивности и адаптации в педиатрии, Сб. стачей, Свердловск, 1979, С. 36-42.
5. Гавалов С.М., Казначеева Л.Ф. Новые концепции рецидивов после острых бронхолегочных заболепаний у детей, МРЖ, P.V. 1983, С. 19.
6. Гавалов С.М. Острые пневмонии у детей, Новосибирск: Изд-во НГУ, 1990,273 с.
7. Гавалов С.М. Часто и длительно болеющие дети, Новосибирск: Изд-во НГУ, 1993,283 с.
Комментарии
(видны только специалистам, верифицированным редакцией МЕДИ РУ)
Источник
