Ларингобронхит код по мкб 10

Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Ларинготрахеобронхит.
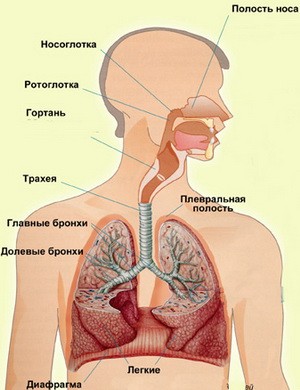
Строение дыхательных путей
Описание
Ларинготрахеобронхит (laryngotracheobronchitis; от греческого — гортань, — дыхательное горло и бронхит) — респираторное заболевание, характеризующееся острым воспалением слизистой гортани, трахеи и бронхов.
Симптомы
Клиническую картину определяет поражение гортани (ларингит), трахеи (трахеит) и бронхов (бронхит), возникающее одновременно или охватывающее органы в определённой, чаще нисходящей, последовательности. Тяжесть состояния обусловливается степенью стеноза гортани, выраженностью интоксикации, а также особенностями реактивности организма.
Причины
Ларинготрахеобронхит, как правило, — проявление острых респираторных вирусных инфекций, изредка может вызываться бактериальной микрофлорой. Не исключается аллергическая природа заболевания. Воспаление слизистой сопровождается отёком, увеличением секреции слизи, что может обусловить возникновение кашля, образование густой мокроты, стеноз гортани.
Лечение
Лечение и профилактика ларинготрахеобронхита включают мероприятия по терапии и предупреждению ларингита, трахеита и бронхита.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Симптомы
- Дифференциальная диагностика
- Диагностика
- Патогенез
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Ларинготрахеит.
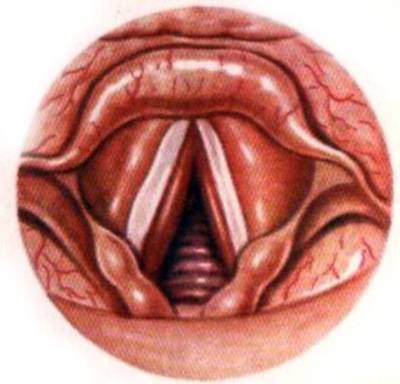
Вид ротоглотки при ларингохрахеите
Описание
Для обозначения данной патологии используют разные термины:
• подскладковый ларингит (ложный круп);
• острый ларинготрахеит;
• обтурирующий стенозирующий ларинготрахеобронхит.
Термином «подскладковый ларингит» в настоящее время обозначают невоспалительный аллергический отек гортани у детей. Под термином «острый ларинготрахеит» понимают синдром ОРВИ, ведущим симптомом которого у детей является затруднение дыхания через гортань. Термином «обтурирующий стенозирующий ларинготрахеобронхит» обозначают осложнение острого ларинготрахеита, возникающее вследствие нанесения травм слизистой оболочке гортани, трахеи и бронхов при туалете дыхательных путей у детей, находящихся на продленной интубации и после трахеостомии.
Симптомы
Таким образом, синдром острого ларинготрахеита характеризуется тремя ведущими симптомами:
• стенотическим дыханием;
• «лающим» кашлем;
• изменением голоса.
Заболевание, как правило, начинается внезапно, ночью. Ребенок просыпается в испуге, мечется в кровати, у него появляются грубый голос, «лающий» кашель, вдох удлиняется, выпадает пауза между вдохом и выдохом, дыхание приобретает «пилящий» характер. Иногда теплое питье, мокрая простыня над кроватью, горячая ножная ванна могут улучшить состояние и даже купировать начинающийся отек. Чаще требуется применение лекарственной терапии, которую проводят в условиях стационара.
Боль в горле. Боль в шее. Боль за грудиной. Влажный кашель. Высокая температура тела. Глубокий сухой кашель. Заложенность носа. Кашель. Лающий кашель. Першение в горле.
Дифференциальная диагностика
Перед дежурным врачом встает задача дифференциальной диагностики острого ларинготрахеита с другими заболеваниями, сопровождающимися стенозом гортани. При осмотре гортани (у маленьких детей — это только прямая ларингоскопия) диагноз обычно сомнений не вызывает.
Диагностика
Типичной является следующая ларингоскопическая картина. Слизистая оболочка верхнего и среднего этажей гортани умеренно гиперемирована, в просвете гортани, трахеи — вязкое слизисто-гнойное отделяемое в виде тяжей и корок. Под голосовыми складками — ярко-красные валики, это гиперемированная отечная слизистая оболочка подголосовой полости. Голосовая щель выглядит трехэтажной.
Патогенез
Патогенез острого ларинготрахеита неразрывно связан с патогенезом ОРВИ вообще. Сужение просвета гортани и трахее обусловлено следующими компонентами: отеком и инфильтрацией слизистой оболочки, спазмом мышц гортани и трахеи, гиперсекрецией желез слизистой оболочки трахеи и бронхов, скоплением густого слизисто-гнойного отделяемого. Прохождение выдыхаемого воздуха через суженное подскладковое пространство сопровождается кашлем «лающего» характера. Вовлечение в воспалительный процесс голосовых складок ведет к нарушению голосообразования.
Лечение
• голосовой режим — больной должен молчать или говорить беззвучным шепотом, так как при формированном шепоте нагрузка на голосовой аппарат в 2-3 раза больше, чем при разговорной речи;
• диета с исключением холодной, горячей, острой и соленой пищи, алкогольных напитков;
• щелочно-масляные ингаляции (дыхание через ингалятор персиковым маслом, минеральной водой);
• антигистаминные препараты (тавигил, зиртек, телфаст, кларитин, ларотадин).
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Медицинский эксперт статьи

х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Острый ларинготрахеобронхит у детей младшего возраста (1-2 года) относится к одним из самых тяжелых заболеваний, осложняющих гриппозную инфекцию, нередко, несмотря на все предпринятые меры, заканчивающимся смертью. У детей более старшего возраста это заболевание возникает реже. Острый ларинготрахеобронхит может возникать спорадически, но особенно часто он наблюдается во время эпидемий гриппа. В качестве этиологического фактора чаще всего выступает группа миксовирусов параинфлюенцы в ассоциации с кокковой инфекцией. Наиболее тяжело протекают острый ларинготрахеобронхит, вызванный гемолитическим стрептококком.
 [1], [2], [3], [4], [5], [6], [7], [8], [9], [10]
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10]
Код по МКБ-10
J04 Острый ларингит и трахеит
J04.2 Острый ларинготрахеит
Патологическая анатомия
Слизистая оболочка дыхательных путей гиперемирована, ярко-красного цвета, покрыта обильным гноевидным экссудатом, в начале заболевания жидким, затем загустевающим и образующим псевдомембранозные фибринозные пленки, спаянные с подлежащей тканью. В иных случаях, при зеленящем стрептококке и стафилококке, образуются корки желтовато-зеленого цвета, которые заполняют дыхательные пути и вызывают явления их обструкции. Указанные патологоанатомические изменения нередко влекут за собой более или менее распространенные отек легочной ткани и явления ателектаза.
Симптомы и клиническое течение острого ларинготрахеобронхита у детей
Заболевание дебютирует повышением температуры тела до 38-39°С, сопровождающимся ознобом и признаками тяжелой эндогенной интоксикации. Одновременно прогрессирует нарушение дыхания. Указанные явления проявляются землистым цветом лица, учащенным дыханием, расширением крыльев носа в такт дыхательным движениям груди. Дыхательные шумы, выслушиваемые над, на и под грудиной свидетельствуют о том, что стеноз охватывает как гортань, так и нижележащие дыхательные пути. Основная причина обструкции дыхательных путей — обильная экссудация и затруднение экспекторации (выдоха), что способствует скоплению патологического содержимого в просвете гортани, трахеи и бронхов и невозможности его откашливать и отхаркивать. При ларинготрахеоскопии тубус ларингоскопа «тонет» в обильных слизисто-гнойных выделениях, и конец его покрывается гнойными корками, затрудняющими осмотр. Стадия начального возбуждения быстро сменяется состоянием прострации, и ребенок часто погибает в промежутке между 24 и 48 ч от начала заболевания. Причиной смерти являются бронхопневмония, гипоксия и токсический миокардит.
Диагноз ставят на основании острого начала, быстро нарастающих явлений апноэ, гипоксии, признаков нарушения сердечной деятельности, тяжелого общего состояния.
Дифференцировать острый ларинготрахеобронхит следует от подскладочного ларингита, дифтерии, банальной бронхопневмонии, астматического состояния и особенно от рентгенонеконтрастных инородных тел растительного происхождения, которые нередко осложняются острым трахеобронхитом.
Лечение острого ларинготрахеобронхита у детей
Лечение острого ларинготрахеобронхита у детей проводится в специализированном педиатрическом отделении и в реанимационном отделении. С самого начала, основываясь на описанной выше клинической картине, назначают массивные дозы антибиотиков широкого спектра действия с переходы после получения антибиотикограммы на «прицельное» применение соответствующих антибиотических препаратов. Лечение антибиотиками дополняют назначением повышенных доз кортикостероидов в инъекциях и per os. Назначают также аэрозольные ингаляции муколитические средств в смеси с гидрокортизоном и антибиотиками под «прикрытием» вдыхания кислорода или карбогена. Одновременно применяют препараты, нормализующие сердечную и дыхательную деятельность, а также антигистаминные, противоотечные и другие средства, направленные на борьбу с токсикозом. В связи с эти используют принципы интенсивной и детоксикационной терапии.
Интенсивная терапия — вид специализированного лечения больных и пострадавших, у которых в связи с тяжелым заболеванием, травмой, оперативным вмешательством или интоксикацией возникают или могут развиты» опасные для жизни функциональные или метаболические расстройства сердечно-сосудистой системы, дыхательной, выделительной и других систем организма. Одной из задач ухода за больными при интенсивной терапии является профилактика осложнений, которые могут развиться у тяжелобольного в связи с неподвижным положением (пролежни, гипостаз), невозможностью самостоятельного питания, дефекации и мочеиспускания, наличием свищей и т. п. Интенсивная терапия включает в себя интенсивное наблюдение и применение по показаниям комплекса лечебных мероприятий. Интенсивное наблюдение заключается в постоянном контроле за сознанием больного, важнейшими гемодинамическими показателями, числом дыханий, темпом внутривенных инфузий, соблюдением порядка лечебных назначений, а также других процессов, имеющих важное значение для проведения интенсивной терапии. Интенсивное наблюдение более эффективно при применении мониторов, обеспечивающих автоматическую визуальную и сигнально-акустическую регистрацию параметров жизнедеятельности больного. Собственно лечебные мероприятия интенсивной терапии включают в себя внутривеяшк инфузии, в том числе пункционную катетеризацию вен, например подключичной, длительную ИВЛ, методы восстановления и поддержания проходимости дыхательных путей (интубация трахеи), оксигенотерапию, баротерапию.
ГБО, кислородотерапию, перитонеальный в экстракорпоральный диализ, использование искусствеиной почки, гемосорбцию, средства кардиостимуляции, введение различных лекарственных средств, парентеральное питание. В процессе реализации интенсивного наблюдения может возникнуть необходимость в оживлении организма при внезапном возникновении клинической смерти, характеризующейся обратимой фазой умирания, при которой, несмотря на отсутствие кровообращения в организме и прекращение снабжения его тканей кислородом, в течение определенного времени еще сохраняется жизнеспособность всех тканей и органов, прежде всего головного мозга и его коры. Благодаря этому сохраняется возможность восстановления жизненных функций организма с помощью реанимационных мероприятий и последующей интенсивной терапии. Длительность клинической смерти у человека зависит от причины развития терминального состояния, длительности умирания, возраста и т. п. В обычных температурных условиях клиническая смерть продолжается 3-5 мин, после чего восстановить нормальную деятельность ЦНС невозможно.
Детоксикационная терапия — лечебные меры, направленные на прекращение или уменьшение действия токсичных веществ на организм. Объем и способы детоксикационной терапии определяются причинами, степенью тяжести и продолжительностью интоксикации. При экзогенных интоксикациях детоксикационная терапия зависит от пути попадания в организм, характера действия и физико-химических свойств токсина, а также скорости его нейтрализации в организме и выделения из него. При эндогенных интоксикациях, характерных для всех инфекционных заболеваний, а также при накоплении в организме токсичных веществ (катаболитов) при печеночной или почечной недостаточности детоксикационная терапия необходима как дополнение к лечению основного заболевания. Снижение концентрации токсинов в крови достигается введением большого количества жидкости (1,5 л и более) в виде питья, внутривенного вливания изотонического раствора натрия хлорида, 5% раствора глюкозы. Одновременно вводят быстродействующие мочегонные средства (лазикс 80-100 мг внутривенно). Для предотвращения потерн с мочой ионов калия и других облигатных для нормального протекания метаболических процессов в организме и функционирования жизненно важных органов веществ после введения диуретиков необходимо ввести раствор электролитов (лактасол, 400-500 мл). Существенным антитоксическим свойством обладают гемодез, реополиглюкин, вводимые внутривенно. Эффективно пероральное применение энтеродеза (по 1 чайной ложке на 100 мл воды 3-4 раза в сутки). Для детоксикации используют также обменное переливание крови и метод диализа — удаление низкомолекулярных и среднемолекулярных токсичных соединений посредством их диффузии через специальные мембраны.
В некоторых случаях для предотвращения асфиксии ребенку накладывают трахеостому, которую в последующие дни используют для введения через трахеотомическую трубку различных лекарственных препаратов (муколитических и фибринолитических средств, гидрокортизона, растворов антибиотиков). Перед трахеотомией целесообразно провести бронхоскопию для отсасывания из трахеи и бронхов патологического содержимого и введения в нижние дыхательные пути соответствующих лекарственных препаратов, после чего в более или менее спокойных условиях производят нижнюю трахеотомию. Деканюляцию больного проводят спустя некоторое время после нормализации дыхания и исчезновения воспалительных явлений во всей дыхательной системе. В комплексном лечении не следует упускать из виду применение иммунопротекторов, поскольку острый ларинготрахеобронхит, как правило, возникает у ослабленных детей нередко с признаками врожденного иммунодефицита.
Прогноз при остром ларинготрахеобронхите у детей
Прогноз даже в условиях применения самых современных методов лечения остается в высшей степени серьезным, поскольку чаще всего болеющие этим заболеваниям дети в возрасте 1-2 лет не обладают приобретенным иммунитетом, а располагают лишь врожденным иммунитетом, напряженность которого является недостаточной, чтобы противостоять такому грозному заболеванию, каким является острый ларинготрахеобронхит. По данным известного французского педиатра и оториноларинголога Ж.Лемарье, прогноз во многом утяжеляется в результате осложнений, которые возникают при ургентных вмешательствах, проводимых при асфиксии, а также по причине возникающих вторичных осложнений со стороны легких и Рубцовых стенозов гортани. По статистике автора, летальность при этом заболевании достигает 50% у детей младше 2 лет.
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
- Возможные осложнения
- Прогноз
- Профилактика
- Список литературы
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Острый бронхит.

Острый бронхит
Описание
Форма диффузного бронхита, характеризующаяся повышенной секрецией бронхов и нарушением бронхиальной проходимости. Острый бронхит характеризуется острым началом, респираторными симптомами (насморк, боль в горле, приступообразный кашель с мокротой, боль в груди, одышка, бронхоспазм) и признаками интоксикации (лихорадка, головная боль, слабость). В диагностике острого бронхита помогают данные осмотра, рентгенографии легких, лабораторных исследований, функциональных проб, ЭКГ, бронхоскопии. Лечение острого бронхита является комплексным консервативным; включает противовирусные, антибактериальные, жаропонижающие, антигистаминные, муколитические, отхаркивающие и спазмолитические препараты, НПВП, глюкокортикоиды, физиотерапию.
Дополнительные факты
Острый бронхит является распространенным респираторным заболеванием; он может развиваться как самостоятельный процесс, когда воспаление ограничивается бронхами (первичный бронхит) или осложняет другую существующую патологию (вторичный бронхит). По уровню поражения нижних дыхательных путей острый бронхит подразделяется на: трахеобронхит, бронхит с первичным поражением бронхов среднего размера, бронхиолит. Почти весь острый бронхит относится к воспалительным процессам диффузного характера; реже они сегментарные (обычно как часть другого острого местного воспалительного процесса).
Из-за характера воспалительного экссудата различают острый катаральный, слизистый и гнойный бронхит. Наиболее острый бронхит является простудным, гнойные формы заболевания встречаются редко, обычно с сочетанием вирусных и стрептококковых инфекций.
При остром бронхите воспалительный процесс может поражать только слизистую оболочку бронхов, в случае тяжелого течения он может поражать более глубокие ткани: подслизистый и мышечный слои. Патологические изменения бронхиальной стенки при остром бронхите характеризуются отеком и гиперемией слизистой оболочки, выраженной инфильтрацией подслизистого слоя с гипертрофией слизисто-белковых желез, увеличением количества бокаловидных клеток, дегенерацией и уменьшением барьерная функция ресничного эпителия. На внутренней поверхности бронхов отмечается серозный, слизистый или слизисто-гнойный экссудат. Повышенная секреция слизи при остром бронхите приводит к нарушению проходимости мелких бронхов и бронхиол.
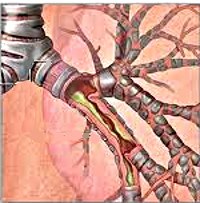
Острый бронхит
Причины
В зависимости от этиологического фактора выделяется острый бронхит инфекционного, неинфекционного, смешанного и неизвестного происхождения. Основным механизмом развития острого бронхита является инфекция: возбудителями являются вирусы (острые респираторные вирусные инфекции, грипп и парагрипп, корь, краснуха), реже бактерии (пневмококк, стафилококк, микоплазма, хламидии, представители группы паратифов). Тиф). Инфекционные агенты могут проникать в бронхи воздушным, гематогенным и лимфогенным путями.
Существенную роль в этиологии острого бронхита играет респираторно-синцитиальная вирусная инфекция, которая в большинстве случаев сопровождается повреждением бронхиального дерева. Первичный острый бактериальный бронхит встречается редко, обычно вторичная бактериальная инфекция расслаивается вирусной инфекцией вследствие активации условно-патогенной микрофлоры верхних дыхательных путей.
Причиной острого неинфекционного бронхита являются физические и химические факторы (пыль, дым, горячий или холодный сухой воздух, хлор, аммиак, сероводород, кислоты и щелочи). Кроме того, острый бронхит может развиваться при сочетании инфекции и действии физико-химических раздражителей. Острый аллергический бронхит возникает, как правило, у пациентов, генетически предрасположенных к аллергическим реакциям.
Факторами, снижающими общую и местную сопротивляемость организма и способствующими возникновению острого бронхита, являются частые переохлаждения, вредные условия труда, курение и алкоголизм, вспышки хронической инфекции в носоглотке и нарушение носового дыхания, застойная циркуляция легких, тяжелые заболевания, плохое питание. Острый бронхит чаще всего наблюдается в детском и старческом возрасте.
Воспалительный процесс при остром бронхите вирусной этиологии обычно начинается с верхних дыхательных путей: носоглотки, миндалин, которые постепенно распространяются на гортань, трахею и затем на бронхи. Активация условно-патогенной микрофлоры усугубляет катаральные и инфильтративные изменения в слизистой оболочке бронхов и приводит к затяжному течению или осложнениям острого бронхита.
Симптомы
Клинические характеристики острого бронхита зависят от причинного фактора, характера, распространенности и тяжести патологических изменений, уровня повреждения бронхиального дерева, степени тяжести воспалительного процесса.
Заболевание характеризуется острым началом с признаками повреждения верхних и нижних дыхательных путей, интоксикации. Симптомы острых респираторных вирусных инфекций предшествуют острому бронхиту инфекционной этиологии — заложенность носа, насморк, боль в горле и ангине, охриплость голоса. Развитие общей интоксикации при остром бронхите проявляется ознобом, повышением температуры тела до субфебрильных значений, слабостью, усталостью, головной болью, потливостью, болями в мышцах спины и конечностей. При легком течении острого бронхита не может быть температурной реакции. Острый бронхит, вызванный возбудителями кори, краснухи и коклюша, сопровождается симптомами, характерными для основного заболевания.
Основным симптомом острого бронхита является сухой и болезненный кашель, который появляется с самого начала и длится на протяжении всей болезни. Кашель — приступообразный, резкий и громкий, иногда лающий, усиливающий ощущение боли и жжения за грудиной. Из-за перенапряжения грудных мышц и спастического сокращения диафрагмы при кашле появляются боли в нижней части груди и брюшной стенке. Кашель сопровождается сначала разделением разреженной и вязкой мокроты, затем постепенно меняется характер мокроты: она становится менее вязкой и легче проходит, и может иметь слизисто-гнойный характер.
Тяжелое и длительное течение острого бронхита наблюдается при переходе от воспалительного процесса от бронхов к бронхиолам, когда заметное сужение или даже закрытие бронхиолярного просвета приводит к развитию тяжелого обструктивного синдрома, изменения газообмен и кровообращение. При присоединении к острому бронхиолиту бронхит состояние больного внезапно ухудшается: лихорадка, бледность кожи, цианоз, одышка (40 или более вдохов в минуту), болезненный кашель с редкой слизистой мокротой, первое возбуждение и беспокойство затем симптомы гиперкапнии (вялость, сонливость) и сердечно-сосудистой недостаточности (снижение артериального давления и тахикардия).
При остром аллергическом бронхите заболевание связано с аллергеном, выраженным обструктивным синдромом с пароксизмальным кашлем и выделением легкой стекловидной железы. Развитие острого бронхита, вызванного вдыханием токсичных газов, сопровождается стеснением в груди, ларингоспазмом, удушьем и мучительным кашлем.
Боль в груди слева. Боль в груди справа. Боль в грудной клетке. Влажный кашель. Высокая температура тела. Вялость. Гнойная мокрота. Заложенность носа. Изменение аппетита. Кашель. Кровохарканье. Лающий кашель. Лейкоцитоз. Ломота в теле. Мокрота. Ночная потливость у мужчин. Одышка. Озноб. Першение в горле. Потливость. Субфебрильная температура. Удушье.
Диагностика
Диагноз острого бронхита ставится врачом или пульмонологом на основании клинических проявлений, в дополнение к лабораторным и инструментальным исследованиям. При обследовании пациента следует иметь в виду, что острый бронхит может быть проявлением различных инфекционных заболеваний (корь, коклюш и т. Д. ;).
Данные аускультации при остром бронхите характеризуются затрудненным дыханием при обструктивных, сухих и рассеянных хрипах. С накоплением жидкости в бронхах, можно услышать влажные, маленькие и пузырьковые хрипы, исчезающие после сильного кашля. При остром аллергическом бронхите наблюдается недостаток слизисто-гнойной и гнойной мокроты, тенденция к аллергическим реакциям в анамнезе.
Для диагностики острого бронхита проводятся общий, биохимический и иммунологический анализы крови, общий анализ мочи, рентгенография легких, бронхоскопия, исследование функции внешнего дыхания (спирометрия, пиковая флоуметрия), ЭКГ и эхокардиография, посев мокроты с микрофлорой. Функциональные параметры внешнего дыхания при остром бронхите свидетельствуют об обструктивной вентиляции легких. Изменения в картине крови включают нейтрофильный лейкоцитоз, ускоренное СОЭ; а в случае аллергического генеза заболевания — увеличение количества эозинофилов.
Рентгенологическое исследование в случае острого бронхита вирусной этиологии выявляет умеренное расширение и расплывчатость рисунка корней легких, при длительном течении помогает обнаружить осложнения (бронхиолит, пневмония). Дифференциальная диагностика острого бронхита проводится при бронхопневмонии, милиарном туберкулезе легких.
Лечение
В большинстве случаев острый бронхит лечат амбулаторно, только в тяжелых случаях заболевания (например, с тяжелым обструктивным синдромом или осложненной пневмонией) необходима госпитализация в пульмонологическое отделение.
При остром бронхите, сопровождающемся лихорадкой или субфебрильным состоянием, показан постельный режим с диетой и тяжелым напитком (подогретая щелочная минеральная вода, настои из трав), запрет на курение. Место, где находится пациент с острым бронхитом, должно быть хорошо проветриваться, сохраняя высокую влажность. При болях в груди, согревающих компрессах, горчичных пятнах, краях грудины, межлопаточной области следует использовать ванночки для ног с горчицей.
При лечении острого бронхита на фоне острых респираторных вирусных инфекций используются противовирусная терапия (интерферон, ремантадин), жаропонижающие, анальгетики и НПВП. Антибиотики или сульфонамиды назначают только при вторичной бактериальной инфекции, при длительном течении острого бронхита с выраженной воспалительной реакцией.
В случае болезненного сухого кашля с острым бронхитом в первые дни заболевания принимаются кодеин, дионин и либексин, которые подавляют кашлевой рефлекс. По мере увеличения экскрементов мокроты муколитические агенты и отхаркивающие средства разжижаются и улучшают функцию дренажа: настой травы термопсиса, зефира, бромгексина, амброксола, вдыхание щелочных паров. Рекомендуется прием витаминов, иммуномодуляторов. При обструкции для снятия бронхоспазма используются адренолитики (эфедрин), спазмолитики (эуфилин, папаверин) и стероидные гормоны (преднизон). При необходимости проводят интенсивную терапию при сердечной и острой дыхательной недостаточности.
При остром бронхите широко используются физиотерапевтические методы (УФР, индуктотерма межлопаточной области, диатермия грудной клетки, УВЧ), лечебная физкультура, вибрационный массаж. При лечении острого аллергического бронхита используются антигистаминные препараты (клемастин, хлоропирамин, мебидролин), хромогликат натрия, кетотифен, в тяжелых случаях показаны глюкокортикоиды.
Острый неосложненный бронхит, как правило, заканчивается клиническим выздоровлением в течение 2-3 недель, тогда как восстановление функциональных показателей (функции дыхания и бронхиальной проходимости) происходит в течение месяца. При длительном течении острого бронхита клиническое выздоровление происходит медленнее, примерно через 1-1,5 месяца после начала заболевания.
Возможные осложнения
Осложнения острого бронхита включают облитерирующий бронхиолит, бронхопневмонию, астматический бронхит, в случае тяжелого инсульта у пожилых и ослабленных пациентов возможна острая дыхательная и сердечная недостаточность. Регулярно рецидивирующий острый бронхит способствует переходу заболевания в хроническую форму, при прогрессировании которой возможно развитие ХОБЛ, бронхиальной астмы и эмфиземы.
Прогноз
При остром катаральном бронхите прогноз благоприятный, заболевание заканчивается, как правило, полным восстановлением структуры слизистой оболочки бронхов и полным выздоровлением. В случае острого гнойного бронхита или развития бронхиолита прогноз ухудшается из-за остаточного фиброзного утолщения стенки бронха и сужения просвета бронхов. Нарушение дренажной функции и деформация бронхиального дерева при остром бронхите способствуют затяжному течению заболевания и его хронизации.
Профилактика
Профилактика острого бронхита должна заключаться в ?
