Купирование в условиях поликлиники болевого синдрома инфаркта

Обезболивание при инфаркте миокарда. Купирование боли при инфаркте миокарда.Адекватное и быстрое обезболивание при инфаркте миокарда (первоочередная проблема) должно проводиться еще на догоспитальном этапе. Оно помогает разорвать порочный круг (ишемия миокарда -> боль -> ишемия миокарда), снизить активность симпатической нервной системы (уменьшить работу миокарда), ослабить рефлекторные влияния из очага поражения на тонус периферических сосудов и сердечный выброс (предотвратить формирование рефлекторного КШ). Подход к купированию боли состоит из двух этапов: уменьшения ишемии миокарда и непосредственного влияния на боль. Антиишемическая терапия включает реинфузию, назначение р-АБ, нитратов, ингаляции кислорода. Больному нельзя давать половинные дозы анальгетиков, он не должен терпеть боль — это угроза его жизни. Важный аспект обезболивания — снижение ПО2 миокардом (на фоне строгого постельного режима, нормализации ЧСС и АД). Оптимальный путь обезболивания — устранение причины боли, т.е. восстановление коронарного кровотока (тромболизис). Для купирования боли в отсутствие гипотонии сразу используют не более 3 раз сублингвальный прием нитроглицерина (в домашних условиях, если нет возможности ввести парентерально обезболивающие), потом его назначают внутривенно капельно. Если боль не купируется, то обычно вводят внутривенно наркотические ЛС (но не внутримышечно или подкожно, ибо в этом случае анальгезирующий эффект слаб и наступает поздно). При болевом синдроме на фоне возбуждения и повышения АД наркотические ЛС назначают сразу. Они уменьшают ишемию миокарда, страх и тахикардию. Наркотики купируют боль не только прямо, но и опосредованно за счет снижения тонуса САС, что уменьшает П02 миокардом. В качестве дополнительных мер (когда внутривенное введение опиатов оказалось недостаточно эффективным) назначают внутривенно АБ и нитраты.
Купирование боли при инфаркте миокарда включает следующее. САД должно не снижаться менее 100 мм рт. ст. или уменьшаться на 15% от исходного у больных с нормальным АД (на 30% у гипертоников). Нитроглицерин полезен в лечении ИМ, осложненного ОСН в случае сохранения симптоматики или повышения АД. Вместо нитроглицерина можно использовать изокет (внутривенно капельно 50 мг в 100 мл изотонического раствора со скоростью вливания 8—10 капель в минуту под контролем АД). Нитраты не назначают больным с САД менее 90 мм рт. ст., ЧСС менее 50 уд/мин или более 110 уд/мин и подозрением на ИМ ПЖ. После внутривенного введения нитратов больным с СН или сохраняющейся ишемией назначают их орально с большими временными интервалами, чтобы избежать тахифилаксии. Нитраты нормализуют коронарный кровоток, особенно в ишемизированной зоне, и уменьшают боль (за счет снижения ПО2 миокардом вследствие возникновения периферической вазодилатаиии), зону некроза, напряжение и объем желудочков, ремоделирование миокарда в пораженной зоне и частоту механических осложнений. Но надо иметь в виду, что нитраты купируют ангинозную боль, тогда как при ИМ превалирует боль от околонекрозных участков, поэтому здесь лучше использовать наркотические ЛС. • Назначение оксигенотерапии (100% увлажненный кислород) позволяет повысить диффузию кислорода в ишемизированный миокард. Она должна проводиться каждому больному через носовой катетер в первые 6 ч, а при появлении признаков застоя в легких, ОЛ или КШ — через маску или интубационную трубку. • АБ показаны всем больным (при отсутствии противопоказаний) в первые 4—12 ч инфаркта миокарда независимо от проведения тромболизиса при гипердинамических состояниях (тахиаритмиях, повышении АД), повторно возникающих ангинозных приступах, не «отпускающих» после введения наркотических ЛС, прогрессирующем росте кардиоспецифических ферментов (что указывает на расширение зоны ИМ). Р-АБ снижают симпатическое влияние на миокард, ЧСС и ПО2 миокардом (этим сохраняют его жизнеспособность), вероятность повторной ишемии (и нового ИМ), зону некроза миокарда (при раннем назначении), боль, потребность в анальгетиках и появление опасных аритмий. Для быстрого эффекта Р-АБ назначают сначала в малой дозе внутривенно болюсом метопролол по 5 мг через каждые 5—10 мин, 3 болюса — под контролем ЭКГ и АД (ориентиры — целевая ЧСС 50—60 уд/мин, САД 100 мм рт. ст. и более) и потом внутрь (обычно при сохранении стабильной гемодинамики после 3-й дозы) по 50 мг через каждые 6 ч в течение 2 дней, а позднее — по 100 мг 2 раза в сутки; альтернатива — внутрь пропранолол (по 50 мг через каждые 6 ч; поддерживающая доза — 50—200 мг/сут) или атенолол (внутривенно 2 болюса по 5 мг с интервалом в 5 мин, потом поддерживающая доза — 100 мг/сут). У больных с пограничными параметрами гемодинамики лечение начинают с небольших доз АБ (метопролол 12,5—25 мг 2 раза в сутки). Орально АБ должны использоваться в лечении ИМ как можно раньше, независимо от параллельного проведения ПЧКА или тромболизиса. Р-АБ должны назначаться в период клинических проявлений ИМ до тех пор, пока не появятся «специфические» осложнения (слабость ЛЖ, брадикардия). Эти ЛС уменьшают ударный объем сердца, который при ИМ уже заметно снижен. Они противопоказаны при ОСН (влажные хрипы выше 10 см над диафрагмой); тяжелой ХСН с малой ФВЛЖ; гипотонии (САД менее 90 мм рт. ст.); брадикардии (ЧСС менее 60 уд/мин); прогрессирующей АВ-блокаде II степени (или PQ более 0,24 с); бронхоспастическом синдроме (даже в анамнезе); выраженной патологии периферических артерий, инсулинзависимом СД. Следует избегать назначения АБ у больных с неясной тахикардией, так как это может вызвать декомпенсацию имеющейся СН у больных с компенсаторной тахикардией. — Также рекомендуем «Тактика при интенсивных болях инфаркта миокарда. Восстановление перфузии ишемизированной зоны миокарда.» Оглавление темы «Диагностика и лечение инфаркта миокарда.»: |
Источник
Купирование болевого синдрома. Методы обезболивания при инфаркте миокардаСогласно американским рекомендациям по лечению инфаркта миокарда (Т. J. Ryan et al., 1996, 1999), для купирования болевого синдрома внутривенно назначают сульфат морфина по 2—4 мг каждые 5 мин (у нас используют гидрохлорид морфина). Чтобы снять боль, иногда требуется ввести внутривенно до 25—30 мг сульфата морфина. Правда, гипотензия при введении морфина развивается обычно только у больных со сниженным объёмом циркулирующей крови, когда они находятся в вертикальном положении. В лежачем положении риск развития гипотензии сравнительно невелик. В тех случаях, когда стойкий болевой синдром требует назначения больших доз морфина, следует избегать одновременного внутривенного введения нитроглицерина. Опасность угнетающего действия морфина на активность дыхательного центра также не столь велика у больных инфарктом миокарда из-за резкой фоновой стимуляции симпатического звена вегетативной нервной системы. Если за счёт возбуждения рвотного центра на фоне введения морфина у больного возникнет тошнота (рвота), то это побочное действие морфина хорошо снимается подкожным введением атропина. Разумеется, введение наркотического аналгетика — это лишь один из компонентов купирования болевого синдрома вместе с попытками восстановить коронарный кровоток (тромболизис или первичная ангиопластика), назначением аспирина (способствующего спонтанной реперфузии), использованием таких антиангинальных средств, как нитраты и бета-блокаторы. Аналгетики при инфаркте миокарда рекомендуется вводить внутривенно, а не внутримышечно, ибо так они действуют быстрее и при внутривенном введении в кровь не попадают частички мышечных волокон, что может впоследствии затруднить лабораторную диагностику инфаркта миокарда. Когда сохраняется ангинозный статус, больного не следует ограничивать в приёме таблеток нитроглицерина под язык каждые 5 мин до начала его внутривенного введения (при отсутствии гипотензии). Тенденцию к росту смертности больных связывали с учащением развития гипотензии. Поэтому не случайно многие доктора стараются избегать назначения дроперидола при лечении больных инфарктом миокарда.
Целесообразность использования кетамина при инфаркте миокарда вызывает сомнение в связи с тем, что он повышает ЧСС и артериальное давление («двойное произведение»), а значит — потребность миокарда в кислороде. Кроме того, данный препарат вызывает двигательное возбуждение и галлюцинации. Правда, побочное действие кетамина можно в какой-то мере предупредить, назначая одновременно диазепам. И всё же лучше, наверное, не создавать дополнительныe трудности, чем затем их успешно преодолевать. На фоне обилия мощных аналгетиков перидуральная анестезия не получила развития при лечении больных инфарктом миокарда. К тому же повышенная в эру тромболитиков и гепарина вероятность кровотечения после спинномозговой пункции грозит тяжёлыми осложнениями. Назначение закиси азота при лечении ангинозного синдрома, разработанное в Советском Союзе в 60-е годы (К. В. Иосава, 1965; К. В. Иосава, Л. И. Пылова, 1968) и получившее достаточно широкое распространение в практике «Скорой помощи», имеет сейчас историческое значение. Применение N20 оправдано лишь тогда, когда отсутствуют фармакологические возможности для жития боли при инфаркте миокарда. «Веселящий газ» может вызывать тошнотy, рвоту, возбуждение и галлюцинации (особенно у лиц, хронически злоупотребляющих алкоголем). Кроме того, дышать через маску трудно и неприятно даже без инфаркта миокарда. — Также рекомендуем «Аспирин в первые дни инфаркта миокарда. Дозировки аспирина при инфаркте миокарда» Оглавление темы «Лекарственная терапия инфаркта миокарда»: |
Источник

Благодаря развитию интенсивной терапии и разработке новых методик лечения острой патологии сердца, смертность от этой группы заболеваний значительно уменьшилась во всем мире. Качественное и своевременное лечение инфаркта миокарда в стационаре играет большую роль в этом достижении. Несмотря на значительные успехи, которые добились врачи в этом направлении, острый некроз сердечной мышцы продолжает занимать ведущие позиции среди причин смерти трудоспособного населения.
Основные принципы лечения инфаркта миокарда
Современная медицинская наука продолжает уделять большое внимание разработке тактики ведения кардиологических больных. Новые препараты и специальные методики позволили врачам при стандартных клинических ситуациях руководствоваться локальными протоколами купирования острого ангинозного приступа.
Основные принципы лечения инфаркта миокарда в стационаре заключаются в следующих действиях медицинского персонала:
- купирование болевого синдрома и предотвращение развития болевого шока;
- предотвращение расширения первичного участка некроза сердечной мышцы;
- уменьшение процессов тромбообразования в коронарных сосудах;
- медикаментозная терапия;
- профилактика осложнений инфаркта миокарда в условиях стационара;
- реабилитация больных и проведение соответствующей ЛФК в первые 3 — 4 недели после перенесенного острого некроза миокарда.
У 95% пациентов с клиникой острого инфаркта миокарда отмечается ангинозный синдром, основной чертой которого является ишемия сердечной мышцы. Этот процесс продолжается до тех пор, пока полностью не погибнут кардиомиоциты пораженного участка сердца.
Современная тромболитическая терапия позволяет восстановить проходимость коронарных сосудов, улучшить питание пораженных тканей, что приводит к полному прекращению болей в области сердца. Именно этот принцип служит доказательством ангинозного характера болевого синдрома при инфаркте миокарда.
Неотложная терапия болевого шока при инфаркте миокарда на догоспитальном этапе
Основным диагностическим признаком возникновения острого некроза миокарда является приступ жгучей боли в области сердца, отдающий в левую лопатку и руку. Встречаются формы инфаркта миокарда, когда боль может возникать в области желудка или вообще отсутствовать, но подобная симптоматика составляет не больше 10 — 15% всех случаев заболевания.
Еще в домашних условиях необходимо оказать пациенту первую помощь в снятии болевого синдрома. Для этого лучше всего подходит нитроглицерин. Данный препарат дают больному под язык, и в течение 7 — 10 минут боль должна практически исчезнуть.
Не рекомендуется использовать данное лекарство более трех таблеток, так как отсутствие эффекта свидетельствует об обширном участке некроза и часто может привести к падению АД. Если у больного наблюдается гипотония ниже 80 мм рт. ст., то это является прямым противопоказанием для приема данного препарата.
Следующими участниками лечения болевого шока является бригада специализированной кардиологической помощи. Для купирования подобного состояния пациенту вводят наркотический анальгетик морфин. Разрешается фракционное введение этого препарата по 2 — 5 мг каждые 20 минут. Максимальная суточная доза морфина составляет до 120 — 180 мг, поэтому лекарство можно использовать до полного снятия сердечной боли.
Данный препарат имеет несколько побочных эффектов, которые должны учитываться при его применении: снижение АД и развитие брадикардии купируют изменением положения тела пациента и введением атропина и прессорных аминов, а иногда капельным – введением кристаллоидов и среднемолекулярных декстранов. Нельзя забывать и об угнетении работы дыхательного центра при использовании наркотических анальгетиков.
У людей преклонного возраста следует уменьшить разовую дозу препарата на 50%, если возникает необходимость, требуется прибегнуть к проведению ИВЛ. При возможной передозировке морфина рекомендовано использовать препарат “Налоксон”, который является его антагонистом и легко снимает симптоматику дыхательной недостаточности.
Рекомендуем прочитать статью о препаратах для лечения инфаркта миокарда. Из нее вы узнаете о помощи при заболевании, средствах для восстановления здоровья, проведении поддерживающей терапии после инфаркта.
Лечение болевого синдрома в условиях специализированного отделения
Основная задача бригады скорой помощи — это доставка больного с острым инфарктом миокарда в реанимационный блок кардиологического отделения в первый час после развития некроза сердечной мышцы. В своевременном начале основного лечения кроется шанс пациента на скорейшее выздоровление.
Купирование болевого синдрома в условиях стационара тоже проводят наркотическими анальгетиками, однако к этой методике присоединяются и другие способы анестезии. Кроме морфина, в современных руководствах рассматривается использование промедола, однако его эффект снятия боли менее выражен, а побочное действие равнозначно морфину.
Длительное время многими ведущими специалистами рассматривалась “нейролептаналгезия”, как замена морфину. Рекомендовалось одновременное использование наркотического анальгетика фентанила и нейролептика дроперидола. Довольно долго этот способ обезболивания при инфаркте миокарда широко применялся, однако выраженные побочные эффекты заставили специалистов отказаться от этих препаратов.
Если у больного диагностирован инфаркт миокарда, лечение в стационаре требует применения новых методик для снятия болевого шока. В тяжелых случаях специалисты используют лечебный наркоз смесью закиси азота и кислорода в пропорции 2:1. При соответствующей гемодинамике (АД выше 140/100 мм рт.ст.) разрешается купировать ангинозный приступ введением в эпидуральное пространство местных анестетиков маркаина и лоногокаина через специальный катетер.
Применение данных видов лечения боли при некрозе стенки сердца позволяет значительно снизить использование наркотических анальгетиков и избежать возможного развития наркотической зависимости у кардиологических пациентов.
Восстановление проходимости коронарных сосудов при инфаркте миокарда
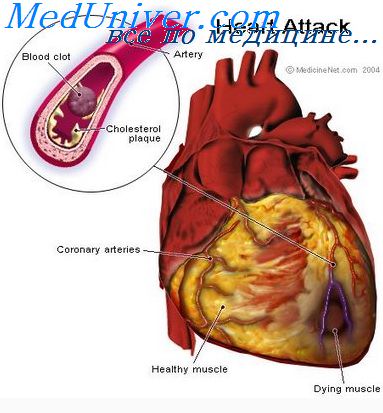
Главной причиной возникновения острого инфаркта миокарда является нарушение просвета собственных сосудов сердца. В результате тромбоза нарушается питание участка сердечной мышцы, что приводит к отмиранию клеток тканей сердца.
Процесс развития некроза длится от 6 до 12 часов с начала заболевания, поэтому скорейшее восстановление проходимости коронарных сосудов крайне важно для прогноза всего заболевания. Как тяжело будет протекать инфаркт миокарда, лечение в стационаре сколько дней потребует – ответы на все эти вопросы зависят от успешности проведения тромболитической терапии.
Восстановление проходимости коронарных сосудов предусматривает два варианта:
- Введение препаратов для тромболизиса на всем протяжении лечения острого некроза сердечной мышцы.
- Механическое разрушение тромбов сердечных артерий при помощи оперативного вмешательства.
Основная часть специализированных кардиологических клиник применяет медикаментозную методику, поскольку операция на коронарных сосудах требует соответствующей аппаратуры, возлагает высокую финансовую нагрузку на пациента и лечебное учреждение, предполагает высокие риски для жизни больного.
Для успешного медикаментозного восстановления проходимости сосудов сердца необходимо начинать терапию на этапе оказания первой врачебной помощи. Врачи кардиологической бригады, помимо купирования болевого шока, должны применить антикоагулянты и антиагреганты.
При развитии острого инфаркта миокарда эффективно использование ацетилсалициловой кислоты в первоначальной дозе до 500 мг. Максимум действия лекарства достигается через 25 — 30 минут и снижает вероятность роста участка некроза сердечной мышцы на 35 — 40%.
К аспирину необходимо добавить и обычный гепарин. При введении 10 000 единиц время свертывания уменьшается в 2 раза, что снижает риск тромбообразования. При использовании антикоагулянтов велика вероятность кровоточивости сосудов, поэтому дальнейшее их использование возможно только в условиях постоянного лабораторного контроля.
Тромболитическая терапия в кардиологическом отделении
В условиях стационара эта работа будет продолжена, к восстановлению проходимости коронарных сосудов привлекут более современные и специализированные лекарственные средства. К ним относятся тромболитики первого поколения, такие как стрептокиназа и урокиназа. При выраженной тяжести патологического процесса возможно применение проурокиназы и тканевого активатора плазминогена.
Эти лекарственные вещества могут вызвать достаточно серьезные осложнения в организме больного, поэтому используются только в условиях палаты интенсивной терапии, где проводится постоянный аппаратный и лабораторный мониторинг пациентов. К побочным эффектам подобного лечения можно отнести возможность развития геморрагического инсульта и кровотечений.
Проведение тромболитического лечения считается обязательным при инфаркте миокарда с подъемом зубца ST на ЭКГ или признаков острой блокады ножек пучка Гиса. Подобная симптоматика свидетельствует о возможном поражении проводящей системы сердца, что может привести к возникновению аритмии и полной атриовентрикулярной блокаде.
К хирургическим способам восстановления проходимости коронарных сосудов относят механическое разрушение тромба при транслюминальной коронарной ангиопластике. Большинство кардиологических отделений не в состоянии проводить подобные операции, поэтому приоритет остается за медикаментозной антитромбозной терапией.
Что еще следует знать о лечении инфаркта миокарда в стационаре
Стационарное лечение острого некроза сердечной мышцы требует комплексного подхода, где каждый препарат или лечебная манипуляция приближают выздоровление пациента. Любое направление лечения инфаркта миокарда заслуживает не только краткого обзора, но и обширной монографии.
Большое значение в стационарной терапии данного заболевания играет группа ингибиторов АПФ. Эти препараты предотвращают истончение стенок миокарда, восстанавливают сократительную функцию левого желудочка и способствуют стабильной работе сердца.
Трудно переоценить и роль нитратов в стационарной терапии некроза сердечной мышцы. Они начинают применяться с первых минут заболевания, их действие на ткань миокарда способствует уменьшению очага некроза, что влияет на выраженность кардиогенного шока. Использование нитратов при лечении инфаркта миокарда позволяет уменьшить смертность от данной патологии на 15%.
Только перечисление всего комплекса медикаментов для лечения острой патологии сердечной мышцы в условиях стационара займет не одну страницу. Обязательно нужно вспомнить и о вспомогательных способах терапии и реабилитации пациентов. Соблюдение больными охранительного режима и своевременное применение ЛФК для восстановления пациентов также крайне важно при стационарном лечении.
Комплекс всех мероприятий позволил в последнее время сократить пребывание в кардиологическом отделении до 25 — 28 дней.
Большую роль в этом играет средний медицинский персонал. Работа медсестры является важным аспектом скорейшего выздоровления больных после перенесенного инфаркта миокарда. Именно на их плечах лежит основная тяжесть ухода за больными, контроль выполнения врачебных назначений и проведение реабилитационных мероприятий.
Современные протоколы действий медицинского персонала палат ИТ кардиологического стационара позволили сократить смертность от этого недуга на 40% и снизить инвалидность после перенесенного инфаркта миокарда более чем в два раза. При первых симптомах нарушения сердечной деятельности следует немедленно обратиться за помощью к врачу. Это поможет сократить сроки лечения заболевания или даже сохранить жизнь больному.
Источник