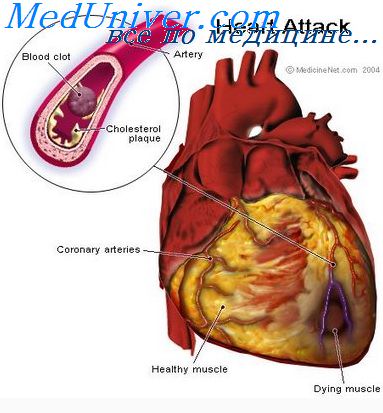
Купирование болевого синдрома при оим
.jpg)
Обезболивание при инфаркте миокарда. Купирование боли при инфаркте миокарда.Адекватное и быстрое обезболивание при инфаркте миокарда (первоочередная проблема) должно проводиться еще на догоспитальном этапе. Оно помогает разорвать порочный круг (ишемия миокарда -> боль -> ишемия миокарда), снизить активность симпатической нервной системы (уменьшить работу миокарда), ослабить рефлекторные влияния из очага поражения на тонус периферических сосудов и сердечный выброс (предотвратить формирование рефлекторного КШ). Подход к купированию боли состоит из двух этапов: уменьшения ишемии миокарда и непосредственного влияния на боль. Антиишемическая терапия включает реинфузию, назначение р-АБ, нитратов, ингаляции кислорода. Больному нельзя давать половинные дозы анальгетиков, он не должен терпеть боль — это угроза его жизни. Важный аспект обезболивания — снижение ПО2 миокардом (на фоне строгого постельного режима, нормализации ЧСС и АД). Оптимальный путь обезболивания — устранение причины боли, т.е. восстановление коронарного кровотока (тромболизис). Для купирования боли в отсутствие гипотонии сразу используют не более 3 раз сублингвальный прием нитроглицерина (в домашних условиях, если нет возможности ввести парентерально обезболивающие), потом его назначают внутривенно капельно. Если боль не купируется, то обычно вводят внутривенно наркотические ЛС (но не внутримышечно или подкожно, ибо в этом случае анальгезирующий эффект слаб и наступает поздно). При болевом синдроме на фоне возбуждения и повышения АД наркотические ЛС назначают сразу. Они уменьшают ишемию миокарда, страх и тахикардию. Наркотики купируют боль не только прямо, но и опосредованно за счет снижения тонуса САС, что уменьшает П02 миокардом. В качестве дополнительных мер (когда внутривенное введение опиатов оказалось недостаточно эффективным) назначают внутривенно АБ и нитраты.
Купирование боли при инфаркте миокарда включает следующее. САД должно не снижаться менее 100 мм рт. ст. или уменьшаться на 15% от исходного у больных с нормальным АД (на 30% у гипертоников). Нитроглицерин полезен в лечении ИМ, осложненного ОСН в случае сохранения симптоматики или повышения АД. Вместо нитроглицерина можно использовать изокет (внутривенно капельно 50 мг в 100 мл изотонического раствора со скоростью вливания 8—10 капель в минуту под контролем АД). Нитраты не назначают больным с САД менее 90 мм рт. ст., ЧСС менее 50 уд/мин или более 110 уд/мин и подозрением на ИМ ПЖ. После внутривенного введения нитратов больным с СН или сохраняющейся ишемией назначают их орально с большими временными интервалами, чтобы избежать тахифилаксии. Нитраты нормализуют коронарный кровоток, особенно в ишемизированной зоне, и уменьшают боль (за счет снижения ПО2 миокардом вследствие возникновения периферической вазодилатаиии), зону некроза, напряжение и объем желудочков, ремоделирование миокарда в пораженной зоне и частоту механических осложнений. Но надо иметь в виду, что нитраты купируют ангинозную боль, тогда как при ИМ превалирует боль от околонекрозных участков, поэтому здесь лучше использовать наркотические ЛС. • Назначение оксигенотерапии (100% увлажненный кислород) позволяет повысить диффузию кислорода в ишемизированный миокард. Она должна проводиться каждому больному через носовой катетер в первые 6 ч, а при появлении признаков застоя в легких, ОЛ или КШ — через маску или интубационную трубку. • АБ показаны всем больным (при отсутствии противопоказаний) в первые 4—12 ч инфаркта миокарда независимо от проведения тромболизиса при гипердинамических состояниях (тахиаритмиях, повышении АД), повторно возникающих ангинозных приступах, не «отпускающих» после введения наркотических ЛС, прогрессирующем росте кардиоспецифических ферментов (что указывает на расширение зоны ИМ). Р-АБ снижают симпатическое влияние на миокард, ЧСС и ПО2 миокардом (этим сохраняют его жизнеспособность), вероятность повторной ишемии (и нового ИМ), зону некроза миокарда (при раннем назначении), боль, потребность в анальгетиках и появление опасных аритмий. Для быстрого эффекта Р-АБ назначают сначала в малой дозе внутривенно болюсом метопролол по 5 мг через каждые 5—10 мин, 3 болюса — под контролем ЭКГ и АД (ориентиры — целевая ЧСС 50—60 уд/мин, САД 100 мм рт. ст. и более) и потом внутрь (обычно при сохранении стабильной гемодинамики после 3-й дозы) по 50 мг через каждые 6 ч в течение 2 дней, а позднее — по 100 мг 2 раза в сутки; альтернатива — внутрь пропранолол (по 50 мг через каждые 6 ч; поддерживающая доза — 50—200 мг/сут) или атенолол (внутривенно 2 болюса по 5 мг с интервалом в 5 мин, потом поддерживающая доза — 100 мг/сут). У больных с пограничными параметрами гемодинамики лечение начинают с небольших доз АБ (метопролол 12,5—25 мг 2 раза в сутки). Орально АБ должны использоваться в лечении ИМ как можно раньше, независимо от параллельного проведения ПЧКА или тромболизиса. Р-АБ должны назначаться в период клинических проявлений ИМ до тех пор, пока не появятся «специфические» осложнения (слабость ЛЖ, брадикардия). Эти ЛС уменьшают ударный объем сердца, который при ИМ уже заметно снижен. Они противопоказаны при ОСН (влажные хрипы выше 10 см над диафрагмой); тяжелой ХСН с малой ФВЛЖ; гипотонии (САД менее 90 мм рт. ст.); брадикардии (ЧСС менее 60 уд/мин); прогрессирующей АВ-блокаде II степени (или PQ более 0,24 с); бронхоспастическом синдроме (даже в анамнезе); выраженной патологии периферических артерий, инсулинзависимом СД. Следует избегать назначения АБ у больных с неясной тахикардией, так как это может вызвать декомпенсацию имеющейся СН у больных с компенсаторной тахикардией. — Также рекомендуем «Тактика при интенсивных болях инфаркта миокарда. Восстановление перфузии ишемизированной зоны миокарда.» Оглавление темы «Диагностика и лечение инфаркта миокарда.»: |
Источник
.jpg) Интенсивная терапия при остром инфаркте миокарда направлена на устранение боли, борьбу с острой левожелудочковой недостаточностью, кардиогенным шоком, тромбоэмболическими осложнениями, купирование и предупреждение опасных для жизни нарушений ритма сердца и проводимости.
Интенсивная терапия при остром инфаркте миокарда направлена на устранение боли, борьбу с острой левожелудочковой недостаточностью, кардиогенным шоком, тромбоэмболическими осложнениями, купирование и предупреждение опасных для жизни нарушений ритма сердца и проводимости.
Субъективные ощущения, сопровождающиеся рефлекторным ухудшением кровообращения, психическим возбуждением и резким двигательным беспокойством, делают купирование болевого синдрома первоочередной задачей интенсивной терапии при остром инфаркте миокарда. При выраженном болевом синдроме следует сразу же начинать с эффективной обезболивающей терапии с внутривенным введением лекарственных средств.
Значительную роль в купировании болей при инфаркте миокарда продолжают играть морфин и пантопон (1—2 мл 1% раствора), вводимые вместе с атропином (0,5—1,0 мл 0,1% раствора), для устранения их вагусного действия. Неблагоприятное побочное действие опиатов (угнетение дыхательного центра, рвота, парез желудочка и кишечника) потребовало поиска путей «экономии морфина» (В. Н. Виноградов) и привело к широкому применению коктейлей, в которые наряду с опиатами входят анальгин (2 мл и более 50% раствора) и антигистаминные препараты с седативным свойством (2 мл 2,5% раствора пипольфена или 1—2 мл 1% раствора димедрола), а также обладающий нейроплегическим действием аминазин (1—2 мл 2,5% раствора).
В последние годы при болевом синдроме у больных инфарктом миокарда используют нейролептанальгезию — комбинированное применение нейролептиков типа дегидробензперидола (дроперидола) и анальгети-ков типа фентанила, болеутоляющее действие которого в 80—100 раз превосходит действие морфина (см. «Руководство по анестезиологии»). Обычно эти препараты вводят в виде готовой смеси (1—2 мл и более таламонала, содержащего в 1 мл 0,05 мг фентанила и 2,5 мг дроперидола) или же комбинируют их в зависимости от состояния больного. Следует учитывать, что фентанил, как и морфин, может вызвать угнетение дыхательного центра и потребовать применения налорфина (2—10 мг) или — в более легких случаях — обычных дыхательных аналептиков.. С такой возможностью побочного действия препарата необходимо особенно считаться при лечении больных старческого возраста с выраженным церебральным атеросклерозом, хотя дозы применяемых препаратов, в этих случаях значительно меньше, чем в хирургической практике.
Применение дегидробензперидола при инфаркте миокарда диктуется не только его свойствами нейролептика, но и блокирующим действием, на а-адренергические рецепторы и сосуды малого круга кровообращения.
Заслугой отечественной медицины является широкое применение при ишемической болезни сердца закиси азота (в смеси с кислородом в концентрации 1 : 1 и выше). Относительная простота анальгезии закисью азота и практически полное отсутствие осложнений, связанных с передозировкой, позволили применить этот метод не только в стационаре, но и в условиях скорой медицинской помощи. При возникающем изредка резком нарастании цианоза (вследствие уменьшения доли кислорода во вдыхаемой смеси) необходимо уменьшить концентрацию закиси азота. Недостатком метода является возможность возникновения кратковременного периода возбуждения, что является свидетельством перехода из стадии анальгезии в хирургическую стадию наркоза (из I3 в III1 стадию).
Положительное действие оказывает анальгезия метоксифлураном и дипидолором .
Из относительно редко применяемых при инфаркте миокарда средств общего обезболивания следует упомянуть оксибутират натрия. 20% раствор препарата медленно вводят внутривенно (1—2 мл в минуту) из расчета 50—120 мг оксибутирата натрия на 1 кг веса. Препарат оказывает выраженное седативное, а при увеличении дозы и наркотическое действие. Существенным положительным свойством препарата является повышение устойчивости тканей сердца и мозга к гипоксии.
Даже при применении всех современных методов купирования болей, при инфаркте миокарда болевой синдром иногда не удается устранить полностью и боли рецидивируют в течение многих часов. Это наблюдается преимущественно у больных с обширными очагами некроза, надрывами миокарда и плохим прогнозом. Все же в большинстве случаев купирование болей при инфаркте миокарда является лишь вопросом правильной врачебной тактики (адекватные дозы, повторное и длительное капельное введение, комбинирование лекарственных средств).
Следует указать, что, устраняя боль, врач не всегда может быть уверен в правильности диагноза, особенно при абдоминальной форме инфаркта миокарда. Между тем применение больших доз нейролептиков, анальгетиков и наркотиков при ошибочной диагностике инфаркта миокарда может привести к несвоевременному распознаванию истинной причины болей (острый панкреатит, перфорация язвы и т. д.) с тяжелейшими последствиями.
Какой же должна быть тактика врача при наличии сомнений в правильности диагноза инфаркта миокарда?
При подозрении на возникновение инфаркта миокарда следует устранить болевой приступ, но с тем, чтобы в кратчайшие сроки провести обследование для подтверждения диагноза острой ишемической болезни-сердца или выявления иной причины болевого синдрома. Разумеется, оценка состояния больного будет затруднена тем обстоятельством, что симптоматика заболевания окажется неполной, но и в этих случаях; целенаправленное обследование (ЭКГ, определение амилазы в крови и моче, обзорное рентгенологическое исследование органов брюшной полости при минимальной активности больного и др.) обычно позволяет быстро уточнить диагноз. Ошибочной является тактика отказа от эффективного обезболивания при отсутствии «стопроцентной» уверенности в наличии инфаркта миокарда. Обоснованное подозрение на возникновение острой ишемической болезни сердца требует проведения обезболивания в полном объеме.
Особо должно быть отмечено обезболивающее действие тромболитических средств и гепарина.
Руководство по клинической реаниматологии, под ред. проф. Т.М. Дарбиняна, 1974
Еще статьи на эту тему:
— Реанимация при фибрилляции желудочков
— Основные осложнения инфаркта миокарда
— Диагностика остановки сердца
Источник
Субъективные ощущения, сопровождающиеся рефлекторным ухудшением кровообращения, психическим возбуждением и резким двигательным беспокойством, делают купирование болевого синдрома первоочередной задачей интенсивной терапии при остром инфаркте миокарда. При выраженном болевом синдроме следует сразу же начинать с эффективной обезболивающей терапии с внутривенным введением лекарственных средств.
Значительную роль в купировании болей при инфаркте миокарда продолжают играть морфин и пантопон (1—2 мл 1% раствора), вводимые вместе с атропином (0,5—1,0 мл 0,1% раствора), для устранения их вагусного действия. Неблагоприятное побочное действие опиатов (угнетение дыхательного центра, рвота, парез желудочка и кишечника) потребовало поиска путей «экономии морфина» (В. Н. Виноградов) и привело к широкому применению коктейлей, в которые наряду с опиатами входят анальгин (2 мл и более 50% раствора) и антигистаминные препараты с седативным свойством (2 мл 2,5% раствора пипольфена или 1—2 мл 1% раствора димедрола), а также обладающий нейроплегическим действием аминазин (1—2 мл 2,5% раствора).В последние годы при болевом синдроме у больных инфарктом миокарда используют нейролептанальгезию — комбинированное применение нейролептиков типа дегидробензперидола (дроперидола) и анальгетиков типа фентанила, болеутоляющее действие которого в 80—100 раз превосходит действие морфина. Обычно эти препараты вводят в виде готовой смеси (1—2 мл и более таламонала, содержащего в 1 мл 0,05 мг фентанила и 2,5 мг дроперидола) или же комбинируют их в зависимости от состояния больного. Следует учитывать, что фентанил, как и морфин, может вызвать угнетение дыхательного центра и потребовать применения налорфина (2—10 мг) или — в более легких случаях — обычных дыхательных аналептиков. С такой возможностью побочного действия препарата необходимо особенно считаться при лечении больных старческого возраста с выраженным церебральным атеросклерозом, хотя дозы применяемых препаратов, в этих случаях значительно меньше, чем в хирургической практике.
Применение дегидробензперидола при инфаркте миокарда диктуется не только его свойствами нейролептика, но и блокирующим действием, на а-адренергические рецепторы и сосуды малого круга кровообращения.
Заслугой отечественной медицины является широкое применение при ишемической болезни сердца закиси азота (в смеси с кислородом в концентрации 1 : 1 и выше). Относительная простота анальгезии закисью азота и практически полное отсутствие осложнений, связанных с передозировкой, позволили применить этот метод не только в стационаре, но и в условиях скорой медицинской помощи. При возникающем изредка резком нарастании цианоза (вследствие уменьшения доли кислорода во вдыхаемой смеси) необходимо уменьшить концентрацию закиси азота. Недостатком метода является возможность возникновения кратковременного периода возбуждения, что является свидетельством перехода из стадии анальгезии в хирургическую стадию наркоза (из I3 в III1 стадию).
Положительное действие оказывает анальгезия метоксифлураном и дипидолором .
Из относительно редко применяемых при инфаркте миокарда средств общего обезболивания следует упомянуть оксибутират натрия. 20% раствор препарата медленно вводят внутривенно (1—2 мл в минуту) из расчета 50—120 мг оксибутирата натрия на 1 кг веса. Препарат оказывает выраженное седативное, а при увеличении дозы и наркотическое действие. Существенным положительным свойством препарата является повышение устойчивости тканей сердца и мозга к гипоксии.
Даже при применении всех современных методов купирования болей, при инфаркте миокарда болевой синдром иногда не удается устранить полностью и боли рецидивируют в течение многих часов. Это наблюдается преимущественно у больных с обширными очагами некроза, надрывами миокарда и плохим прогнозом. Все же в большинстве случаев купирование болей при инфаркте миокарда является лишь вопросом правильной врачебной тактики (адекватные дозы, повторное и длительное капельное введение, комбинирование лекарственных средств).
Источник
Боль должна быть купирована немедленно и полностью. Боль провоцирует и утяжеляет анатомические нарушения, которые могут вызывать аритмии, гипотензию или гипертензию, увеличивая площадь инфарцирования.
тенденция, указывающая на немного более высокую частоту внутричерепных кровотечений при применении АТП в сочетании с гепарином, общая смертность и частота инсультов для С К составила приблизительно 11,1% и для АТП в ISIS-3 тоже 11,1%, т.е. в конечном итоге разница отсутствовала. Все же некоторые исследователи полагают, что в этих двух испытаниях АТП применялся не по оптимальной схеме (очень длительная инфузия с отсрочкой введения гепарина), гепарин вводился подкожно, тогда как при лечении с помощью АТП гепарин необходимо вводить в/в.
Это особенно важно, поскольку в GISSI-2 оценивалось действие гепарина, введенного подкожно через 12 ч после АТП или СК, и не было отмечено существенных различий. Введение АТП в сочетании с гепарином подкожно не является методически правильным, особенно при отсроченном введении гепарина. Для поддержания проходимости артерии после введения АТП или тенектеплазы гепарин необходимо вводить в/в, поскольку поврежденная поверхность бляшки является высокотромбогенной, и для предотвращения реокклюзии требуется продолжительная гепаринизация.
Факторы высокого риска летального исхода при STEMI
- Передний ИМ
- Обширный инфаркт, выраженный подъем сегмента ST
- Сахарный диабет
- Дисфункция ЛЖ, ФВ < 35%; СН
- Длительно сохраняющееся систолическое АД < 100 мм рт. ст.; ЧСС > 100 в 1 мин
- Появление блокады левой ножки пучка Гиса
- Возраст старше 75 лет
В исследовании GUSTO (the Global Utilization of Streptokinase and Tissue Plasminogen Activator for Occluded Coronary Arteries) был обследован 41 021 пациент с острым инфарктом миокарда. Уровень 30-дневной смертности был значительно ниже при применении АТП (6,3%) в сравнении со СК (7,3%), риск уменьшался на 14% (р = 0,006).
Эффективность СК примерно такая же, как при использовании схем лечения с гепарином.
В исследовании GUSTO среднее время начала инфузионной тромболитической терапии от момента госпитализации составляло 68 мин.
- Аллергические реакции на СК и анистреплазу либо терапия любым из этих препаратов от 5 дней до 1 года в анамнезе,
- Недавняя длительная или травматическая сердечно-легочная реанимация.
- Инфекционный эндокардит.
- Беременность.
В Великобритании используются следующие рекомендации:
- Проходимость окклюзированной артерии может быть восстановлена с помощью ЧКВ или тромболитического препарата при отсутствии противопоказаний. Алтеплазу, ретеплазу и СК следует ввести не позднее 12 ч после ОИМ, в идеале в течение первого часа.
- Тенектеплазу следует вводить в течение 6 ч после ОИМ.
- Антитела к СК появляются после 4-го дня, поэтому использовать ее после этого времени не следует.
- Гепарин используется в виде дополнения к терапии алтеплазой, ре- теплазой и тенектеплазой для предотвращения повторного тромби- рования артерии. Гепаринотерапия должна продолжаться как минимум 24 ч.
- Больным старше 65 лет, поступившим через 12 ч от развития ОИМ, не следует назначать тромболитические препараты, поскольку у них высок риск разрыва сердца, особенно у женщин.
Источник