Кровоснабжение спинного мозга синдромы поражения
Синдромы поражения спинного мозга
Синдромы поражения спинного мозга подразделяются на синдромы по длиннику и поперечнику.
Причина: сдавление или перерыв спинного мозга, в результате травмы, опухолевого процесса, воспаления или ишемии.
Эпидуральное сдавление: метастатическая опухоль (наиболее частые источники — злокачественные новообразования лёгких и молочной железы); в некоторых случаях сдавление спинного мозга может быть первым проявлением онкологического заболевания. Травма позвоночника. Лимфома.
Миеломная болезнь. Эпидуральный абсцесс или гематома. Протрузия межпозвоночного диска в шейном или грудном отделах, спондилёз или спондилолистез. Подвывих в атлантоаксиальном сочленении (ревматоидный артрит).
Экстрамедуллярное интрадуральное сдавление: менингиома, нейрофиброма.
Интрамедуллярный объёмный процесс: глиома, эпендимома, артериовенозная мальформация.
Другой интрамедуллярный процесс: поперечный миелит, сосудистая миелопатия
Синдромы поражения спинного мозга по длиннику
Установление очага поражения спинного мозга по длиннику предусматривает выявление топических синдромов по вертикали спинного мозга.
Различают следующие спинальные синдромы по вертикали: краниоспинальный синдром, синдром верхнешейных (CI— СIV) сегментов, синдром шейного (CV-ThII-сегменты) утолщения, синдром грудного отдела (ThII – ThXII — сегменты), синдром поясничного утолщения (LI — SII — сегменты), синдром эпиконуса (SI – SII — сегменты), синдром конуса (SIII — SV- сегменты), синдром эпиконуса и конуса, синдром конского хвоста.
1) Краниоспинальный синдром обусловлен поражением спинного мозга (чаще всего — опухолями, или травмами) в области перехода продолговатого мозга в спинной или внутри большого затылочного отверстия.
— боль или парестезии в области затылка и шеи, иногда — боли в области позвоночника и конечностей;
— тетрапарез или (плегия) — смешанного характера в руках и спастический — в ногах, иногда представленным асимметрично (с преобладанием геми- или параплегического вариантов);
— проводниковые расстройства чувствительности, ниже СI — сегмента, иногда асимметрично выраженные (геми-вариант);
— преходящие нарушения дыхания, вследствие раздражения дыхательного центра продолговатого мозга;
— различные варианты поражения каудальной группы (IX— XII) черепных нервов;
— синдром Горнера (поражение симпатического пути, идущего от CII);
— симптомы интракраниальной гипертензии, включая застойные диски зрительных нервов;
— возможны центральные нарушения функций тазовых органов проводникового характера (задержка мочи и дефекации).
2) Синдром верхнешейных сегментов СI — СIV:
— спастическая тетраплегия;
— нарушение всех видов чувствительности ниже уровня поражения по проводниковому типу;
— корешковые (СI – СIV) симптомы;
— при поражении задних рогов CI-CIII возникает диссоциированная анастезия в задних отделах лица – в наружных зонах Зельдера;
— нарушение функции тазовых органов по центральному типу;
— паралич диафрагмы, икота.
3) Синдром шейного утолщения CV-ThII:
— верхняя вялая параплегия;
— нижняя спастическая параплегия;
— нарушение всех видов чувствительности ниже уровня поражения по проводниковому типу;
— нарушение мочеиспускания по центральному типу;
— синдром Горнера: птоз, миоз, энофтальм.
4) Синдром грудного уровеня ThII – ThXII:
— нижняя спастическая параплегия;
— нарушение всех видов чувствительности ниже уровня поражения по проводниковому типу;
— нарушение мочеиспускания по центральному типу;
— выпадение брюшных рефлексов;
— расстройство сегментарных вегетативных рефлексов.
5) Синдром поясничного утолщения LI — SII:
— нижняя вялая параплегия;
— нарушение чувствительности на нижних конечностях по сегментарному типу и в промежности по проводниковому типу;
— нарушение мочеиспускания по центральному типу.
6) Синдром эпиконуса LIV – SII:
— симметричные периферические парезы стоп с отсутствием ахилловых рефлексов;
— диссоциированные расстройства чувствительности по задне-наружной поверхности бедра, голени и наружному краю стопы, в дерматомах LIV-SV;
— нарушение эрекции, иногда нарушение функций тазовых органов проводникового характера (задержка мочи и кала).
7) Синдром конуса SШ – SV, СoI:
— диссоциированное нарушение чувствительности в области промежности в виде «седла» по сегментарному типу;
— отсутствие анального рефлекса, импотенция и анэякуляция;
— нарушение мочеиспускания по периферическому типу (пародоксальная ишурия).
8) Синдром конуса и эпиконуса SI – SV:
— парез или паралич в дистальных отделах ног (обычно стоп) с появлением патологических стопных рефлексов;
— нарушения чувствительности в области промежности, пальцев стоп, внутренней поверхности бедер и голеней (по типу кавалерийских лей);
— задержка мочеиспускания и дефекации;
— нарушение трофики в области ягодиц и стоп.
9) Синдром конского хвоста, LII – SV — корешки:
— нижний вялый парапарез, асимметричный, особенно стоп;
— нарушение функции тазовых органов по периферическому типу;
— боли корешкового характера, больше в горизонтальном положении, ночью;
— нарушение чувствительности на нижних конечностях и в области промежности, гипо- или анестезия, часто асимметричная (в зоне LII — SV-корешков).
Синдром нарушения функции тазовых органов по центральному типу
Синдром нарушения функций тазовых органов по центральному типу — мочеиспускания, дефекации и эрекции — складывается из императивных позывов на мочеиспускание, задержки мочи, периодического недержания мочи, задержки кала и приапизма, возникающих при двустороннем нарушении корковых связей со спинальными центрами, расположенными в верхних поясничных и в крестцовых (S1—SIV) сегментах спинного мозга. Это возникает при двустороннем поражении спинного мозга на уровне шейных и грудных сегментов.
Клинически указанный синдром проявляется в качестве инициального симптома императивными позывами на мочеиспускание. В дальнейшем больной перестает чувствовать позывы на мочеиспускание и дефекацию, утрачивает способность произвольного управления мочеиспусканием и дефекацией, не ощущает прохождения мочи и катетера по мочеиспускательному каналу и при прохождении кала по прямой кишке.
При остро возникающем нарушении функций мочеиспускания вначале наступает задержка мочи. В дальнейшем в связи с наличием повышенной рефлекторной возбудимости сегментарного аппарата спинного мозга задержка мочи сменяется периодическим недержанием.
Кроме указанных выше нарушений мочеиспускания при данном синдроме, не возникает и позывов на дефекацию. Вследствие повышения тонуса, свойственного любому центральному параличу, возникает спастическое состояние сфинктеров прямой кишки и наступает задержка кала. Иногда при этом может происходить рефлекторное опорожнение прямой кишки, без участия воли больного. Помимо центральных нарушений мочеиспускания и дефекации при рассматриваемом синдроме по тем же самым причинам — прерывание корково-тазовых путей — может возникать и патологическая эрекция — приапизм.
Синдром нарушения функции тазовых органов по периферическому типу
Синдром нарушения функций тазовых органов по периферическому типу — мочеиспускания, дефекации, эрекции и эякуляции — возникает при нарушениях сегментарной и периферической вегетативной иннервации мочевого пузыря, прямой кишки и полового члена в результате поражения верхних боковых рогов поясничных сегментов и крестцовых (SI-SIV) сегментов спинного мозга, а также их корешков и n. pelvicus, n.hypogastricus и n.pudendus.
Клинически указанный синдром проявляется истинным недержанием мочи, истинным недержанием кала — энкопрезом, отсутствием возможности эрекции и эякуляции.
Кроме того, при синдроме периферического типа нарушений функций тазовых органов возможен еще один вариант расстройств мочеиспускания — парадоксальное недержание мочи, сочетающее элементы задержки мочи (мочевой пузырь постоянно переполнен и произвольное опорожнение его невозможно) и недержания (моча все время вытекает из пузыря по каплям из-за механического перерастяжения сфинктера).
Синдромы поражения спинного мозга по поперечнику
1) Синдромы поражения: спинномозгового узла, задних корешков, задних и боковых канатиков, задних рогов рассматривались в главах 1 и 2.
2) Синдром серого вещества. Характеризуется перерывом всех путей перекрещивающихся в передних отделах серого вещества перед центральным каналом. В результате возникают двухсторонние расстройства поверхностной чувствительности. Кроме того, возможны вегетотрофические расстройства, симметричные периферические парезы верхних и спастические парезы нижних конечностей. Встречается при сирингомиелии, гематомиелии, интромедуллярной опухоли.
3) Синдром сочетанной дегенерации задних канатиков и корково-спинномозговых путей. Возникает нарушение глубокой чувствительности ниже очага поражения, сенситивная атаксия, нижний спастический парапарез. Этот синдром встречается при перницеозной анемии (фуникулярный миелоз) и других формах недостаточностью питания.
4) Синдром передних рогов. Развиваются признаки периферического паралича. Изолированно могут поражаться при остром полиомиелите, спинальной мышечной амиотрофии, а также при боковом амиотрофическом склерозе.
5) Синдром комбинированного поражения переднего рога и пирамидного пути. Развиваются симптомы диссоциированного пареза, сочетания вялого и спастического паралича. Встречается при боковом амиотрофическом склерозе.
6) Синдром передних и задних корешков и периферических нервов. Он включает сочетание чувствительных расстройств с вялым парезом, преимущественно дистальных отделов конечностей. Кроме того беспокоят парастезии и периодически – боли. Встречается при невральной мышечной атрофии.
7) Синдром корково-спинномозговых путей. Этот синдром проявляется прогрессирующим спастическим спинальным параличом. Постепенно развивается спастический парапарез ног и спастическая походка. Спастический парез рук развивается позднее. Встречается при болезни Штрюмпеля, кроме того, нижний спастический парапарез возникает при рассеянном склерозе, боковом амиотрофическом склерозе, спинальной опухоли.
8) Синдром сочетанного поражения заднего канатика, спинно-мозжечковых путей и, возможно, пирамидных путей. Данное сочетание встречается при наследственных спиноцеребеллярных атрофиях. В клинической картине преобладает сочетание сенситивной и мозжечковой атаксии, нарушение глубокой чувствительности по проводниковому типу и, позднее, нижний спастический парапарез.
9) Синдром половинного поражения спинного мозга (синдром Броун-Секара) рассматривался в главе 1.
10) Синдром полного поперечного поражения спинного мозга — сочетание сегментарных расстройств с проводниковыми нарушениями ниже их уровня в виде параличей конечностей, утрата всех видов чувствительности, нарушения функций тазовых органов, вегетативно-трофические нарушения (пролежни, быстро становящиеся глубокими, «твердый отек всех тканей ниже места поражения, сухость кожи — ангидроз, паралич пилоарректоров). Синдром наблюдается при полном поперечном поражении спинного мозга на одном уровне.
11) Интромедуллярный синдром. Интрамедуллярный синдром характеризуется появлением в качестве инициальных симптомов диссоциированных нарушений чувствительности и расстройств функций тазовых органов проводникового или сегментарного характера (в зависимости от уровня локализации патологического процесса), нисходящим (сверху вниз) типом развития двигательных и чувствительных проводниковых симптомов и сравнительно быстрым появлением синдрома полного поражения всего поперечника спинного мозга, иногда проходящего через стадию синдрома Броун-Секара.
12) Экстрамедуллярный синдром характеризуется появлением в качестве инициальных симптомов корешковых болей и корешковой гиперестезии (соответственно локализации экстрамедуллярного патологического очага), сменяемых корешковой гипестезией и синдромом Броун-Секара. Синдром имеет восходящий (снизу вверх) тип развития проводниковых (двигательных и чувствительных) симптомов вследствие поражения, в первую очередь, более длинных проводниковых систем, располагающихся, согласно закону Флотау, в наружных отделах боковых и задних столбов спинного мозга, а потому и обуславливающих появление первых симптомов с дистальных отделов ног — стоп. Тазовые нарушения проводникового характера (задержки при осуществлении мочеиспускания и дефекации, необходимость «натуживания») встречаются лишь в позднюю стадию развития синдрома.
Кровоснабжение спинного мозга
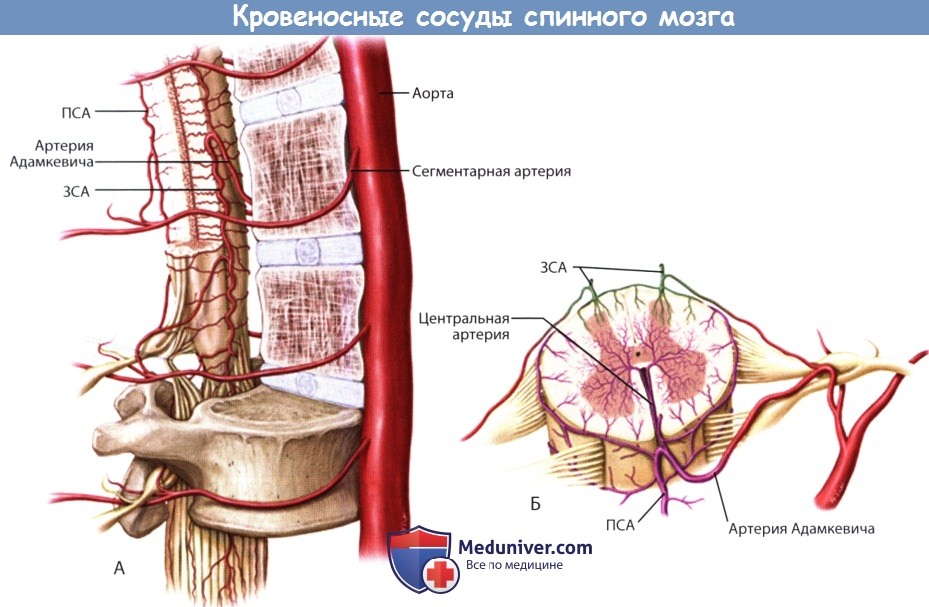
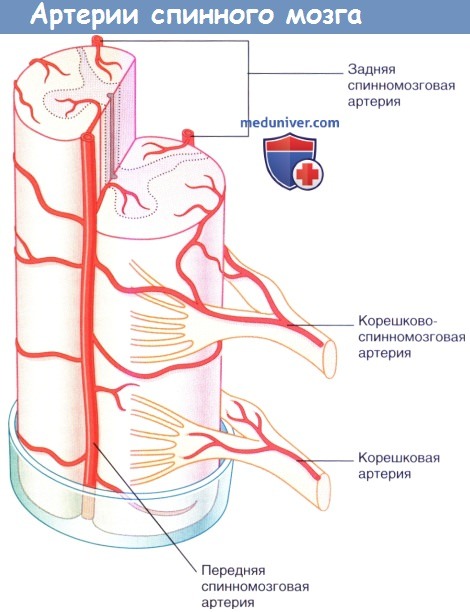
Кровоснабжение спинного мозга представлено непарной передней спинальной артерией и парными задними спинальными артериями. Передняя спинальная артерия берет начало от позвоночных артерий, от которых отделяется на уровне нижних отделов ствола мозга и проходит вплоть до конуса спинного мозга. Она кровоснабжает переднюю поверхность продолговатого мозга и передние 2/3 спинного мозга. Задние спинальные артерии кровоснабжают заднюю треть спинного мозга, они также берут начало из позвоночных артерий. Кровоснабжение спинной мозг также получает и из других артерий, радикуломедуллярных, отходящих от одной или обеих позвоночных артерий на шее, от щито-реберно-шейного ствола подключичной артерии и, ниже Т3, от сегментарных межреберных и поясничных артерий. 5-8 артерий, идущих вместе с передними корешками до передней спинномозговой артерии, и 4-8 артерий, идущих вместе с задними корешками до задних спинномохговых артерий. Они кровоснабжают корешки, спинномозговые узлы и твердую мозговую оболочку. Передние радикулярные артерии крупнее, чем задние; самая большая среди них называется большой радикулярной артерией (Адамкевича). Она обычно сопровождает на своем пути к передней спинальной артерии правый или левый корешок, чаще левый c T11 по L2. При нарушении кровообращения в бассейне этой артерии возникает синдром миелогенной или каудогенной перемежающейся хромоты.
По длиннику спинного мозга выделяют две гемодинамических артериальных бассейна: верхний (сегменты C1-Th2), который получает кровь из позвоночных и некоторых других ветвей подключичных артерий, и нижний (сегменты Th3-L5), который снабжается сегментарными ветвями аорты. Более стабильными оказываются границы бассейнов по его поперечнику.
Сосудистые поражения спинного мозга чаще всего возникают в зонах смежного кровообращения, а именно в нижнегрудном и нижнешейном отделах. Окклюзия передней спинальной артерии (синдром Преображенского) приводит к снижению мышечной силы и расстройствам поверхностной чувствительности (спиноталамические тракты) при сохранности глубокой чувствительности. Синдром Унтерхарншейдта характеризуется тем, что при резких поворотах головы внезапно появляются паралич верхних и нижних конечностей с выключением сознания на 2-3 минуты, через 3-10 мин все восстанавливается. Окклюзия задних спинальных артерий (слиндром Уилльямсена) вызывает выпадение глубокой чувствительности. Синдром Станиславского-Танона возникает характеризуется нижней вялой параплегией, диссоциированной параанестезией, задержкой мочи и кала. Синдром выключения артерии Адамкевича характеризуется вялым нижним парапарезом, диссоциированной (реже тотальной) параанастезией с верхней границей, колеблющейся от Th4 до L1, нарушениями функции тазовых органов по центральному типу и пролежни. Нередко дополнительно нарушается кровообращение в зонах смежного кровообращения – поражается зона шейного утолщения. При закупорке нижней дополнительной радикуломедуллярной артерии возникает синдром радикулоишемии с парезом мышц, иннервируемых сегментами L4-S1/
Источник
Кровоснабжение спинного мозга: артери и веныа) Артерии спинного мозга. В области затылочного отверстия две позвоночные артерии отдают переднюю и заднюю спинномозговые ветви. Передние ветви соединяются, образуя одну переднюю спинномозговую артерию, расположенную в передней срединной борозде. От нее попеременно отходят ветви к левой и правой половинам спинного мозга. Задние спинномозговые артерии спускаются с каждой стороны вдоль линии прикрепления задних нервных корешков. Две задние спинномозговые артерии питают заднюю треть спинного мозга. Помимо трех спинномозговых артерий, спинной мозг также кровоснабжают несколько корешково-спиннномозговых артерий — ветви позвоночных артерий и межреберных артерий. Они отличаются от небольших корешковых артерий, которые проходят в каждом межпозвоночном отверстии и питают нервные корешки. Самая крупная корешково-спинномозговая артерия — артерия Адамкевича, которая отходит от самой нижней межреберной артерии или верхней поясничной артерии на левой стороне и питает поясничное утолщение и мозговой конус. Сосудистые заболевания спинного мозга довольно редки и в настоящее время наиболее часто связаны с атеросклерозом или операциями на аорте. При атеросклерозе может происходить окклюзия ветвей передней спинномозговой артерии, что приводит к одностороннему некрозу в передней половине спинного мозга. Клиническая картина может в итоге напоминать проявления «одностороннего бокового амиотрофического склероза» вследствие разрушения нейронов переднего рога и снижения проводимости в латеральном корково-спинномозговом пути на той же стороне. Тем не менее, заболевания артерий спинного мозга можно заподозрить при относительно выраженных проявлениях симптомов, а также при потере болевой и температурной чувствительности, возникающей за счет одновременного повреждения спинно-таламического пути на противоположной стороне ниже уровня поражения.
Существуют различные синдромы сосудистого поражения спинного мозга. Наиболее частый из них — синдром передней спинномозговой артерии, который может возникнуть как осложнение хирургического вмешательства на аорте или при ее диссекции (острое развитие синдрома). При проведении операции по поводу аневризмы брюшной аорты сосудистому хирургу необходимо выделить и изолировать артерию Адамкевича. Если зажим помещен на аорту, и артерия отходит ниже этого уровня, пациент подвергается риску возникновения инфаркта спинного мозга. В данном случае синдром передней спинномозговой артерии можно заподозрить, когда с обеих сторон остро возникают слабость нижних конечностей, нарушение чувствительности со стороны спинно-таламического пути ниже среднегрудного уровня (из-за относительно бедного кровоснабжения спинного мозга на этом уровне) и нормального постурального чувства, а также вегетативная дисфункция сфинктера. Сначала слабость может быть незначительной и не сопровождаться усилением сухожильных рефлексов, однако позже могут появляться гиперрефлексия и симптом Бабинского. б) Вены спинного мозга. Венозный отток от спинного мозга осуществляется по передней и задней спинномозговым венам, которые затем собирают кровь от нервных корешков. Любое препятствие на пути венозного оттока приводит к отеку спинного мозга с постепенной потерей его функций.
— Также рекомендуем «Столбы спинного мозга и ствола мозга. Общее расположение ядер черепных нервов» Редактор: Искандер Милевски. Дата публикации: 16.11.2018 Оглавление темы «Проводящие пути спинного мозга.»:
|
Источник