Кровоизлияние головного мозга код по мкб 10
Содержание
- Описание
- Дополнительные факты
- Классификация
- Причины
- Диагностика
- Лечение
- Профилактика
- Прогноз
Названия
Название: I61,5 Внутримозговое кровоизлияние внутрижелудочковое.
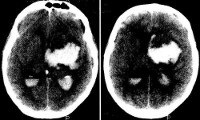
I61.5 Внутримозговое кровоизлияние внутрижелудочковое
Описание
Кровоизлияние в желудочки головного мозга представляет собой одну из разновидностей острого нарушения мозгового кровообращения – наиболее распространенную патологию в неврологии. Развитию кровоизлияния в головной мозг, как правило, способствуют нелеченная стойкая артериальная гипертензия, злоупотребление алкоголем, курение, прием препаратов, нарушающих свертываемость крови. Диагноз ставится на основании сбора анамнеза жизни пациента и проведения ряда обследований (МРТ или КТ, ЭКГ). Лечение направлено на устранение отека мозга, нормализацию дыхательной функции и артериального давления.
Дополнительные факты
Кровоизлияние в желудочки головного мозга – это патология, которая относится к ОНМК по геморрагическому типу. Синонимами данного заболевания являются вентрикулярная геморрагия (внутрижелудочковое кровоизлияние — ВЖК), геморрагический инсульт с прорывом крови в желудочки. Данная патология занимает первое место по смертности в мире.
Согласно данным медицинской статистики, кровоизлияние в головной мозг приводит к летальному исходу в первые 2 суток в 40-60% случаев. Процентное соотношение увеличивается в течение первого года после перенесенного инсульта и достигает порядка 90%. Развитие кровоизлияния больше характерно для людей старше 50 лет, страдающих стойкой артериальной гипертензией, однако может встречаться и при других патологиях, не связанных с показателями кровяного давления.

I61.5 Внутримозговое кровоизлияние внутрижелудочковое
Классификация
Классификация кровоизлияний в желудочки головного мозга была разработана более 20 лет назад и внесена в международный классификатор болезней 10 пересмотра. Согласно МКБ-10, ВЖК подразделяют на несколько стадий: субэпендимальное кровоизлияние (СЭК), СЭК с распространением в боковые желудочки мозга, СЭК с распространением в желудочки и в вещество мозга. В клинической практике специалисты в области неврологии выделяют 3 вида кровоизлияний в желудочки головного мозга: кровоизлияние в боковые желудочки, в III желудочек и в IV желудочек.
Кровоизлияние в боковой желудочек происходит из прилегающих к нему мозговых тканей и характеризуется постепенным заполнением объема боковых желудочков с распространением крови в III желудочек и далее. При большом количестве излившейся крови возникает значительное увеличение объема мозга с развитием двусторонней неврологической симптоматики. Если кровоизлияние в желудочки головного мозга сопровождается заполнением лишь одного бокового желудочка, оно имеет более благоприятное течение и симптоматику, напоминающую обычное паренхиматозное кровоизлияние.
Прорыв крови в III желудочек происходит из медиальных очагов паренхиматозных кровоизлияний. При этом отмечается острое развитие неврологической симптоматики, зачастую приводящее к смертельному исходу. Кровоизлияние в IV желудочек возникает из дорсального отдела ствола или мозжечка. Этот вид кровоизлияния в желудочки головного мозга часто имеет летальное окончание.
Причины
Кровоизлияния в желудочки головного мозга подразделяются на первичные и вторичные. Первичные вентрикулярные геморрагии, связанные с артериальной гипертензией или с амилоидозом церебральных сосудов, встречаются в редких случаях. По некоторым наблюдениям они составляют 1 случай из 300. Вторичные кровоизлияния в желудочки головного мозга обусловлены такими факторами, как бесконтрольный прием антиагрегантов и фибринолитиков, внутричерепная аневризма (локальное истончение и выпячивание стенки мозгового кровеносного сосуда с последующим прорывом), онкологические новообразования головного мозга,.
Кровоизлияние в желудочки головного мозга обычно характеризуется быстро развивающимся угнетением сознания. Зачастую кома наступает в первые часы после инсульта. Лишь в случае постепенного излития крови и небольшого ее объема сознание пациента длительное время может быть сохранено и утрачивается постепенно. Как правило, кровоизлияние в желудочки головного мозга сопровождается оболочечными симптомами и рвотой. Характерен вегетативный симптомокомплекс: гипергидроз и ознобоподобный тремор; бледность, а затем гиперемия лица, конечностей и туловища; первоначальное снижение температуры с быстрой сменой на гипертермию, достигающую 41—42°С.
Одним из типичных признаков кровоизлияния в желудочки головного мозга является расстройство мышечного тонуса в виде горметонического синдрома или децеребрационной ригидности. В первом случае приступообразным образом происходит повышение мышечного тонуса пораженных конечностей. Приступ горметонии может возникнуть в ответ на внешние раздражители. При децеребрационной ригидности мышечный тонус повышен преимущественно в мышцах-разгибателях. Пациент лежит, выгнув дугой спину и запрокинув голову. Его кисти и пальцы согнуты, предплечья повернуты внутрь.
Зачастую кровоизлияние в желудочки головного мозга сопровождается парезом противоположных паренхиматозному геморрагическому очагу конечностей, появлением двигательных автоматизмов в непаретичных конечностях, повышением сухожильных рефлексов, наличием патологических и отсутствием брюшных рефлексов, расстройством функционирования тазовых органов. При кровоизлиянии в III желудочек на первый план выходят расстройства дыхания и кровообращения, горметонический синдром носит двусторонний характер. Кровоизлияние в IV желудочек сопровождается икотой и нарушением глотания, спонтанные движения отсутствуют, явления горметонии слабо выражены.
При продолжающемся кровоизлиянии в желудочки головного мозга из-за увеличения объема изливающейся крови, резкого повышения внутричерепного давления, нарастающего отека головного мозга и сдавления нервных центров, отвечающих за жизнеобеспечение организма, усугубляются симптомы дыхательных и сердечно-сосудистых нарушений. Происходит нарушение ритма и частоты дыхания, кратковременная первоначальная брадикардия сменяется тахикардией до 120-150 уд. /мин. , возникает аритмия.
В зависимости от скорости кровотечения при кровоизлиянии в желудочки головного мозга происходит усугубление состояния пациента. Горметонический синдром снижается, постепенно развивается гипотония и исчезают автоматические движения, появляются перекрестные патологические рефлексы. Затем развивается полная атония и арефлексия.
Диагностика
Диагноз «кровоизлияние в желудочки мозга» ставится на основании системной оценки анамнеза пациента: наличие заболеваний крови, ранее перенесенные геморрагические инсульты, прием препаратов, влияющих на свертывающую систему крови и пр. , острое возникновение и быстрое развитие тяжелой клинической симптоматики; данных неврологического осмотра и дополнительных исследований.
При подозрении на кровоизлияние в желудочки головного мозга пациента нужно как можно скорее доставить в больницу. Не исключено, что в машине скорой помощи ему придется проводить реанимацию. В условиях стационара для подтверждения диагноза пациенту проводят: МРТ или КТ головного мозга, анализ крови с подсчетом количества тромбоцитов, исследуют коагулограмму, осуществляют мониторинг ЭКГ и АД.
Если провести МРТ или КТ нет возможности, то пациенту делают эхо-энцефалографию, которая позволяет определить наличие смещения серединных мозговых структур. В некоторых случаях требуется проведение люмбальной пункции для дифференциации внутрижелудочковой геморрагии, при которой кровь попадает в спинномозговую жидкость, от ишемического инсульта. Более точно диагностировать кровоизлияние в желудочки головного мозга позволяет диагностическая пункция желудочка.
Лечение
Лечение кровоизлияния в желудочки головного мозга, прежде всего, направлено на скорейшую организацию медицинской помощи и немедленное проведение базисной терапии: нормализации сердечно-легочной функции, контроля показателей артериального давления, регуляции постоянства внутренней среды организма. Кроме этого, проводится симптоматическое лечение: введение противосудорожных препаратов при необходимости, введение средств для снятия отека головного мозга и нормализации внутричерепного давления, введение противорвотных препаратов.
Четкая специфическая терапия кровоизлияния в желудочки головного мозга, направленная на остановку кровотечения, на сегодняшний день находится в стадии разработки. Патогенетическая терапия заключается преимущественно в поддержании оптимальных цифр АД и эвакуации излившейся крови хирургическими методами. К патогенетической можно отнести и нейропротекторную терапию: применение препаратов нейротрофического действия (гидрализатов из сыворотки телячьей крови, пирацетами, глицина), антиоксидантов (метилэтилпиридинола, мельдония, вит. Е), блокаторов кальциевых каналов (нимодипина, никардипина), медикаментов, улучшающих метаболизм (цитохрома С, инозина, L-карнитина, АТФ).
Вопрос о хирургическом лечении кровоизлияния в желудочки головного мозга решается в каждом конкретном случае отдельно. Эвакуация паренхиматозной гематомы и пункционная аспирация крови из желудочков позволяют снизить внутричерепную компрессию и дислокацию мозговых структур. Показанием к проведению вентрикулярного дренирования или эндоскопической эвакуации гематомы может служить медиальный инсульт с прорывом в желудочки. Хирургическое вмешательство может быть эффективно при наличии данных за аневризму или АВМ церебральных сосудов. По некоторым клиническим наблюдениям, при развитии коматозного состояния проведение оперативного лечения целесообразно лишь в первые 6-12.
Профилактика
Помимо основного лечения кровоизлияния в желудочки головного мозга особенное внимание уделяется профилактике соматических осложнений – пролежней, респираторного дистресс-синдрома, пневмонии, урогенитальной инфекции, стресс-язв.
Прогноз
Профилактикой развития острого нарушения кровообращения по геморрагическому типу, в т. Кровоизлияния в желудочки головного мозга, являются: своевременное лечение артериальной гипертензии, ведение здорового образа жизни, прием лекарственных препаратов только по назначению врача, своевременное выявление и коррекция заболеваний с нарушением свертывания крови.
Источник
Общая часть
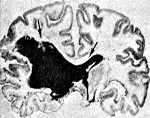
Внутримозговое (паренхиматозное) кровоизлияние
(синонимы: кровоизлияние в мозг, нетравматическое (спонтанное) внутримозговое кровоизлияние) относят к острым нарушениям мозгового кровообращения (ОНМК) по геморрагическому типу. Клинически оно характеризуется появлением очаговой симптоматики (паралич в руке и ноге, нарушения речи, внезапно развившаяся слепота и т.д.), характер которой зависит от локализации и объема кровоизлияния, что сочетается, как правило, с общемозговой симптоматикой (головная боль, тошнота, рвота, внезапное угнетение или утрата сознания), которые сохраняются более 24 часов.
Клиническая картина кровоизлияния в мозг обусловлена нарушением функций головного мозга сосудистого генеза в результате разрыва патологически измененных артерий мозга, как правило, на фоне высокого АД, наиболее часто при хронической артериальной гипертензии и церебральной амилоидной ангиопатии. Разрыв сосуда приводит к кровоизлиянию в полость черепа с повреждением паренхимы головного мозга излившейся кровью и продуктами ее распада, отеку головного мозга, сдавлению и смещению внутримозговых структур.
Достоверная диагностика кровоизлияния в мозг возможна на основании КТ или МРТ томографии. При отсутствии возможности проведения методов нейровизуализации, диагностика менее достоверна и является результатом анализа клинической картины, данных спинномозговой пункции и эхоэнцефалоскопии.
Патогенетическое лечение внутримозгового кровоизлияния отсутствует. Как правило, проводится комплекс терапевтических мероприятий (базисная терапия) основу которых составляют поддержание оптимального артериального давления и борьба с отеком мозга, а также, возможно, хирургическое лечение, показания к которому до сих пор не устоялись и нет консенсуса относительно эффективности хирургии.
- Эпидемиология
По данным зарубежной статистики (США, Европа) внутримозговые кровоизлияния составляют 10-15% первичных инсультов с уровнем смертности в первые 30 дней от 35 до 80%, причем половина смертей наступает в первые 2 дня инсульта. Смертность в течение года после инсульта составляет 50-65% в зависимости от локализации и размеров кровоизлияния. Около 60-80% перенесших внутримозговое кровоизлияние больных имеют функциональные неврологические нарушения разной степени выраженности.
На 2000 г. распространенность спонтанного внутримозгового кровоизлияния в мозг в России составляла 0,6 на 1000 жителей в год. По данным НИИ неврологии в Москве летальность при тяжелых геморрагических инсультах около 70%.
- Классификация
Кровоизлияние в головной мозг относят к геморрагическому инсульту (ОНМК по геморрагическому типу). В эту группу входят:- Внутримозговое (паренхиматозное) кровоизлияние (нетравматическое кровоизлияние в мозг).
- Субарахноидальное кровоизлияние (САК).
- Паренхиматозно — субарахноидальное кровоизлияние.
- Внутрижелудочковое кровоизлияние (прорыв крови в желудочки мозга).
- Нетравматические субдуральные и эпидуральные кровоизлияния (инсульт-гематомы).
- По этиологии выделяют
- Первичные кровоизлияния в мозг (80-85%), которые наиболее часто связаны:
- С артериальной гипертензией — более 50% случаев первичных кровоизлияний.
- С церебральной амилоидной ангиопатией — до 30% случаев.
- Вторичные кровоизлияния в мозг (15-20%), которые чаще связаны:
- C внутричерепными аневризмами и артериовенозными мальформациями.
- Терапией антикоагулянтами и антиагрегантами, фибринолитиками.
- Коагулопатиями.
- Циррозом печени.
- Внутричерепными новообразованиями (кровоизлияния в опухоль).
- Васкулитами.
- Болезнью Мойя-мойя.
- Злоупотреблением наркотическими средствами.
- Эклампсией и рядом других причин.
- Первичные кровоизлияния в мозг (80-85%), которые наиболее часто связаны:
- Классификация по завершенности инсульта
- Инсульт в развитии диагностируется в случае нарастания степени неврологического дефицита во времени.
- Завершенный инсульт — при стабильности или регрессировании неврологических нарушений.
- Классификация кровоизлияний по глубине расположения и отношению к внутренней капсуле
- Латеральные кровоизлияния: располагающиеся кнаружи от внутренней капсулы, наиболее поверхностно расположенные (наиболее доступны для хирургического удаления, наименьший риск прорыва в желудочки мозга).
- Медиальные: располагающиеся кнутри от внутренней капсулы, в области зрительного бугра и подбугорья.
- Смешанные кровоизлияния.
- Классификация по локализации поражения
- Глубинные кровоизлияния, поражающее глубинные отделы мозга, внутреннюю капсулу, подкорковые ядра.
- Лобарные кровоизлияния, ограниченные пределами одной доли мозга.
Обширные кровоизлияния, вовлекающие две и более доли мозга.
- Кровоизлияния в мозжечок.
- Кровоизлияния в ствол мозга.
- Код по МКБ-10
- Код рубрики 161 Внутримозговое кровоизлияние.
- 161.1 Внутримозговое кровоизлияние в полушарие кортикальное.
- 161.2 Внутримозговое кровоизлияние в полушарие неуточненное.
- 161.3 Внутримозговое кровоизлияние в ствол мозга.
- 161.4 Внутримозговое кровоизлияние в мозжечок.
- 161.5 Внутримозговое кровоизлияние внутрижелудочковое.
- 161.6 Внутримозговое кровоизлияние множественной локализации.
- 161.8 Другое внутримозговое кровоизлияние.
- Код рубрики 161 Внутримозговое кровоизлияние.
Источник
Субарахноидальное кровоизлияние относится к одной из разновидностей геморрагических инсультов. Непосредственно название «субарахноидальное» подразумевает излитие крови под оболочку в подпаутинное пространство. Это пространство в норме содержит ликвор.
Во время инсульта цереброспинальная жидкость смешивается с кровью, это проявляется специфической острой симптоматикой. Важной особенностью считается и разлитой характер инсульта, так как кровь относительно беспрепятственно может распространяться по всему подпаутинному пространству и затрагивать ликворные пространства не только головного, но и спинного мозга.
Помимо непосредственного попадания крови в субарахноидальное пространство, геморрагические инсульты могут быть и смешанными (паренхиматозно-субарахноиальными).
Код по МКБ-10
У данного заболевания есть достаточно обширная классификация в МКБ. Код по МКБ-10 субарахноидального кровоизлияния — I60. В зависимости от первичной локализации процесса инсульт классифицируют более подробно.
Весь список кодов заболевания:
- I60.0 — Субарахноидальное кровоизлияние из каротидного синуса и бифуркация;
- I60.00 — Субарахноидальное кровоизлияние из каротидного синуса и бифуркация с гипертензией;
- I60.1 — Субарахноидальное кровоизлияние из средней мозговой артерии;
- I60.10 — Субарахноидальное кровоизлияние из средней мозговой артерии с гипертензией;
- I60.2 — Субарахноидальное кровоизлияние из передней соединительной артерии;
- I60.20 — Субарахноидальное кровоизлияние из передней соединительной артерии с гипертензией;
- I60.3 — Субарахноидальное кровоизлияние из задней соединительной артерии;
- I60.30 — Субарахноидальное кровоизлияние из задней соединительной артерии с гипертензией;
- I60.4 — Субарахноидальное кровоизлияние из базилярной артерии;
- I60.40 — Субарахноидальное кровоизлияние из базилярной артерии с гипертензией;
- I60.5 — Субарахноидальное кровоизлияние из позвоночной артерии;
- I60.50 — Субарахноидальное кровоизлияние из позвоночной артерии с гипертензией;
- I60.6 — Субарахноидальное кровоизлияние из других внутричерепных артерий;
- I60.60 — Субарахноидальное кровоизлияние из других внутричерепных артерий с гипертензией;
- I60.7 — Субарахноидальное кровоизлияние из внутричерепной артерии неуточненной;
- I60.70 — Субарахноидальное кровоизлияние из внутричерепной артерии неуточненной;
- I60.8 — Другое субарахноидальное кровоизлияние;
- I60.80 — Другое субарахноидальное кровоизлияние с гипертензией;
- I60.9 — Субарахноидальное кровоизлияние неуточненное;
- I60.90 — Субарахноидальное кровоизлияние неуточненное.
Причины
 Прежде чем говорить об этиологии, следует привести основные факторы риска субарахноидального и других видов геморрагических инсультов:
Прежде чем говорить об этиологии, следует привести основные факторы риска субарахноидального и других видов геморрагических инсультов:
- Курение;
- Хронический алкоголизм;
- Однократное употребление больших доз алкоголя;
- Артериальная гипертензия или установленная гипертоническая болезнь;
- Избыточная масса тела.
Каждый из этих факторов увеличивает вероятность развития различных форм даже на фоне относительного здоровья и без явных причин.
Непосредственно причинами нетравматического кровоизлияния являются:
- Криз артериальной гипертензии. В статье уже отмечалось, что гипертония может стать фактором развития. Но спокойно протекающее заболевание с корректной и соблюдаемой терапией достаточно редко разрешается инсультом. А вот резкий подъём давления повышает напряжение сосудистой стенки, что может закончиться её разрывом;
- Ангиопатия;
- Васкулиты;
- Системные заболевания соединительной ткани;
- Длительный приём антикоагулянтов и (или) антиагрегантов. Проблема геморрагического инсульта может встать, например, перед пациентами с протезированными клапанами сердца. Без адекватной антикоагулянтной терапии высока вероятность ишемических инсультов от микротромба, а с данной терапией – геморрагических.
- Опухоли головного мозга, лейкемия;
- Длительный приём контрацептивов;
- Разрыв аневризмы (при врождённых пороках сосудистой стенки).
Важно! Необходимо помнить, о том, что факторы риска можно нивелировать и собственными силами уберечь себя от субарахноидального кровоизлияния.
Классификация
Одной из классификаций данного геморрагического инсульта является МКБ. Она направлена на конкретную локализацию процесса. Ещё существует разделение субарахноидальных инсультов на травматические и нетравматические.
Травматические
Из названия видно, что причиной такого кровоизлияния служит предшествующая травма. Они встречаются достаточно часто после тяжелой черепно-мозговой травмы (ЧМТ). Частота по данным КТ варьируется от 8 до 59 %. Возникают такие кровоизлияния в результате церебрального повреждения (ЧМТ) и скопления крови или её свёртков под паутинной оболочкой. Это нарушает циркуляцию ликвора и его резорбции. Другими проявлениями также могут стать вазоспазм, раздражение оболочек мозга и непосредственно коры.
Нетравматические
Их иногда называют спонтанными. К ним и относятся инсульты от разрыва сосудистой стенки и кровоизлияния в субарахноидальное пространство. Важно отметить, что механизм образования геморрагии не травматический. Основные причины были приведены выше.
Заболевание у детей и новорожденных, его особенности
 Субарахноидальное кровоизлияние встречается не только у взрослых. Дети и даже новорождённые также подвержены этому тяжёлому заболеванию.
Субарахноидальное кровоизлияние встречается не только у взрослых. Дети и даже новорождённые также подвержены этому тяжёлому заболеванию.
Причины и факторы риска возникновения немного отличаются. Для новорожденных они связаны как с антенатальным периодом (внутриутробное развитие), так и с интернатальным (патологии родов):
- Угроза прерывания беременности;
- Острые инфекции;
- Соматические заболевания матери;
- Наркомания, алкоголизм и курение матери;
- Химиотерапия и другие лечебные манипуляции;
- Резус-конфликт;
- Недонашивание или перенашивание;
- Пороки развития, в особенности сердечно-сосудистой системы;
- Гипоксия плода;
- Затяжные или стремительные роды;
- Длительный безводный период (более 6 часов);
- Патологическое предлежание плода;
- Длительная асфиксия после рождения;
- Ятрогенные причины и др.
Первые симптомы проявляются в конце первых суток. Они развиваются системной воспалительной реакции и менингеальный синдром. Наряду с общемозговым синдромом при вовлечении паренхимы мозга наблюдается очаговая симптоматика (в виде парезов). Чаще разрыв сосудов происходит у намёта мозжечка и далее кровь практически полностью заполняет всё субарахноидальное пространство.
Другими клиническими проявлениями могут стать:
- избыточная возбудимость ЦНС;
- гиперстезия;
- фокальные клонические судороги;
- острая гидроцефалия.
Аналогичные проявления будут и при травматическом поражении сосудов во время родов. Сопутствующее проявление – «бодрствующая кома».
Важно! Выявление неврологической симптоматики у новорождённых — процесс достаточно сложный и требует особого внимания со стороны неонатолога и детского невролога.
У детей субарахноидальное кровоизлияние может развиваться на фоне длительно существующих пороков сердца и других органов сердечно-сосудистой системы, а также при патологии соединительной ткани. Симптоматика также развивается остро и схожа с таковой у новорождённых. Однако гидроцефалия не характерна.
Паренхиматозно-субарахноидальное кровоизлияние
Существуют смешанные формы геморрагических инсультов. К одной из таких относится и паренхиматозно-субарахноидальный инсульт. Его особенность в очаговой симптоматике. В зависимости от поражённой структуры будут отмечаться специфические симптомы. Например, лобная симптоматика при поражении лобной доли, нарушение зрения при поражении затылочной доли, различные виды апраксий и афазий, нарушение координации и атаксии и другие, более тяжёлые очаговые проявления.
Важно! При этом в большинстве случаев данная симптоматика сохраниться на всю жизнь, хотя и может регрессировать. Длительное проявление очаговых симптомов связано со сдавлением или непосредственным разрушением структур мозга гематомой.
Симптомы
 Основным симптомом является мозговая апоплексия – резкий удар в голову.
Основным симптомом является мозговая апоплексия – резкий удар в голову.
Клиника следующая: больные ощущают его как интенсивную точечную боль в голове с последующим чувством распространения по всей голове.
На фоне удара появляется рвота, расстройство зрения (часто в виде светобоязни) и быстро развивающейся утратой сознания. Часто ярко выражено психо-моторное возбуждение.
После острого начала присоединяется очаговая общевоспалительная симптоматика. По ним косвенно врач может локализовать процесс:
- «Порусящая» щека и её гиперемия;
- Падающая, как плеть рука;
- Невозможность согнуть стопу, она ротирована.
Менингеальный синдром также характерен для субарахноидального инсульта. Однако врач может его оценить только при невысокой степени угнетения сознания.
Важно! Клиническая картина субарахноидального кровоизлияния не всегда проявляется классически и всеми синдромами. Поэтому оценить тяжесть состояния может только специалист.
При недостаточном лечении прогрессирует отёк тканей мозга, повышается внутричерепное давление за счёт нарушения оттока по ликворным путям. В тяжёлых случаях может развиться неинфекционный отёк лёгких в результате нарушения регуляции гипоталамической системы. Постепенно поражаются и другие органы.
Предлагаем Вам ознакомиться с интересным видео по теме:
Неотложная помощь
Если у кого-то из ваших близких или просто находящихся рядом людей вы заметили первые признаки инсульта необходимо:
- вызвать бригаду скорой медицинской помощи
- до приезда бригады придать больному удобное, желательно горизонтальное положение с приподнятым головным концом. Можно уложить голову набок. Это в случае угнетения сознания предотвратит западание языка и аспирацию рвотных масс
- по возможности успокоить больного, дать достаточно свежего воздуха, при необходимости, ослабить воротник на шее
- измерьте АД. Если давление выше 140/90 мм рт.ст. дайте больному выпить его гипотензивный препарат.
- Если такой возможности нет, поместите ноги больного в таз с тёплой водой или обложите его бутылками с тёплой водой
- следить за общим состоянием, контролировать сознание. Если человек теряет сознание, предотвратите повреждение головы, это может ухудшить течение. В случае необходимости проведите сердечно-лёгочную реанимацию.
Важно! Первая, доврачебная помощь направлена на поддержание состояния до приезда бригады скорой медицинской помощи. Основная её цель – контроль состояния и неотложная помощь. Ваши правильные действия помогут больному дождаться специализированной помощи.
Диагностика
 Составить эпикриз и дифференцировать болезнь от других схожих симптомов помогают современные инструментальные методы.
Составить эпикриз и дифференцировать болезнь от других схожих симптомов помогают современные инструментальные методы.
В первую очередь проводят компьютерную томографию (КТ) головного мозга.
Данный метод обладает хорошей информативностью и точно локализует патологический процесс, визуализирует картину других изменений в мозге.
При МРТ или КТ в геморрагическом периоде визуализируется базальное субарахноидальное кровоизлияние, которое может сочетаться с внутримозговой или внутрижелудочковой геморрагией.
Информацию о крови в ликворе можно получить благодаря поясничной пункции.
Однако эта процедура сопряжена с серьёзными осложнениями и высоким риском летального исхода. С помощью этой процедуры можно установить, что произошёл разрыв сосудов, и кровь попала в ликворные пути, при этом изменились физические и химические свойства ликвора (он стал красным, и практически ничем не отличается от крови). Однако ни локализацию процесса, ни объём поражения установить не получиться.
Помимо этого, проводят общий анализ крови, в котором обнаруживаются признаки воспаления.
Лечение
Терапия может включать консервативные и хирургически мероприятия. Но пред этим осуществляют стандартные мероприятия:
- обязательная госпитализация;
- придание больному положения в кровати с приподнятой головой, лучше на функциональной кровати;
- Обеспечить благоприятные условия пребывания в стационаре, в том числе, обеспечить оптимальное мочеиспускание (лучше катетеризация мочевого пузыря) и опорожнения кишечника (с адекватным туалетом больного);
Тяжесть течения инсульта определяет объём базисной терапии. Основная её функция – коррекция витальных (т.е. угрожающих жизни) нарушений.
«Терапевтическое окно» заболевания продолжается максимум 3 часа. За это время нужно успеть оказать пациенту помощь.
Осуществляют симптоматическую терапию при патологии дыхания и сердечно-сосудистой системы, нормализуют кислотно-щелочной и водно-электролитный баланс, проводят профилактику повышения внутричерепного давления и отёка мозга, вегетативных нарушений, осложнений.
В первую очередь, разумеется, снижают АД до нормальных цифр. Это уменьшит объём кровоизлияния и предотвратит дальнейшее ухудшение состояния.
Важно! Гипотензивная терапия не должна резко снижать давление, так как это чревато рядом серьёзных осложнений в виде синдрома обкрадывания или шока. Оптимально, что бы давление было на 10-20 мм рт. ст. выше привычного для пациента.
Основные препараты для коррекции гипертонии следует выбирать из группы β-адреноблокаторов, блокаторов кальциевых каналов, ингибиторов АПФ.
Для коррекции дыхательной недостаточности – интубация и ИВЛ. Часто субарахноидальное кровоизлияние сопряжено с отёком мозга. Для борьбы с этой проблемой следует применять сердечные гликозиды и мягкие диуретики (глицерол). Осмотические диуретики, например, маннитол. следует назначать только непосредственно перед операцией.
При тяжёлом состоянии проводят профилактику инфекционных осложнений курсом антибиотиков.
Для профилактики вазоспазма назначают Нимотоп в дозе 60 мг 3 раза в сутки, проводят адекватное обезболивание. После стихания процесса назначают ноотропы и нейропротекторы.
Тактика лечения определяется в зависимости от причины субарахноидального кровоизлияния. Порой, хирургическое лечение не всегда оправдано. При разрыве аневризмы оно достаточно эффективно, но при стабильном состоянии пациента.
Причём специфические эндоваскулярные операции лучше переносятся за счёт малой инвазивности. Однако при малых объёмах кровоизлияния или трудных и опасных локализациях лучше проводить только консервативную терапию в стационаре и следить за динамикой процесса.
Конкретные клинические рекомендации по лечению субарахноидального кровоизлияния есть в интернете в свободном доступе.
Последствия
Последствия кровоизлияния головного мозга зависит от объёма поражённых структур и своевременности, и эффективности проведённой терапии. Если кровоизлияние было небольшое, и нет грубых нарушений мозговой ткани, то симптоматика может быть минимальной.
Однако, при локализации гематомы в области ствола мозга и мозжечка высока вероятность грубых нарушений витальных функций и достаточно неблагоприятный прогноз. Если гематома в области коры больших полушарий, вследствие сдавления структур мозга, их последующей ишемии и разрушении, после стихания основной симптоматики остаются очаговые проявления. Они практически никогда не регрессируют.
Важно! После перенесённого субарахноидального инсульта часто у пациентов сохраняется парез кисти или всей руки, а также ноги и стопы. Эффективная реабилитация может в некоторой степени улучшить состояние больного.
После перенесенного заболевания нельзя употреблять алкоголь. Максимум, что разрешается, — бокал сухого вина. Прием спиртного разрешается только после полного восстановления.
Вывод
Если у вас, или ваших родственников вы заметили типичные проявления инсульта, нужно сразу обратиться за помощью к специалисту. Первое действие — обеспечить покой пациенту и незамедлительно вызвать скорую помощь.
Все больные с инсультом подлежат госпитализации. Важно вовремя обратиться за помощью, чтобы попасть в «терапевтическое» окно, когда врачебные манипуляции будут эффективны. Это, по меньшей мере, обеспечит минимальный объём поражения головного мозга и улучшит прогноз.
Ни в коем случае не стоит ждать, когда симптомы пройдут сами. Так вы только усугубите состояние и при позднем обращении с уже яркими симптомами эффект от терапии будет значительно ниже.
Источник
