Критерии диагностики при диарейном синдроме
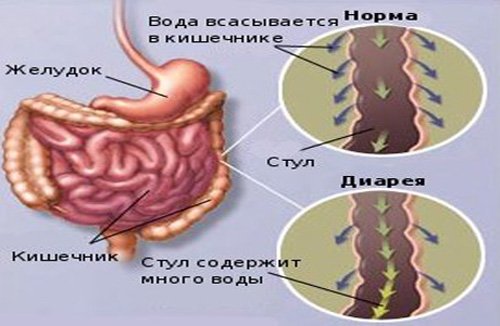
Диарейный синдром – это симптомокомплекс нарушений, связанных с пищеварением, опорожнением кишечника, характеризующийся увеличением стула и изменением его консистенции (жидкий неоформленный кал).

Жидкий неоформленный кал относится к нарушению дефекации. У людей различных возрастных групп существует разница в числе дефекаций. Например, у новорожденных количество испражнений соответствует числу кормлений, у взрослого человека нормой принято считать один поход в туалет, у пожилых людей испражнения в норме один раз в несколько дней.
По продолжительности синдром классифицируется на острую и хроническую формы заболевания. Острая диарея является следствием острых инфекций кишечника (вирусы, бактерии и пр.), нарушения диеты, аллергической непереносимости медикаментов или продуктов питания и др. Продолжительность острого процесса не превышает 30 дней. Если состояние длится больше, то говорят о хроническом течении. При таком состоянии нарушается пристеночное пищеварение, всасывание жидкости, а также транспортировка воды и электролитов.
Критериями диареи являются: повышенное содержание жидкости в фекалиях от 65 до 90 %, а также увеличение массы стула более 200 грамм. Гастроэнтерологи относят диарею к 6 и 7 типу стула по Бристольской шкале (см. рис 1).
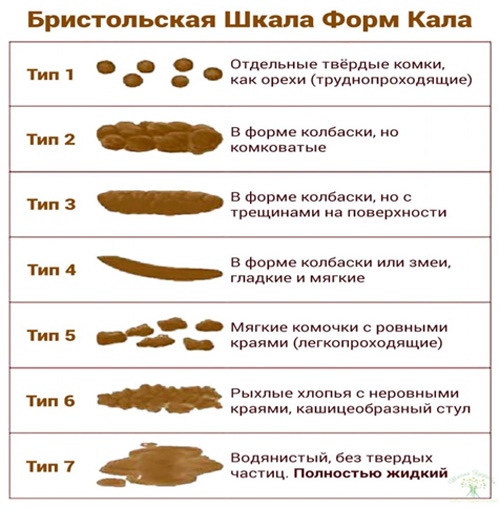
Рис. 1 – Бристольская шкала оценки стула.
Проявления диарейного синдрома
Диарея может протекать с различными проявлениями. Некоторые больные вовремя обращаются за помощью к врачу в связи с тем, что у них понос сопровождается:
- вздутием живота;
- сильной болью;
- частыми испражнениями толщиной с карандаш (более 4 раз);
- общей слабостью и т.д.
Другие же наоборот не обращаются к специалисту в связи с отсутствием вышеперечисленных симптомов, так как их беспокоит исключительно расстройство после переедания или небольшого отравления.
Типы диарейного синдрома
Патогенетически, при диарее определяют 4 главных аспекта: увеличение секреции кишки, изменения осмотического давления, изменения характера транспорта химуса, гиперэкссудация в полости кишки. Поэтому патогенетически существует несколько типов диареи (см. таблицу 1)
Таблица 1. Классификация типов диареи.
| № | Тип | Описание |
| 1. | Секреторная диарея | Усиление образования Na и воды, изменение всасываемости кишечника обусловленное разностью осмотического давления (инфекционной и неинфекционной причины), водянистый кал толщиной « с карандаш». |
| 2. | Гиперэкссудативная диарея | Экссудация в просвет кишки плазмы, слизи, белков, жидкости, электролитов, воды и пр. (возникает при инфекционных заболеваниях, воспалениях кишечника, онкологических заболеваниях), кал жидкий с примесью гноя, слизи, крови. |
| 3. | Гиперосмолярная диарея | Нарушение всасывания в тонком отделе кишечника или другими словами синдром мальабсорбции. Сопровождается нарушением осмотического давления, обменных процессов, усваивания полезных веществ и пр. Кал жидкий, обильный с частичками непереваренной пищи. |
| 4. | Гипер- и гипокинетическая диарея | Тип диареи, вызванный нарушением моторики кишечника (усиление или снижение моторики кишечника), не обильный, но жидкий стул. |
Возможные причины
- инфекционные болезни – сальмонеллез, холера, дизентерия, шигеллез, клостридиоз, вирусы, простейшие;
- онкологические заболевания – лимфома, карцинома кишки и пр.;
- неинфекционные болезни – болезнь Крона, дисбактериоз, илеит, лямблиоз, заболевания поджелудочной железы, состояния после удаления желчного пузыря, гельминты.
Диагностика

Сбор анамнеза
Для определения причин диарейного синдрома врачу необходимо собрать детальный анамнез заболевания:
-
 уточнить особенности стула;
уточнить особенности стула; - выяснить факторы, предшествующие диарее;
- особенности дефекации у данного больного;
- какие лекарственные средства принимает пациент;
- придерживается ли исследуемый диеты и каковы ее особенности;
- сбор анамнеза заболеваний, которые имеются или имелись непосредственно перед диарейным синдромом;
- сбор анамнеза имеющихся наследственных заболеваний у родственников больного.
Для дифференциальной диагностики применяют основные и дополнительные исследования.
Основные методы исследования
- сбор анамнеза болезни;
- физикальное обследование (осмотр пациента методами пальпации, перкуссии, аускультации, обзора кожных покровов и пр.);
- исследования прямой кишки, пищевода, желудка, 12-ти перстной кишки (см. эндоскопические исследования);
- лабораторные исследования (кровь, моча, кал)
- консультации гинеколога у женщин и уролога у мужчин и др.
Дополнительные методы исследования
Дополнительными исследованиями пользуются в том случае, если стоит вопрос об уточнении диагноза или типа диарейного синдрома. К ним относятся:
- развернутый анализ крови и другого биоматериала;
- исследование гормонов поджелудочной и щитовидной железы;
- биопсия слизистой кишечника или желудка;
- рентген ЖКТ с рентгеноконтрастным веществом;
- и другие.
Лечение
Лечение подразумевает под собой комплекс мероприятий, направленных на устранение симптомов, лечение причин и профилактику повторного развития диарейного синдрома.
-
 Регидратация. Данная терапия первостепенна и направлена на восстановление водно-солевого баланса, дезинтоксикацию вследствие распада и гниения, восстановление объема жидкости (Трисоль, Коллоидные растворы, Натрия хлорид 0,9%, Глюкоза 5% и пр.).
Регидратация. Данная терапия первостепенна и направлена на восстановление водно-солевого баланса, дезинтоксикацию вследствие распада и гниения, восстановление объема жидкости (Трисоль, Коллоидные растворы, Натрия хлорид 0,9%, Глюкоза 5% и пр.). - Антидиарейная терапия. Применяются сразу несколько препаратов разных лекарственных групп для устранения диареи: сорбенты (Фитосорбент, Атоксил, Полисорб, Полифепан, Неосмектин), пробиотики ( Лакто-фильтрум, Линекс), препараты действующие на опиоидные рецепторы (Лоперамид, Тримебутин) и т. д.
- Диета. Дробное питание, жиры и белки на нижней границе нормы, исключение в первые 72 часа жиров и углеводов в большом количестве, употребление до 3 литров чистой воды.
- Антибактериальная терапия. При инфекционной диарее применяются антибиотики, подобранные врачом индивидуально (если диарея вызвана вирусами, то антибиотики не применяют).
В каких случаях следует обратиться к врачу?
Следует обязательно обратиться, если диарея длится более 24 часов с количеством походов в туалет больше 4 раз. Симптомы слабости, боли в животе, жажды и прочее проявляются у каждого в той или иной мере, поэтому ориентироваться нужно на количество испражнений (более 200 г), а также на частоту, длительность и консистенцию стула.
Факторы, при которых обязательно обращение:
-
 диарея с примесью крови;
диарея с примесью крови; - диарея с черным калом;
- диарея в комплексе с рвотой и болью в животе;
- диарея со вздутием и спазмами в животе;
- диарея с маслянистым беловатым калом.
Возможные последствия
Если возникла диарея с черной окраской и нарастает обильность каловых масс соответствующего цвета, это признак внутреннего прогрессирующего кровотечения, которое впоследствии может привести к обильной кровопотере, геморрагическому шоку и летальному исходу.
Длительная и обильная диарея (как при дизентерии) чревата обезвоживанием организма, которое носит название дегидратация и тоже, как следствие, заканчивается смертью.
Не стоит игнорировать нарушения стула длительностью более 24 часов с целью предупреждения возможных негативных последствий.
Источник
1. критерий — по механизму возникновения диареи бывают: секреторные, осмотические и экссудативные.
Секреторная диарея возникает тогда, когда секреция воды и солей в кишечнике преобладает над всасыванием, что характеризуется обильными (не менее 1 л) жидкими водянистыми испражнениями (холера). Она быстро приводит к обезвоживанию организма и требует незамедлительного и адекватного восполнения воды и электролитов (регидратационная терапия – вв капельно растворы Квартасоль, Ацессоль).
Осмотическая диарея возникает при поступлении в кишечник некоторых активных веществ (например, микробных токсинов, сернокислой магнезии и т.д.), которые вызывают нарушение всасывания из просвета кишечника. Испражнения обильные, жидкие, пенистые (из-за нарушения всасывания газов), в них содержится большое количество полупереваренных остатков пищи. Такая диарея может возникнуть при дисбактериозе, приёме большого количества слабительных и некоторых антибиотиков) и значительно уменьшается при голодании.
Экссудативнаядиарея возникает вследствие нарушения проницаемости сосудистой стенки и сброса воды и электролитов в просвет кишечника. Стул при ней жидкий, частый, с примесью крови (дизентерия).
2. критерий – характеристика стула: частота стула, объём стула, консистенция, цвет, наличие или отсутствие тенезмов.
Частота стула может зависеть от различных причин, что вызывает его колебания от 2-3 до 10-15 раз в сутки. Причём отмечается тесная связь с объёмом каловых масс: более редкий стул сочетается с большим его объёмом, а более частый — с небольшим. Наличие редкой (2-3 раза в сутки) дефекации и жидкого обильного стула характерно для поражения тонкой кишки (холера), частый стул малого объёма свидетельствует о поражении толстого кишечника (шигиллёз).
консистенция (жидкий, кашицеобразный, мазеобразный, полуоформленный), цвет (зеленоватого, белого), наличие или отсутствие патологических примесей (слизь, кровь, гной). Помимо этого, стул может быть пенистым из-за большого количество газа, его запах может быть кислым или зловонным. По характеру стула можно судить о локализации поражения кишечника (тонкого или толстого.).
3. критерий — различают 2 типа диареи: тонкокишечный и толстокишечный.
Тонкокишечный тип диареи возникает у больных с поражением тонкой кишки и органов, связанных с ней функционально — желудка, поджелудочной железы, печени и желчевыводящих путей. Больных беспокоят: боли в животе, рвота, жидкий стул и урчание живота.
Боли неопределенной локализации, иногда локализуются вокруг пупка.
Жидкий стул 1-3 раз в сутки, но объём каловых масс большой до 10 литров и более (при холере может быть до 20 литров в сутки). Стул имеет неприятный запах, водянистый, пенистый с комками не переваренной пищи, может быть со слизью зелёноватого или беловатого цвета. Зелёный цвет испражнения приобретают из-за того, что билирубин в силу быстрой перистальтики кишечника не успевает восстановиться в нижних отделах кишечника и окисляется в биливердин, который и предаёт фекалиям зеленоватую окраску. Толстокишечный тип диареи или симптом колита возникает у больных с поражением толстой кишки. Больных беспокоят: боли, тенезмы и частый жидкий стул до 10-15 раз в сутки малого объёма.
Боли приступообразного характера в левой подвздошной области. При пальпации определяется болезненность по ходу толстой кишки, которая определяется в виде плотного болезненного «шнура».
Тенезмыили ложные позывы на акт дефекации – это болезненные сокращения толстого кишечника. Так, как толстая кишка выполняет функцию всасывания воды, формированию каловых масс и продвижению их к анальному отверстию, больной после акта дефекации ощущает чувство неполного опорожнения кишечника. При частых позывах (10-15 раз в сутки) стул становится меньшим по объему, теряет каловый характер и состоит из гноя, слизи, крови (патологические примеси) и носит название «ректальный плевок». Патологические примеси (слизь, кровь, гной), раздражают внутренний сфинтер ануса, это приводит к ложным позывам, при этом бщий объём испражнений составляет не более 500 мл в сутки (мало).
Когда кровоизлияние и некроз локализуется преимущественно в правой половине толстой кишки, то слизь равномерно окрашивается в красный цвет и стул приобретает вид «малинового желе».
4. критерий — обнаружение в испражнениях примеси крови, это позволяет ориентировочно установить уровень поражения желудочно — кишечного тракта:
примесь алой крови, не смешанная с каловыми массами, свидетельствует о кровотечении из дистального отдела прямой кишки (геммороидальные узлы, трещины заднего прохода)
испражнения с прожилками крови свидетельствует о возможной дизентерии (шигеллёз)
испражнения цвета мелены (дегтеобразные) свидетельствуют о кровотечении из верхних отделов желудочно-кишечного тракта (язвенная болезнь желудка).
Дата добавления: 2015-09-27 | Просмотры: 1153 | Нарушение авторских прав
Источник
Я.М. ЕРЕМУШКИНА, доцент кафедры инфекционных заболеваний и эпидемиологии МГМСУ, кандидат медицинских наук

Проблема острых кишечных инфекций (ОКИ) и в целом заболеваний, сопровождающихся диарейным синдромом, является актуальной в отечественном здравоохранении. К сожалению, в лечении этих патологий допускается много ошибок, порожденных недостаточной квалификацией специалистов; отжившими догматическими представлениями о сущности патологического процесса; непониманием сути регидратационной терапии.
Начинать действовать надо срочно
В первую очередь необходимо дать определение понятию острая диарея.
Острая диарея — это водянистый жидкий стул более 3 раз в сутки (более 200 г/сут), или водянистый жидкий стул с кровью более 1 раза в сутки.
Основными причинами ее могут быть:
— инфекционные заболевания ЖКТ: вирусные, бактериальные, паразитарные, диарея путешественников;
— неспецифические воспалительные заболевания кишечника: болезнь Крона, неспецифический язвенный колит;
— острая хирургическая патология, ишемический колит: тромбоз артерий толстой кишки, облитерирующий атеросклероз артерий толстой кишки, острый аппендицит;
— лекарственная терапия: интоксикация при приеме фармпрепаратов, передозировка слабительных средств различного механизма действия, псевдомембранозный колит при антибактериальной и иммуносупрессивной терапии, нарушение функции аноректальной зоны при сенильных заболеваниях, инсульте, острой психогении;
— абдоминальная форма инфаркта миокарда.
К диагностике и лечению заболеваний, сопровождающихся диарейным синдромом, очень важно приступить срочно, еще на догоспитальном этапе.
Наиболее частая причина — острые кишечные инфекции
Группу риска неблагоприятного течения и исхода острой диареи образуют дети до 5 лет, лица старше 60 лет, а также лица с неполноценностью иммунитета, то есть злоупотребляющие алкоголем, принимающие кортикостероиды, перенесшие химио- или лучевую терапию, страдающие системными заболеваниями крови и соединительной ткани,ВИЧ-инфицированные; случаи геморрагического колита или после лечения антибиотиками, случаи острой диареи при сепсисе, острая диарея с выраженной и/или некупирующейся дегидратацией, острая диарея у лиц с тяжелыми фоновыми заболеваниями.
Наиболее частой причиной острой диареи являются ОКИ, при которых этот синдром становится ведущим наряду с интоксикационным (число подобных клинических форм ОКИ превышает 30 нозологических единиц). Расшифровка ОКИ на догоспитальном этапе не имеет принципиального значения, кроме трех исключений: подозрение на холеру, ботулизм и дизентерию.
Холера является инфекцией, сопровождающейся грозными осложнениями, при которой необходимо проведение противоэпидемических мероприятий. Выявление ботулизма требует срочной госпитализации в инфекционный стационар и введение противоботулинической сыворотки. Дизентерия — это одна из ОКИ, в лечении которой используется этиотропная терапия.
ОКИ развиваются либо непосредственно после попадания инфекционного агента или токсинов в ЖКТ, либо после короткого инкубационного периода и приводят к развитию острого гастроэнтерита, энтероколита или гастроэнтероколита.
Заболевания сопровождаются тошнотой и рвотой, умеренной или высокой лихорадкой, общим недомоганием, миалгией, диареей, головной болью, болью в животе, тенезмами, ложными позывами, выраженной слизистой или кровянистой диареей; мышечно-суставными болями и судорогами; раздражением мозговых оболочек.
У пациентов с острой бактериальной диареей иногда развивается синдром Рейтера (артрит, конъюнктивит, уретрит). При тяжелом течении или выраженной дегидратации, а также у детей и пациентов группы риска диарея может осложниться развитием дегидратационного, инфекционно-токсического шока или острой почечной недостаточностью.
Болезнь неосмотрительных туристов
Рассмотрим теперь отдельные нозологические формы, сопровождающиеся ОКИ.
Ботулизм — это чаще групповое заболевание, связанное с употреблением продуктов домашнего или промышленного консервирования. Начало острое, на фоне субфебрильной или нормальной температуры явления гастроэнтерита, которые сменяются стойким запором, усиливается перистальтика кишечника, развивается офтальмоплегический синдром. Парез и паралич дыхательной мускулатуры приводит к острой дыхательной недостаточности и остановке сердца, что может стать причиной смерти. Требуется раннее введение поливалентной противоботулинической сыворотки.
Для холеры характерно острое начало болезни, температура тела нормальная или субфебрильная. Дефекации безболезненные, испражнения водянистые, мутно-белого цвета с плавающими хлопьями, напоминают рисовый отвар, рвота. Потеря жидкости и солей быстро приводит к обезвоживанию и развитию дегидратационного шока, ОПН. Наконец, для таких пациентов, как правило, характерно прибытие из эндемического очага.
Шигеллезу также свойственно острое начало болезни, выраженные явления интоксикации. По характеру ведущего синдрома различают клинические варианты болезни: колитический, гастроэнтероколитический, гастоэнтеритический. Имеют значение частота и характер патологически измененного стула, наличие тенезмов и ложных позывов, болезненная и спазмированная сигмовидная кишка. Возможно также развитие дегидратационного шока.
Наиболее частым клиническим проявлением иерсиниозов является энтероколит. Стул каловый, обильный, буро-зеленый, пенистый, со слизью, не превышает 5—6 раз в сутки. Характерна боль в правой подвздошной области. Могут наблюдаться другие проявления болезни — сыпь, катаральные явления, полиартрит, полиаденопатия, гепатолиенальный синдром.
Диарея путешественников является частным случаем острой инфекционной диареи, развивающейся у лиц, путешествующих в местах с неудовлетворительными санитарно-гигиеническими условиями жизни. В большинстве случаев клиническая картина определяется возбудителем, характерным для данной местности.
Протозойная диарея часто поражает путешественников, возвращающихся из эндемичных районов с зараженными источниками водоснабжения, и гомосексуалистов. Заболевание протекает длительно и часто сопровождается кровянистой диареей. При амебиазе высок риск потенциально летальных осложнений: перфорации толстой кишки с развитием перитонита или образования амебного абсцесса печени, легких, мозга.
Псевдомембранозный колит развивается при поражении толстой кишки Клостридиум диффициле через 10—45 дней после лечения антибиотиками широкого спектра действия. Характеризуется симптомокомплексом тяжелого колита с выраженной кровянистой диареей.
Идиопатические неспецифические воспалительные заболевания кишечника (болезнь Крона, неспецифический язвенный колит) развиваются медленнее, чем инфекционная диарея, не имеют эпиданамнеза и характеризуются развитием острой диареи на фоне симптомов системного заболевания соединительной ткани или хрониосепсиса. Точным анамнестическим указанием является настоящая или перенесенная ранее терапия кортикостероидами или салазопиридазином.
Диарея, вызванная ишемией ободочной кишки, обычно развивается у лиц пожилого и старческого возраста с выраженным атеросклерозом аорты и периферических сосудов. Характерно одновременное появление диареи и внезапной боли в животе или преходящего нарушения сознания. Чаще всего ишемические расстройства развиваются в левой половине ободочной кишки и приводят к изъязвлениям, эрозиям и геморрагиям в слизистой оболочке, которая становится отечной и очень хрупкой. Интенсивность кровавого поноса бывает различной вплоть до профузного кишечного кровотечения с развитием острой постгеморрагической анемии.
Острому аппендициту характерны боли в левой подвздошной области или внизу живота, повторный жидкий стул, ложные позывы. Боли предшествуют повышению температуры, носят длительный характер, больной щадит живот при дыхании и кашле, Имеет место локальная болезненность при пальпации живота, положительные симптомы раздражения брюшины.
Если диарея носит длительный и рецидивирующий в течение 2 недель характер, а стул при обострении содержит кровь и слизь, то она чаще является следствием хронического воспалительного, а не инфекционного поражения кишечника.
Необходимо оценить дегидратацию
При осмотре и опросе пациента врач должен сделать следующее:
1. Оценить общее состояние больного.
2. Выявить признаки острой кровопотери.
3. Определить признаки перитонита: боль при пальпации, напряжение или ригидность мыщц живота.
4. Выявить и оценить выраженность системной интоксикации по следующим признакам: тошнота и рвота, гипотония, нарушение сознания, головная боль.
5. Диагностировать клинически значимую дегидратацию согласно данным, представленным в таблице.
После выявления любого из указанных в таблице синдромов и квалификации общего состояния как среднетяжелое или тяжелое больному необходимо незамедлительно начать лекарственную терапию!
Когда состояние стабилизируется
Нижеследующие признаки острой диареи выявляются после стабилизации состояния пациента и имеют целью поиск показаний к госпитализации и выбор направления госпитализации больного.
1. Особенности диареи: консистенция и цвет каловых масс, частота стула в сутки, объем каждой дефекации, болезненность и императивность, примесь крови, метеоризм.
2. Проявления острого инфекционного процесса и выраженность интоксикационного синдрома: лихорадка, кожно-слизистые высыпания, миалгии, суставной синдром, синдром Рейтера, головная боль.
3. Анамнестические данные: страдал ли больной диареей до настоящего заболевания; имели ли место поездки в другие страны или города в течение месяца до настоящего заболевания; употреблял ли пациент недавно пищу сомнительного качества в заведениях общественного питания, на улице и в общественном транспорте; принимал ли больной антибиотики; есть ли у больного факторы риска неблагоприятного исхода диареи.
Диагноз инфекционной диареи основывают на бактериологическом исследовании фекалий, которые отправляют на анализ непосредственно после госпитализации пациента.
Дифференциальная диагностика в группе ОКИ на догоспитальном этапе проводится только для выявления 3-х нозологических форм: холеры, ботулизма и шигеллеза. В других нозологических единицах оправдан дифференцированный подход в диагностике выраженности дегидратационного и интоксикационного синдромов.
Задачи регидратационной терапии
Для борьбы с нарушениями вводно-электролитного обмена у больных с острыми кишечными инфекциями применяется регидратационная терапия (РГТ).
Задачи РГТ — это коррекция нарушений вводно-электролитного баланса; восстановление нарушенной гемодинамики и микроциркуляции; устранение гипоксии органов и тканей; устранение или предупреждение развития ДВС-синдрома (синдром диссеминированного внутрисосудистого свертывания крови) ; дезинтоксикация с целью выведения токсинов и продуктов распада веществ из организма больного.
Указанной терапии предшествует промывание желудка, которое осуществляют 2%-ным раствором натрия гидрокарбоната или 0,1%-ным раствором калия перманганата до отхождения чистых промывных вод.
РГТ, как внутривенная, так и оральная, проводится в два этапа. Целью первого этапа является ликвидация имеющихся потерь жидкости, целью второго — коррекция продолжающихся потерь жидкости. При нетяжелой диарее пациент, не входящий в группу риска, не нуждается в неотложной догоспитальной терапии и не требует госпитализации и наблюдения службами СМП и эпидемиологического контроля. При тяжелой диарее или неудовлетворительном состоянии больного первая помощь предполагает неотложную фармакотерапию интоксикации, гипотонии, полноценную догоспитальную регидратацию пациента.
При сохранении у больного возможности самостоятельного приема жидкостей регидратацию проводят раствором, приготовленным из чистой питьевой воды с добавлением 3,5 г NaCl, 40 г глюкозы, 2,5 г NaHCO3, 1,5 г KCl на 1 л воды. Из готовых растворов для оральной регидратации могут применяться препараты цитроглюкосалан, регидрон. Необходимо помнить, что нельзя проводить оральную регидратационную терапию при:
1) инфекционно-токсическом шоке;
2) обезвоживании II—III степени, протекающем с нестабильной гемодинамикой;
3) неукротимой рвоте;
4) потере жидкости с рвотой и диареей, превышающей 1,5 л/ч;
5) олигоанурии как проявлении острой почечной недостаточности;
6) сахарном диабете;
7) нарушениях всасывания глюкозы.
Альтернативой во всех указанных случаях является внутривенная РГТ, а иногда сочетание внутривенной и оральной регидратации. Ее проводят парентерально посредством инфузии полиионных кристаллоидных растворов (трисоль, квартасоль, хлосоль, ацесоль) с объемной скоростью введения 60—90 мл/мин. После стабилизации АД скорость инфузии снижают до 10—20 мл/мин. Суммарный объем ее должен соответствовать потере жидкости с рвотой и поносом в соответствии со степенью обезвоживания. Компенсация обезвоживания сопровождается очевидным уменьшением жажды, нормализацией диуреза и улучшением общего состояния больного. Применение растворов декстранов при острой диарее показано только пациентам с отечно-асцитическим синдромом. Коллоидные растворы (гемодез, реополиглюкин, рефортан) вводят только в случаях упорной гипотонии, после восстановления в целом объема циркулирующей крови и получения диуреза, поскольку введение декстранов при гиповолемии резко увеличивает риск развития острой почечной недостаточности.
Источник
