Компартмент синдром причины диагностика лечение

Компартмент-синдром, называемый также синдромом сдавливания, возникает в тех случаях, когда в замкнутом мышечном пространстве нарастает избыточное давление. Обычно этот синдром появляется в результате кровотечения или опухания после травмы. Высокое давление при компартмент-синдроме очень опасно, так как оно затрудняет приток крови к поврежденным тканям и отток ее от них. В экстренных случаях для предупреждения перманентного повреждения органов или тканей бывает необходимо хирургическое вмешательство.
КАК РАЗВИВАЕТСЯ КОМПАРТМЕНТ-СИНДРОМ
Чаще всего компартмент-синдром возникает в ногах, руках и брюшной полости — в группах органов или мышц, объединенных в общей анатомической полости, называемой компартментом. Стенки компартментов формируются из нерастяжимого переплетения волокон соединительной ткани — фасций. В результате травмы в компартменте может скапливаться кровь или эдема — жидкость, вырабатывающаяся в результате воспаления или травмы. Из-за того что стенки фасции не могут существенно растягиваться, в компартменте повышается давление, что затрудняет кровоток внутри поврежденной анатомической полости. В результате может возникнуть тяжелое повреждение тканей, приводящее к утрате некоторых функций организма и даже к фатальному исходу.
ПРИЧИНЫ РАЗВИТИЯ КОМПАРТМЕНТ-СИНДРОМА
Острый компартмент-синдром — наиболее часто встречающаяся форма этого заболевания. В 75% случаев он является следствием перелома рук или ног и развивается достаточно быстро — в течение часов или дней после травмы.
Синдром может развиться как непосредственно от перелома (из-за повышенного давления от кровотечения или накопления жидкости), так и на более позднем этапе — в результате наложения гипса или проведения хирургической операции.
Причиной острого компартмент-синдрома может стать не только перелом костей, но и другие травмы, в том числе:
различные травмы при транспортных авариях (автомобильных, авиационных и прочих),
ожоги,
слишком тугие перевязки,
продолжительное сдавливание конечности в период потери сознания,
операция на кровеносных сосудах рук или ног,
тромб в кровеносных сосудах рук или ног,
слишком энергичные физические упражнения — особенно при сочетании растяжек с большой внешней нагрузкой.
Прием анаболических стероидов также содействует развитию компартмент-синдрома.
Другая форма компартмент-синдрома — хронический компартмент-синдром, называемый также компартментальным синдромом физической нагрузки,— развивается в течение нескольких дней или недель. Его причиной могут стать регулярные физические нагрузки большой интенсивности. Обычно это происходит в нижней части ног, ягодицах или бедрах.
Симптомами хронического компартментального синдрома являются ноющая или судорожная боль в поврежденных конечностях, ограниченность их функционирования, слабость, онемение или покалывание. В тяжелых случаях могут быть повреждены нервы, что приводит к свисанию стопы. Иногда возникает мышечная грыжа, сопровождаемая отеком и опуханием.
Компартмент-синдром брюшной полости почти всегда развивается в результате тяжелой травмы, особенно сопровождаемой шоком, перелома таза, ожога, хирургической операции, часто при пересадке печени, сепсиса или во время тяжелой болезни. Находящиеся в брюшной полости органы — печень, желудок, почки и другие — могут быть серьезно, а иногда и необратимо повреждены.
ЛЕЧЕНИЕ КОМПАРТМЕНТАЛЬНОГО СИНДРОМА
В первую очередь надо постараться предотвратить компартментальный синдром. При серьезных травмах рук или ног, требующих наложения гипсовых повязок или шины, необходимо держать конечности высоко поднятыми вверх и охлаждать их льдом, что уменьшит опухание. Острый компартмент-синдром лечится с помощью хирургической операции (фасциотомии).
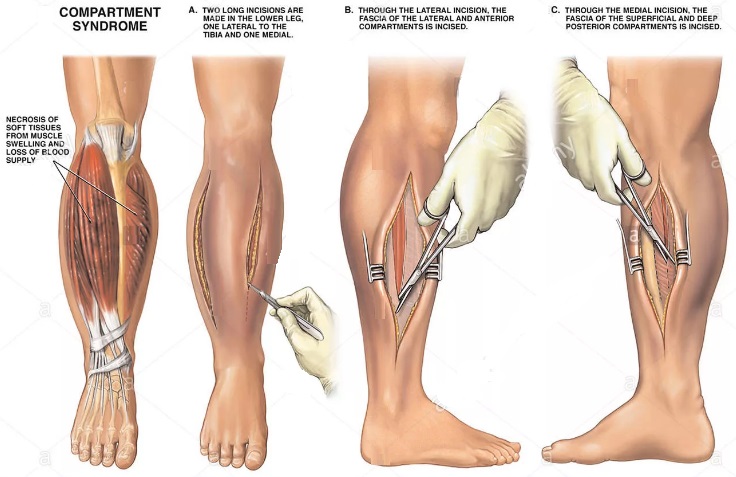
В ходе операции толстые фиброзные связки, устилающие мышцы, разделяются, что позволяет мышцам расшириться и понизить давление в компартменте. Для ускорения заживления раны после операции используют гиперборическую кислородную камеру.
Журнал Медицинский офис №217
Автор: Яков Грин
Фото: Яндекс Картинки
Источник
Компартмент-синдром предплечья (КСП) – это состояние, при
котором давление внутри закрытого костно-фасциального ложа (футляра,
компартмента) повышается до такой степени, что нарушает микроциркуляцию, и это
ведет к повреждению тканей. Другими словами, данное
состояние можно описать как кровотечение или отек,
которые приводят к повышенному давлению в фасциальном футляре и нарушают микроциркуляцию
в этом пространстве, и, следовательно, функционирование тканей в этой области,
что приводит к их ишемии. Этому могут предшествовать (но не обязательно)
перелом или травматическое повреждение предплечья.
Несмотря на редкость, КСП является
общепризнанным диагнозом, который может привести к
серьезным проблемам, если его не диагностировать и не лечить на
ранней стадии.
- Сенсорные нарушения возникают в течение 30 минут.
- Необратимые изменения мышц (например, некроз) — в течение 3-8 часов.
- Необратимые повреждения нервов — в течение 12-24 часов.
Этиология
Травматические факторы
- Переломы предплечья – включая как диафизарные переломы предплечья, так и переломы дистального отдела лучевой кости (наиболее частые).
- Травмы с размозжением тканей (посттравматический краш-синдром).
- Пенетрирующие повреждения.
Нетравматические факторы
- Реперфузионное повреждение.
- Ангиопластика или ангиография.
- Использование внутривенных катетеров.
- Введение запрещенных препаратов.
- Коагулопатии или нарушения свертываемости крови.
- Гематома у пациентов, получавших лечение антикоагулянтами.
- Стягивающая одежда или лонгеты.
- Ожоги.
- Укусы насекомых.
Клинически значимая анатомия
В области предплечья находится четыре футляра: дорсальный, поверхностный ладонный, глубокий ладонный и радиальный.
Задний футляр (иннервируется задним межкостным нервом):
- Разгибатель пальцев.
- Разгибатель мизинца.
- Локтевой разгибатель запястья.
- Длинная мышца, отводящая большой палец (длинный
абдуктор). - Короткий
разгибатель большого пальца. - Длинный
разгибатель большого пальца. - Разгибатель
указательного пальца.
Поверхностный ладонный футляр (иннервируется срединным и локтевым нервами):
- Локтевой сгибатель запястья.
- Длинная ладонная мышца.
- Поверхностный
сгибатель пальцев. - Лучевой
сгибатель запястья. - Круглый
пронатор.
Глубокий ладонный футляр (иннервируется передним межкостным нервом):
- Глубокий сгибатель пальцев кисти.
- Длинный сгибатель большого пальца.
- Квадратный пронатор.
Футляр радиальной группы предплечья или
мобильный тампон (иннервируется поверхностной ветвью лучевого нерва):
- Плечелучевая мышца.
- Длинный и короткий лучевые разгибатели запястья.
Более глубокая мускулатура предплечья в
большей степени подвержена ишемическим и компрессионным повреждениям из-за
фасциальных границ, препятствующих расширению этих мышц.
Лучевая и локтевая кости
связаны очень тугой межкостной мембраной. Тут же по направлению к ладонной
поверхности предплечья от этой мембраны располагается длинный сгибатель большого
пальца и глубокий сгибатель пальцев кисти. Это наиболее часто повреждаемые
мышцы на поздней стадии КСП.
Поверхностные мышцы-сгибатели предплечья
(поверхностный сгибатель пальцев руки, локтевой сгибатель запястья и лучевой сгибатель
запястья) также склонны к ишемическим повреждениям, но эта склонность менее
выражена из-за их более поверхностного расположения и менее жесткой
поверхностной фасции.
На тыльной (дорсальной)
стороне предплечья находятся разгибатели пальцев и запястья, которые могут
быть повреждены при КСП,
но это случается не так часто, как в случае с футляром глубоких сгибателей.
Друзья, 11-12 апреля в Москве состоится семинар Анны Овсянниковой «Основы анатомии и биомеханики кисти. Заболевания и травмы кисти и пальцев». Узнать подробнее…
Наконец, футляр радиальной группы предплечья, состоящий из плечелучевой мышцы и лучевых разгибателей запястья, также может повреждаться при КСП. Контрактура футляра радиальной группы встречается нечасто.
Срединный нерв травмируется при КСП наиболее часто из-за своего более глубокого расположения, а также при наличии ишемической контрактуры Volkmann, поскольку оказывается заключенным в фиброзную ткань. В средней части предплечья срединный нерв пролегает между глубоким и поверхностным ладонным футлярами предплечья. Кроме того, передний межкостный нерв проходит по дну глубокого ладонного футляра. Передний межкостный нерв обеспечивает двигательную иннервацию глубоких сгибателей (глубокий сгибатель пальцев и длинный сгибатель большого пальца кисти). Таким образом компартмент-синдром, затрагивающий глубокий ладонный футляр, может оказывать двойное разрушающее воздействие.
Локтевой нерв также может повреждаться вследствие КСП, особенно если это приводит к сильным ишемическим контрактурам. В средней части предплечья он ограничен поверхностным сгибателем пальцев, локтевым сгибателем запястья и глубоким сгибателем пальцев. Несмотря на то, что локтевой нерв проходит более поверхностно, по сравнению со срединным нервом, он может серьезно пострадать при компартмент-синдроме предплечья.
Лучевой нерв проходит по дну футляра радиальной группы, а задний межкостный нерв находится на дне заднего футляра. Положение лучевого нерва и заднего межкостного нерва делает их менее склонными к ишемическому повреждению, однако они могут повреждаться при КСП, особенно, если он достаточно выражен и вовлекает тыльную сторону предплечья или футляр радиальной группы.
Клиническая картина
У пациентов обычно наблюдается отечность
предплечья, они жалуются на боль и трудности при движении рукой и запястьем,
особенно при пассивных движениях. Эти симптомы могут также сопровождаться
парестезией в руке (в зависимости от клинического течения болезни).
Отличительными признаками компартмент-синдрома являются: боль,
несоразмерная характеру и степени повреждения,
бледность кожи, парестезия, паралич и
отсутствие пульса. Несоразмерная боль и боль при пассивном
растяжении пальцев считаются первичными и наиболее специфическими
признаками компартмент-синдрома у пациентов, находящихся в сознании.
Клиническая картина в соответствии с футлярами
предплечья:
Задний футляр:
- Боль при пассивном сгибании пальца (пястно-фаланговые суставы).
- Выпрямленное положение пальцев.
- Слабая чувствительность в области пястно-фаланговых суставов.
- Минимальный сенсорный дефицит.
Ладонный футляр:
- Боль при пассивном разгибании пальцев/запястья.
- Болезненность ладонной поверхности предплечья.
- Согнутое положение пальцев.
- Слабость при сгибании пальцев/запястья.
- Снижение чувствительности в зонах иннервации срединного и локтевого
нервов.
Футляр радиальной группы:
- Боль при пассивном сгибании запястья/разгибании локтя.
- Слабость при разгибании запястья.
- Уменьшение чувствительности в зоне иннервации поверхностной ветви лучевого нерва.
Диагностика
Диагноз КСП обычно ставится после клинического осмотра и измерения давления в футлярах.
Клиническими отличительными признаками являются: несоразмерная боль, бледность, парестезия, паралич и отсутствие пульса. Шестой симптом – боль при пассивном растяжении – теперь также включен как один из специфических признаков. Несоразмерная боль и боль при пассивном растяжении пальцев считаются первичными и наиболее чувствительными признаками КСП. Напротив, отсутствие пульса – это симптом поздней стадии или даже терминальной стадии, следовательно компартмент-синдром может некоторое время присутствовать при наличии пульса.
Лечение при компартмент-синдроме предплечья
- Адекватная декомпрессия (фасциотомия) предплечья требует высвобождения заднего и ладонного футляров, при этом дистальное высвобождение ладонного футляра лучше осуществлять из запястного канала, а проксимальное — через апоневроз двуглавой мышцы плеча.
- Фасциотомические раны должны осматриваться и перевязываться каждые 48-72 часа.
Физическая терапия
Роль физиотерапии при лечении данного состояния жизненно важна (протокол RICE), особенно в послеоперационном периоде (кистевая терапия). Физический терапевт может использовать методы, которые облегчат боль, улучшат амплитуду движений, силу пораженных мышц и функциональную активность верхней конечности.
Источник: Physiopedia — Compartment Syndrome of forearm.
Источник
Острые сосудистые осложнения повреждений ОДА — повреждения магистральных артерий или их тромбоз — при множественной и сочетанной травме наблюдаются значительно чаше, чем при изолированной. При изолированной травме они составляют менее 0,3%, при сочетанной — до 2%. По локализации почти половина повреждений приходится на бедренную и подколенную артерии, около 30% -на подключичную и подкрыльцовую артерии.
Если диагностика изолированных травм относительно легка, так как часто сам больной указывает на ненормальное состояние поврежденной конечности, то при бессознательном состоянии больного, тяжелых полостных повреждениях, шоковой гипотензии повреждение сосудов нередко диагностируют поздно, когда уже упущено время для восстановления кровотока и остается единственный выход — ампутация конечности. Роль травматолога в этой ситуации заключается в максимально ранней диагностике, поскольку каждый час промедления приближает пациента к ампутации. Хотя сшивание сосудов составляет прерогативу ангиохирургов, травматолог активно участвует в этой операции, так как 1-м этапом ее является стабильный остеосинтез.
Мы не обсуждаем повреждения артерий конечностей при ранениях и открытых переломах, когда диагноз в большинстве случаев устанавливает еще врач скорой помощи. Наибольшую трудность представляют сосудистые повреждения при закрытых переломах и вывихах. Повреждения артерий обычно происходят в той области, где они расположены близко от кости или фиксированы мышцами, связками и костями. Последний механизм характерен для повреждений подколенной артерии при вывихах голени. Чем менее развита коллатеральная сеть, тем больше вероятность развития стойкой ишемии конечности и как трагический исход — ампутации конечности.
Закрытые повреждения сосудов бывают 2 видов: повреждение сосудистой стенки на всю глубину в виде полных и частичных разрывов магистральных артерий и сдавление артерий, приводящее к их спазму и затем тромбозу (рис. 3-27).
В последнем случае при внешней целостности сосудистой стенки обычно имеются повреждения интимы. Закрытым повреждениям сосудов способствуют атеросклеротические изменения сосудистой стенки.
Диагностика относительно легка у пострадавших, находящихся в сознании, и представляет большие трудности больных в коме и при шоковой длительной гипотензии. Всегда необходимо соблюдать правило Белера: при каждом переломе или вывихе крупного сегмента конечности должны быть обследованы внешний вид конечности (при ишемии она бледная с мраморными пятнами), наличие быстро увеличивающихся гематом (при разрыве бедренной артерии объем бедра растет буквально на глазах); определены температура дистальных отделов обеих конечностей, пульсация периферических сосудов в типичных точках (лучевая артерия на верхней конечности, тыльная артерия стопы и задняя большеберцовая артерии на нижней конечности), наполняемость вен кисти и стопы, наполняемость капилляров ногтевых лож на кисти и стопе.
Рис. 3-27. Схема повреждений магистральных артерий при закрытых переломах и вывихах, а — тромбоз; б — разрыв интимы; в — отслоение внуутренней оболочки артерии; г — спазм.
Проверяют также тактильную и болевую чувствительность периферических отделов конечностей и возможность движений пальцами кисти или стопы. Если результаты обследования вызывают сомнение, что бывает при низком АД и введении пациенту вазопрессоров, через 0,5-1 ч снова определяют состояние артериального кровотока конечности.
При малейшем подозрении на травму магистральных сосудов необходимы консультация ангиохирурга и дальнейшее обследование, которое включает УЗИ (допплерография) и ангиографию. Операцию по восстановлению кровотока производят совместно ангиохирург и травматолог, поскольку без остеосинтеза выполнить надежную ангиопластику не представляется возможным. В дальнейшем большинство таких пациентов остается в ведении травматолога при активном наблюдении ангиохирурга, поскольку больные нуждаются в антико-агулянтной терапии.
Ишемия конечности характерна также для так называемого компартмент-синдрома, который представляет собой симптомокомплекс, возникающий при повышении тканевого давления в закрытых костно-мышечно-фасциальных пространствах. Ишемия может быть столь сильна, что вызывает некроз мышц, однако в отличие от травм магистральных артерий в целом жизнеспособность периферических отделов конечности сохраняется. Некротизированные мышцы и нервы дегенерируют, утрачивают свои функции, результатом чего являются нарушения движений кисти и стопы и формирование контрактур.
Типичным исходом компартмент-синдрома является описанная еще в XIX веке фолькмановская контрактура кисти у детей.
Компартмент-синдром возникает как от внешних, так и от внутренних причин. К внешним причинам относятся сдавление гипсовыми или бинтовыми повязками, избыточная тракция при переломе. Внешние причины имеют место при плохом наблюдении за больными и могут быть вовремя устранены без отрицательных последствий. Внутренние причины — это кровоизлияние в фасциальное ложе с одновременным нарушением венозного оттока. Кровоизлияние возникает при сдавлении конечности в течение некоторого времени, что нередко наблюдается при внутриавтомобильных травмах. Повреждаются не только мышцы, но и стенки артериол и венул этой области, часть из которых тромбируется. Быстро нарастает отек фасциальных пространств, который увеличивает сдавление вен и артерий и способствует появлению ишемии. Давление в тканях увеличивается в 10—30 раз. Переломы костей в этом сегменте конечности обычно многооскольчатые, при которых повреждены внутрикостные и накостные сосуды и имеется большая гематома.
Клиническая картина компартмент-синдрома, в отличие от повреждения магистральных сосудов, проявляется не сразу, а спустя несколько часов. Нарастает тугой отек поврежденного сегмента и дистального отдела конечности, кожные покровы приобретают синюшно-бледную окраску. Периферическая пульсация определяется, но ослаблена по сравнению с другой конечностью. Подногтевые капилляры после надавливания заполняются с задержкой свыше 2 с. Мышечная функция резко нарушена — движения пальцев стопы или кисти или отсутствуют, или совершаются с малой амплитудой.
Кожная чувствительность стопы или кисти снижена или отсутствует. Допплеровское исследование показывает проходимость магистральных сосудов, наличие внутримышечных гематом, на артериограмме сосуды проходимы, но диаметр их значительно сужен, коллатеральная сеть обеднена. За рубежом предложены приборы для измерения подфасциального давления, но они в нашей стране пока не нашли широкого применения.
Лечение истинного компартмент-синдрома заключается в фасциотомии, опорожнении гематом и дренировании.
Но хирургический метод мы применяем только после проведения ряда консервативных мероприятий. Конечность пострадавшего укладывают на шину Белера, производят пункцию и опорожнение подфасциальных гематом, уменьшают груз на скелетном вытяжении. У подавляющего большинства больных эти мероприятия дают положительный эффект. Если он не наступает в течение 2 ч, то показана фасциотомия. Чаще всего ее выполняют на голени. Техника фасциотомии следующая. В верхней трети голени спереди между больше- и малоберцовыми костями рассекают кожу и фасцию на протяжении 4 см. Обычно из подфасциального пространства сразу выбухают мышцы бледного цвета, практически не кровоточащие. Узкими ножницами подкожно рассекают вдоль и дистально фасцию, у конца ножниц делают такой же разрез, вновь осматривают мышцы и аналогичным образом рассекают фасцию еще дистальнее до нижней трети голени.
Заднее фасциальное пространство вскрывают таким же образом из срединных разрезов по задней поверхности голени. Вблизи перелома зажимом разводят мышечные волокна и выпускают гематому. Обычно мышцы розовеют, начинают кровоточить. Раны сразу не заживают. Кожные швы накладывают через 3 сут, когда полностью восстанавливается кровоток конечности.
Ни в одном случае не отмечено фатальных нарушений кровообращения конечности, которые потребовали бы ампутации, однако последующая атрофия мышц привела к формированию «конской стопы» у каждого 4-го пострадавшего.
В.А. Соколов
Множественные и сочетанные травмы
Источник
