Коллоидный рубец код мкб
Связанные заболевания и их лечение
Стандарты мед. помощи
Содержание
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Келоидные рубцы.
Описание
Келоид (келоидный рубец) — (от греч. Kele — опухоль и éidos — вид), опухолевидное разрастание грубой волокнистой соединительной ткани кожи.
Симптомы
Различают келоид истинный (спонтанный), возникающий на видимо неизмененной коже, и ложный келоид, развивающийся на месте рубца после травмы (механической, термической, химической и ) или гнойного заболевания (например, фурункула). Его рост обычно начинается через 1-3 мес после эпителизации раны Типично отсутствие параллелизма между тяжестью травмы и выраженностью келоидных рубцов, они могут возникать даже после незначительных повреждений (укол, укус насекомого) и часто после ожога IIIА степени. Истинный келоид — несколько возвышающееся (5—8 мм) над поверхностью кожи белесоватого или розоватого цвета образование, плотной консистенции, с гладкой блестящей поверхностью. При гистологическом исследовании обнаруживают удлинённые извитые пучки эозинофильно окрашенного гиалинизированного коллагена, истончение сосочков дермы и снижение эластичности волокон. Морфологическую основу келоида составляет избыточно растущая незрелая соединительная ткань с большим количеством атипичных гигантских фибробластов, длительное время находящихся в функционально активном состоянии. В келоидах мало капилляров, тучных и плазматических клеток. Рост происходит в течение нескольких недель, иногда месяцев, после чего размеры келоид не изменяются до конца жизни больного. Стабилизация состояния келоидного рубца обычно наступает через 2 года после его появления. Характерно, что келоидные рубцы практически никогда не изъязвляются.
Причины
Причины возникновения келоидов неясны. У отдельных лиц существует предрасположение к развитию келоидов.
Факторы риска:
• Выраженная пигментация кожи.
• Определённая локализация инициальных повреждений (область дельтовидной мышцы, грудная клетка, мочка уха).
• Беременность.
• Пубертатный период.
Лечение
Согласно «Международным рекомендациям по ведению пациентов с патологическими рубцами»существует только два метода лечения рубцов, эффективность которых подтверждена в контролируемых рандомизированных исследованиях:
• использование силиконового геля/покрытия.
• инъекции кортикостероидов в область рубца.
Другие методы лечения:
• Хирургическое иссечение.
• Лучевая терапия.
• Компрессия (давление).
• Мазевая терапия.
• Лазерная обработка.
• Криотерапия.
Пример лечения при помощи инъекции кортикостероидов:
Препарат выбора — триамцинолона ацетонид в виде суспензии, содержащей 10 мг/мл, — инъекции в область рубца. Эффективность метода выше при свежих келоидных рубцах. Лечение повторяют через каждые 4 нед до сравнивания рубцов с поверхностью кожи. При отсутствии эффекта можно применить суспензию триамцинолона, содержащую 40 мг/мл. При хирургическом иссечении келоидов можно применить смесь р-ра триамцинолона (5-10 мг/мл) с местноанестезирующими средствами. Для профилактики рецидивов после операции — инъекции глюкокортикоида в область иссечения рубца через 2-4 нед и затем 1 р/мес в течение 6 мес. Под действием триамцинолона келоиды уменьшаются за 6-12 мес, оставляя плоские светлые рубчики.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
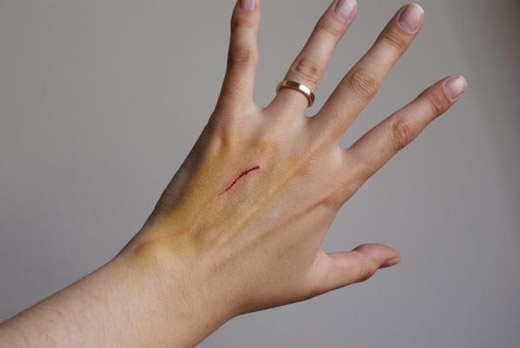
Келоидный рубец (МКБ 10) – это шрамовое образование, которое формируется на участке пораженного кожного покрова. Повреждение необходимо обрабатывать, иначе следы могут остаться на всю жизнь. Келоидный шрам также свидетельствует о скором заживлении разрушенных кожных тканей.
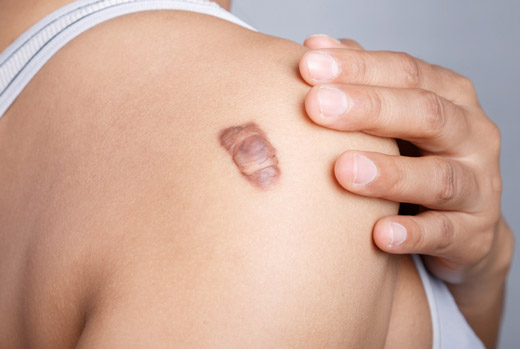
Что такое по МКБ 10
Келоидный рубец по коду мкб 10 классифицируется как физиологическое явление. Это результат восстановления тканей, деформированных искусственным способом. Зачастую шрамы заживают и становятся незаметными, но келоидные отличаются ярко выраженным характером и внешним видом.
Келоид – плотный нарост, который внешне может напоминать опухоль, отличается следующими особенностями:
- Рубец находится за границами поврежденного участка. Разрастается в горизонтальном направлении.
- Келоид – это рубцовый шрам, который характеризуется острыми болями, зудом. Яркий пример – ощущение стягивания кожи.
- Если гипертрофический дефект со временем становится практически невидимым, то коллоидный не меняет цвета, размера. Это происходит из-за того, что внутрь растут кровеносные сосуды.
Причины и симптомы образования
К формированию болезных шрамов приводят даже незначительные дефекты кожного покрова. Среди основных причин выделяются:
- Самостоятельное лечение раны. Если края рассечения соединены неправильно, кожа деформируется и болезни не избежать. Эту ошибку может допустить и врач.
- Келоид появляется как последствие инфекционного заражения. Дезинфекция и применение соответствующих средств – обязательное условие безопасного лечения раны.
- Как подтверждает код по мкб 10, келоидный рубец образуется после слишком сильного натяжения кожи во время наложения швов. Это портит внешний вид изначально и в дальнейшем становится фактором разрушающего воздействия.
- Медицинские обследования определяют келоиды как результат гормонального дисбаланса. В том числе среди причин выделяется иммунодефицит.

Международная классификация заболевания берет в расчет наследственную предрасположенность. Обилие шрамов у родственников может говорить о высокой вероятности формирования келоидного рубца.
Возможные осложнения
Международный классификатор не фиксирует келоиды как опасные заболевания, составляющие угрозу и приводящие к тяжким осложнениям. Это не станет причиной будущей опухоли, злокачественного образования, которое составляет риск для жизни.
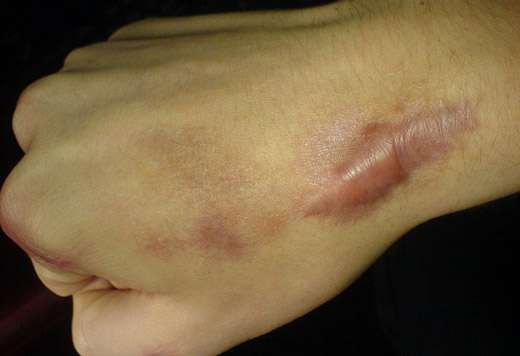
Удаление и изменение рубцов инициируется по двум причинам:
- Эстетическая. Выглядит некрасиво на открытом участке кожи. Шрам не маскируется под загар и при прорастании кровеносных сосудов выделяется на теле.
- Практическая. Рубцы, расположенные на сгибе суставов, сковывают движения. При ношении плотной обтягивающей одежды наступает дискомфорт и зуд от растирания.
Профилактика появления
Предупредить появление келоида можно следующими способами:
- Бандажи. Специальные повязки, создающие сильное давление, локализуют очаг распространения. Однако не каждая рана допускает применение таких решений.
- Сбалансированное лечение. Своевременно обращение к врачу поможет дезинфицировать рану и разработать индивидуальную программу для восстановления. Применение уксуса и других агрессивных средств ведет к побочным эффектам.
- Осторожность. Выдавливать гнойник или массировать рубец из-за зуда нельзя. Это говорит о воспалительном процессе, поэтому стоит обратиться к специалисту.
- Холодный покой. Бани, сауны и высокие температуры противопоказаны пациентам с келоидами.
В большинстве деформация шрамов – это следствие инфицирования раны. При получении ссадины или механического повреждения кожи главное – вовремя обратиться к врачу, не нагружать деформированные ткани и не заниматься самолечением.
Статья проверена редакцией
Не нашли подходящий совет?
Задайте вопрос эксперту
или смотрите все вопросы…
Источник
Что такое по МКБ 10
Келоидный рубец по коду мкб 10 классифицируется как физиологическое явление. Это результат восстановления тканей, деформированных искусственным способом. Зачастую шрамы заживают и становятся незаметными, но келоидные отличаются ярко выраженным характером и внешним видом.
Келоид – плотный нарост, который внешне может напоминать опухоль, отличается следующими особенностями:
- Рубец находится за границами поврежденного участка. Разрастается в горизонтальном направлении.
- Келоид – это рубцовый шрам, который характеризуется острыми болями, зудом. Яркий пример – ощущение стягивания кожи.
- Если гипертрофический дефект со временем становится практически невидимым, то коллоидный не меняет цвета, размера. Это происходит из-за того, что внутрь растут кровеносные сосуды.
Осложнения и последствия
Появление шрамов в любой части тела означает нарушение правильного анатомического строения и функционирования органов. Это связано с затруднением кровоснабжения и иннервацией ткани вследствие появления избыточного количества грубой волокнистой оформленной соединительной ткани.
При наличии шрама во время повторной беременности необходимо постоянное наблюдение врача-гинеколога!
Возникает риск формирования таких болезней:
- Эндометриоз (разрастание клеток эндометрия).
- Эндометрит (воспалительный процесс эндометрия).
- Миометрит (воспаление мышечной оболочки матки).
- Параметрит (воспалительное заболевание соединительнотканной клетчатки).
- Длительные болезненные месячные.
- Самопроизвольный аборт.
- Фетоплацентарная дисфункция (гипоксия плода)
- Предлежание плаценты (неправильное месторасположение плаценты или ее прикрепление к рубцу).
- Разрыв по рубцу.
- Болезненные роды.
- Эрозии шейки матки (при лечении их рекомендовано прижигать).
Дифференциальная диагностика
Дифференциальную диагностику проводят с угрожающим абортом, преждевременными родами, почечной коликой, острым аппендицитом. В сомнительных случаях рекомендован осмотр уролога и хирурга.
Симптомы и формы
Рубец на матке бывает состоятельным или несостоятельным. Наличие второго у женщины опасно и влияет на репродуктивную функцию.
Состоятельный рубец (с полноценной регенерацией) – шрам, при котором женщина способна иметь детей. Мышечный слой (миометрий) имеет возможность восстановить свою сократительную функцию. Данный келоидный рубец отличается высокой эластичностью, способностью выдерживать давление плода, растягиваться. Он крупный, но прочный. Эти характеристики позволяют сокращаться матке во время схваток. Состоятельный шрам имеет толщину на стенке органа не более 3-4 мм.
Несостоятельный – повреждение при котором мышечная ткань не восстанавливается, и оно затягивается соединительной тканью. В соединительной ткани присутствуют фибробласты и фиброциты, из их интерстициального коллагена (1 типа) формируется тонкий, маленький, неэластичный, истонченный, склонный к разрыву. При схватках часть матки с данным дефектом не будет сокращаться. Часто такие шрамы формируются на шейке.
Симптомы. Рубец не дает никакие симптомы. Первые клинические проявления будут при разрыве матки. Подобная травма является тяжелым последствием. Пациенты жалуются на постоянную болезненность внизу живота и на уровне лобкового симфиза. Отмечают выделения с примесью крови, периодические сильные и схваткообразные боли. Наблюдается ухудшение состояния: падает верхнее артериальное давление, пульс становится частым, однако плохо ощутимым. Появляются бледность кожи и пальцев рук, тошнота или рвота. Женщины фиксируют усиление дискомфорта в ночное время.
Клинические проявления разрыва по рубцу зависят от его расположения в полости.
В данной таблице указаны стадии разрыва матки и описание их симптоматические проявления.
| Стадия | Характеристика |
| 1. Угроза разрыва: | -Может болеть поясница. |
| — Тошнота. | |
| — Сильные спазмы в лобковой области. | |
| — Появление признаков нарушения жизнедеятельности плода. | |
| 2. Стадия расползания рубца: | — Увеличение резистентности мышц. |
| — Схваткообразные потуги. | |
| — Кровотечение. | |
| — Боль при поглаживании. | |
| — Ослабление или прекращение родовой деятельности. | |
| 3. Полный разрыв матки: | — Боль вплоть до потери сознания. |
| — Кровотечение из половых органов. | |
| — Резкое падение артериального давления. | |
| — Снижается частота пульса. |
Рубец на матке связан с ее разрывом. Вышеперечисленные симптомы возникают в случае беременности, травмах внутренних половых органов и при эндометриозе, абортах.
При наличии данных проявлений необходимо срочное абдоминальное родоразрешение. В ситуации разрыва стенки матки после операции кесарева сечения или удаления большого узла новообразования на миометрие со вскрытием ее полости клиническая картина может протекать с появлением травматического или геморрагического шока.
Медицинские услуги
Осмотр и уход:
- Сбор анамнеза и жалоб при патологии полости рта
- Визуальное исследование при патологии полости рта
- Перкуссия при патологии полости рта
- Пальпация челюстно-лицевой области
- Измерение подвижности сустава (углометрия)
- Измерение массы тела
- Измерение роста
- Измерение частоты дыхания
- Измерение частоты сердцебиения
- Исследование пульса
- Термометрия общая
- Измерение артериального давления на периферических артериях
Диагностические процедуры:
- Ультразвуковое исследование мягких тканей (одна анатомическая зона)
- Ультразвуковое исследование лимфатических узлов (одна анатомическая зона)
- Описание и интерпретация рентгенографических изображений
- Ортопантомография
- Регистрация электрической активности проводящей системы сердца
- Мониторирование электрокардиографических данных
- Соотношение лейкоцитов в крови (подсчет формулы крови)
- Суточное наблюдение реанимационного пациента
Хирургическое лечение:
- Наложение повязки при операциях на органе обоняния
- Биопсия слизистой полости рта
- Устранение рубцовой деформации с замещением дефекта местными тканями
- Устранение рубцовой деформации с замещением дефекта ротационным лоскутом на сосудистой ножке
- Устранение рубцовой деформации с замещением дефекта реваскуляризируемым лоскутом
Немедикаментозное лечение:
- Назначение диетического питания при заболеваниях кожи, подкожно-жировой клетчатки, придатков кожи
- Назначение лечебно-оздоровительного режима при заболеваниях кожи, подкожно-жировой клетчатки, придатков кожи
- Назначение лекарственных препаратов при заболеваниях кожи, подкожно-жировой клетчатки, придатков кожи
- Уход за сосудистым катетером
- Внутривенное введение лекарственных препаратов
- Внутримышечное введение лекарственных препаратов
- Подготовка беременных к родам
- Применение пузыря со льдом
- Катетеризация мочевого пузыря
- Гемотрансфузия
Лабораторная диагностика:
- Электрокардиография с физической нагрузкой
- Исследование уровня глюкозы в крови
- Определение антител к бледной трепонеме (Treponema pallidum) в крови
- Определение антител классов M, G (IgM, IgG) к вирусу иммунодефицита человека ВИЧ-2 (Human immunodeficiency virus HIV 2) в крови
- Определение антител классов M, G (IgM, IgG) к вирусу иммунодефицита человека ВИЧ-1 (Human immunodeficiency virus HIV 1) в крови
- Определение антител к вирусу гепатита C (Hepatitis C virus) в крови
- Определение антигена (HbsAg) вируса гепатита B (Hepatitis B virus) в крови
- Определение антигена D системы Резус (резус-фактор)
- Определение основных групп по системе AB0
- Исследование уровня фибриногена в крови
- Исследование уровня общего белка в крови
- Исследование уровня мочевины в крови
- Исследование фибринолитической активности крови
- Взятие крови из пальца
- Определение активности аспартатаминотрансферазы в крови
- Определение активности аланинаминотрансферазы в крови
- Исследование уровня свободного и связанного билирубина в крови
- Исследование уровня эстрогенов в моче
- Определение удельного веса (относительной плотности) мочи
- Взятие крови из периферической вены
- Определение концентрации водородных ионов (pH) мочи
- Исследование уровня лейкоцитов в крови
- Исследование уровня общего гемоглобина в крови
- Определение белка в моче
- Исследование скорости оседания эритроцитов
- Микроскопическое исследование осадка мочи
- Исследование уровня общего билирубина в крови
- Определение среднего содержания и средней концентрации гемоглобина в эритроцитах
- Исследование уровня ретикулоцитов в крови
- Исследование уровня тромбоцитов в крови
- Проба на совместимость перед переливанием компонентов крови
- Исследование уровня креатинина в крови
Классификация
Клиническая классификация рубцов на матке основана на типе ткани, которой был замещен поврежденный участок. Специалисты в сфере акушерства и гинекологии различают:
• Состоятельные рубцы. Эластичные участки, которые образованы волокнами миометрия. Способны сокращаться в момент схватки, устойчивы к растяжению и значительным нагрузкам.
• Несостоятельные рубцы. Малоэластичные участки, образованные соединительнотканными и недоразвитыми мышечными волокнами. Не могут сокращаться при схватках, неустойчивы к разрыву.
При определении плана обследования и акушерской тактики важно учитывать локализацию рубцов. Рубцово-измененными могут быть нижний сегмент, тело, шейка с участком, прилегающим к внутреннему зеву.
Диагностика
Ключевой задачей диагностического этапа у больных с предполагаемым рубцом на матке является оценка его состоятельности. Наиболее информативными методами обследования в таком случае считаются:
• Гистерография. О несостоятельности рубцовой ткани свидетельствует измененное положение матки в полости таза (обычно с ее значительным смещением вперед), дефекты наполнения, истончение и зазубренность контуров внутренней поверхности на участке возможного рубца.
• Гистероскопия. В области рубцевания может отмечаться втяжение, свидетельствующее об истончении миометрия, утолщение и белесоватая окраска при наличии большого массива соединительной ткани.
• Гинекологическое УЗИ. Соединительнотканный рубец отличается неровным или прерывистым контуром, миометрий обычно истончен. В маточной стенке определяется много гиперэхогенных включений.
Полученные в ходе исследований данные учитывают при планировании следующей беременности и разработке плана ее ведения. С конца 2-го триместра таким беременным раз в 7-10 дней выполняют УЗИ рубца на матке. Рекомендованы УЗИ плода, допплерография плацентарного кровотока. При подозрении на угрожающий разрыв по рубцу в родах с помощью наружного акушерского исследования оценивают форму матки и ее сократительную активность. В ходе УЗИ определяют состояние рубцовой ткани, выявляют участки истончения миометрия или его дефекты. Для наблюдения за плодом применяют ультразвуковое исследование с допплерометрией и кардиотокографию.
Состав пункта
| Z98.0 | Состояние, связанное с наложением кишечного анастомоза |
| Z98.1 | Состояние, связанное с артродезом |
| Z98.2 | Состояние, связанное с дренажным устройством цереброспинальной жидкости |
| Z98.8 | Другие уточненные послехирургические состояния |
Названия
Келоидные рубцы.
Особенности несостоятельного рубца
Главной причиной образования несостоятельного рубца на матке является неправильное, частичное сращение участков рубцовой ткани и наличием чрезмерного ее количества.
Несостоятельность шрама опасна в первые 7-14 дней после наложения швов, имеется высокий риск развития воспаления. При несостоятельности швов возможно развитие кровотечения в полость матки и в брюшную полость, характерно проникновение инфекции с развитием пельвиоперетонита или септического шока. В более поздние сроки неправильно сформировавшийся рубец чреват разрывами при беременности или в родах, развитием хронического очага воспаления, выкидышами.
Причины формирования несостоятельного рубца:
- проведение экстренного оперативного вмешательства;
- появление после операции воспаления;
- беременность в ранние сроки после операции;
- воспаление швов;
- абортирование путем выскабливания.
При малейших подозрениях на несостоятельность рубца (по результатам УЗИ) показана срочная госпитализация. Пациентку по протоколу лечения необходимо положить на сохранение, поскольку значения при исследовании могут показать высокий шанс прерывания беременности или других патологий.
Если женщина планирует повторно забеременеть, ей необходимо провести лапароскопическую операцию по иссечению ткани в зоне рубца и наложение полноценного шва, так как шрам будет мешать нормальному течению беременности.
Патогенез
Формирование рубца на матке — естественный биологический процесс ее восстановления после механического повреждения. В зависимости от уровня общей реактивности и размера разреза, разрыва или прокола заживление маточной стенки может происходить двумя способами — путем реституции (полноценной регенерации) или субституции (неполноценного восстановления). В первом случае поврежденный участок замещается гладкомышечными волокнами миометрия, во втором — грубыми пучками соединительной ткани с очагами гиалинизации. Вероятность формирования соединительнотканного рубца возрастает у пациенток с воспалительными процессами в эндометрии (послеродовым, хроническим специфическим или неспецифическим эндометритом ). Для полного созревания рубцовой ткани обычно требуется не менее 2 лет. От типа заживления напрямую зависит функциональная состоятельность матки.
Дополнительные факты
По различным данным, в последние годы число беременных с рубцом на матке увеличилось до 4-8% и даже более. С одной стороны, это связано с более частым родоразрешением методом кесарева сечения (в России так завершается до 16% беременностей, а в Европе и США — до 20%). С другой стороны, благодаря использованию современных хирургических техник улучшились репродуктивные возможности женщин с диагностированной миомой матки или анатомическими аномалиями этого органа. Кроме того, при наличии показаний гинекологи всё чаще решаются на вылущивание миомы на 14-18-й неделе беременности. Высокая вероятность осложнений беременности и родов при наличии рубца на маточной стенке требует особого подхода к их ведению.
Возможные осложнения
Рубцовое изменение маточной стенки становится причиной аномалий в расположении и креплении плаценты — ее низкого расположения, предлежания, плотного крепления, приращения, врастания и прорастания. У таких беременных чаще наблюдаются признаки фетоплацентарной недостаточности и гипоксии плода. При значительных размерах рубца и его локализации в истмико-корпоральном отделе повышается угроза отслойки плаценты, самопроизвольного аборта и преждевременных родов. Наиболее серьезной угрозой для беременных с рубцовыми изменениями маточной стенки является разрыв матки при родах. Такое патологическое состояние зачастую сопровождается массивной внутренней геморрагией, ДВС-синдромом, гиповолемическим шоком и в подавляющем большинстве случаев – антенатальной гибелью плода.
Связанные заболевания и их лечение
Стандарты мед. помощи
…больным с рубцовыми состояниями, фиброзом кожи, келоидным рубцом Стандарт первичной медико-санитарной помощи при келоидных рубцах Стандарт санаторно-курортной помощи больным дерматитом и экземой, папулосквамозными нарушениями, крапивницей, эритемой, ругими болезнями кожи и подкожной клетчатки
Лечение
Согласно “Международным рекомендациям по ведению пациентов с патологическими рубцами”существует только два метода лечения рубцов, эффективность которых подтверждена в контролируемых рандомизированных исследованиях:
* использование силиконового геля/покрытия.
* инъекции кортикостероидов в область рубца.
Другие методы лечения:
* Хирургическое иссечение.
* Лучевая терапия.
* Компрессия (давление).
* Мазевая терапия.
* Лазерная обработка.
* Криотерапия.
Пример лечения при помощи инъекции кортикостероидов:
Препарат выбора — триамцинолона ацетонид в виде суспензии, содержащей 10 мг/мл, — инъекции в область рубца. Эффективность метода выше при свежих келоидных рубцах. Лечение повторяют через каждые 4 нед до сравнивания рубцов с поверхностью кожи. При отсутствии эффекта можно применить суспензию триамцинолона, содержащую 40 мг/мл. При хирургическом иссечении келоидов можно применить смесь р-ра триамцинолона (5-10 мг/мл) с местноанестезирующими средствами. Для профилактики рецидивов после операции — инъекции глюкокортикоида в область иссечения рубца через 2-4 нед и затем 1 р/мес в течение 6 мес. Под действием триамцинолона келоиды уменьшаются за 6-12 мес, оставляя плоские светлые рубчики.
42a96bb5c8a2acfb07fc866444b97bf1
Причины и симптомы образования
К формированию болезных шрамов приводят даже незначительные дефекты кожного покрова. Среди основных причин выделяются:
- Самостоятельное лечение раны. Если края рассечения соединены неправильно, кожа деформируется и болезни не избежать. Эту ошибку может допустить и врач.
- Келоид появляется как последствие инфекционного заражения. Дезинфекция и применение соответствующих средств – обязательное условие безопасного лечения раны.
- Как подтверждает код по мкб 10, келоидный рубец образуется после слишком сильного натяжения кожи во время наложения швов. Это портит внешний вид изначально и в дальнейшем становится фактором разрушающего воздействия.
- Медицинские обследования определяют келоиды как результат гормонального дисбаланса. В том числе среди причин выделяется иммунодефицит.
Международная классификация заболевания берет в расчет наследственную предрасположенность. Обилие шрамов у родственников может говорить о высокой вероятности формирования келоидного рубца.
Описание
Для обозначения подобных форм воспалительных заболеваний многие авторы пользуются противоречивыми по значению терминами “начинающаяся флегмона”, “флегмона в стадии инфильтрации” или вообще опускают описание указанных форм заболевания. В то же время отмечается, что формы одонтогеннои инфекции с признаками серозного воспаления околочелюстных мягких тканей встречаются часто и в большинстве случаев хорошо поддаются лечению.
При своевременно начатой рациональной терапии удается предупредить развитие флегмон и абсцессов. И это обосновано с биологических позиций. Подавляющее большинство воспалительных процессов должно заканчиваться и подвергаться инволюции на стадии припухлости или воспалительного инфильтрата. Вариант с дальнейшим их развитием и образованием абсцессов, флегмон – это катастрофа, гибель тканей, т. Е. Части организма, а при распространении гнойного процесса на несколько областей, сепсисе – нередко и смерть. Поэтому, на наш взгляд, воспалительный инфильтрат является самой частой, самой “целесообразной” и биологически обоснованной формой воспаления. По сути, мы часто видим воспалительные инфильтраты в околочелюстных тканях, особенно у детей, при пульпитах, периодонтитах, расценивая их как реактивные проявления этих процессов. Вариантом воспалительного инфильтрата являются периаденит, серозный периостит. Самым существенным для врача в оценке и классификации этих процессов (постановке диагноза) являются распознавание негнойной стадии воспаления и соответствующая тактика лечения.
Источники
- https://BezTravmy.ru/shramy/keloidnyj-rubets-mkb-10.html
- https://BezTravmy.ru/shramy/rubec-na-matke.html
- https://kiberis.ru/?p=34067
- https://kiberis.ru/?p=31816
- https://znaniemed.ru/%D0%BC%D0%BA%D0%B1/z98
- https://kiberis.ru/?p=30604
[свернуть]
Источник
