Коксопатия код мкб 10
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Причины
- Классификация
- Факторы риска
- Лечение
- Дополнительные факты
- Меры предосторожности применения
- Синонимы диагноза
- Основные медицинские услуги
- Клиники для лечения
Названия
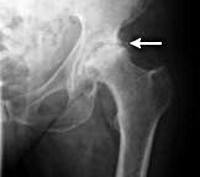
M16 Коксартроз [артроз тазобедренного сустава].
![M16 Коксартроз [артроз тазобедренного сустава]](https://kiberis.ru//img_full/p/33352.jpg)
M16 Коксартроз [артроз тазобедренного сустава]
Описание
Остеоартроз — гетерогенная группа заболеваний различной этиологии со сходными биологическими, морфологическими, клиническими проявлениями и исходом, в основе которых лежит поражение всех компонентов сустава (хрящ, субхондральная кость, синовиальная оболочка, связки, капсулы, околосуставные мышцы). Характеризуется клеточным стрессом и деградацией экстрацеллюлярного матрикса всех тканей сустава, возникающих на фоне макро- и микроповреждений, при этом активируются ненормальные адаптивные восстановительные ответы, включая провоспалительные пути иммунной системы. Первоначально изменения происходят на молекулярном уровне с последующими анатомическими и физиологическими нарушениями (включая деградацию хряща, костное ремоделирование, образование остеофитов, воспаление).
Причины
По современным представлениям, заболевание развивается в результате взаимодействия различных внутренних (возраст, пол, дефекты развития, наследственная предрасположенность) и внешних факторов (травма, чрезмерные спортивные и профессиональные нагрузки, избыточный вес).
В развитии заболевания ключевую роль играют провоспалительные медиаторы и цитокины, вырабатываемые не только хондроцитами и синовиоцитами, но и клетками жировой (адипоциты) и костной ткани (остеобласты) ткани. Хронический воспалительный процесс приводит к изменению метаболизма клеточных структур всех тканей сустава (хондроциты, синовиоциты, остеобласты) и нарушению равновесия между анаболическими и катаболическими процессами в тканях в сторону преобладания последних, что в конечном итоге приводит к развитию заболевания.
![M16 Коксартроз [артроз тазобедренного сустава]](https://kiberis.ru//img_full/p/33352_1.jpg)
M16 Коксартроз [артроз тазобедренного сустава]
Классификация
Первичный и вторичный остеоартроз — развивается на фоне различных заболеваний, травм суставов. Первичный возникает, как правило, после 45 лет. Наиболее частой и характерной локализацией являются коленные суставы, межфаланговые суставы кистей, позвоночник, первый палец стопы и тазобедренные суставы. Женщины чаще мужчин страдают артрозом коленных суставов и суставов кистей.
Вторичный артроз по своим клиническим проявлениям не отличается от первичного, развивается практически в любых суставах и имеет конкретную причину заболевания.
Факторы риска
Особое место среди факторов риска развития занимает избыточный вес. Так, остеоартроз коленных и тазобедренных суставов развивается в 4 раза чаще у женщин с ожирением. Установлено, что избыточный вес способствует не только возникновению заболевания, но и более быстрому его прогрессированию, приводящему к инвалидности.
Лечение
Школы для пациентов.
Больным остеоартрозом рекомендовано посещать Школы для пациентов, в которых можно получить исчерпывающую информацию о своем заболевании, целесообразности снижения веса (при избыточной массе тела), обучиться лечебной физкультуре (ЛФК), правильному питанию и образу жизни. Специалисты разъяснят принципы терапии, а также ответят на ваши вопросы.
ЛФК.
Необходимо помнить, что мероприятия по снижению веса обязательно нужно сочетать с ЛФК. Физические методы играют важную роль в лечении заболевания, поскольку способствуют улучшению функции суставов и увеличению выносливости и силы мышц. Регулярные занятия ЛФК приводят к уменьшению болей и улучшению движений в суставах, но начинать занятия лучше всего под руководством специалиста по лечебной физкультуре, например в группах здоровья. Физические упражнения должны проводиться без статических нагрузок (сидя, лежа, в бассейне). Пациентам с выраженной болью в суставах и контрактурами необходима консультация специалиста по ЛФК для составления индивидуальной программы занятий.
Рекомендации по ЛФК.
Главный принцип ЛФК — частое повторение упражнений в течение дня. Не следует делать упражнения, преодолевая боль. Выполняют упражнения медленно, плавно, постепенно увеличивая нагрузку. Заниматься нужно не менее 30–40 мин в день, по 10–15 мин несколько раз в течение дня. При остеоартрозе коленных суставов основными являются упражнения, способствующие укреплению мышц бедра (например, поднять выпрямленную ногу на 25 см в положении лежа на спине и удерживать ее несколько секунд); упражнения, направленные на увеличение объема движений («воздушный велосипед»); упражнения, способствующие улучшению общего аэробного состояния мышц (ходьба по ровной местности в умеренном темпе).
Лечение заключается в комплексном воздействии на болезнь, которое подразумевает применение немедикаментозных и медикаментозных методов, а при необходимости — хирургическое вмешательство. И хотя остеоартроз является хроническим заболеванием, лечебные мероприятия, подобранные индивидуально для каждого пациента, могут уменьшить боль и воспаление, улучшить движения в суставах и замедлить прогрессирование. Важно, чтобы диагноз был поставлен врачом, поскольку существует ряд других заболеваний суставов, похожих по проявлениям на остеоартроз.
Что касаемо медикаментозной терапии, то она постадийная, и индивидуально подбирается специалистом. Не занимайтесь самолечением и обращайтесь за помощью. Чем правильнее и своевременнее назначено лечение, тем больше шансов вернуть утраченное качество жизни.
Дополнительные факты
Физические нагрузки.
Ходьбу нужно начинать с расстояния, которое не вызывает боль, и постепенно увеличивать продолжительность ходьбы до 30–60 мин (5–7 дней в неделю). Эти аэробные нагрузки также способствуют снижению веса. Больные должны знать об особенностях двигательного режима, основной принцип которого заключается в разгрузке пораженного сустава. Не рекомендуется длительные ходьба и стояние на ногах, частые подъемы по лестнице.
Меры предосторожности применения
При остеоартрозе чрезвычайно важно уменьшение нагрузки на суставы, что достигается применением различных приспособлений. Следует носить обувь на низком широком каблуке с мягкой эластичной подошвой, что позволяет гасить удар, который распространяется по ноге при ходьбе и травмирует хрящ. Обувь должна быть достаточно широкой и мягкой сверху. При поражении коленных суставов специалисты советуют носить наколенники, которые фиксируют суставы, уменьшают их нестабильность, замедляют прогрессирование заболевания. Для уменьшения нагрузки рекомендуется хождение с тросточкой, которую нужно держать в руке, противоположной пораженному суставу. Кроме того, очень важно правильно подобрать высоту трости — рукоятка должна находиться на уровне основания первого пальца руки. При двустороннем тяжелом поражении тазобедренных или коленных суставов — хождение с помощью костылей канадского типа. При наличии плоскостопия рекомендуется постоянное ношение специальной обуви (дома и на улице) с супинаторами (стельки, поддерживающие свод стопы и снижающие нагрузку на сустав), а в определенных случаях — индивидуальные стельки, сделанные на заказ.
Синонимы диагноза
• Тазобедренный остеоартроз.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Иногда при появлении болезненности в копчиковой зоне врачи говорят о кокцигодинии. Такая патология часто является второстепенным заболеванием. Выяснить причину его появления и избавиться от дискомфорта поможет опытный специалист.
Определение
Кокцигодиния копчика, что это за болезнь? Это состояние, во время которого присутствует болезненность разной силы в районе копчика и ануса, с условием, что ранее не было никаких повреждений данной области. Еще эту дисфункцию называют анкопчиковым синдромом.

к содержанию ↑
Код МКБ-10
Если заглянуть в международную классификацию болезней 10-ого пересмотра, то эта патология принадлежит к иным доросопатиям, им присвоен код МКБ-10 М53. Именно кокцигодиния копчика определена под шифр М53.3.
Здесь собраны нарушения связанные с копчиковым и крестцовым отделом. Учитывая тот факт, что этот синдром является следствием иного заболевания, то при присвоении кода играет роль установленный врачом диагноз.
к содержанию ↑
Причины
Кокцигодиния копчика может возникнуть по разным причинам. Сюда относятся различного рода болезни, которые поражают область копчика, крестца, органов малого таза, а именно:
- миозит;
- неврит;
- воспаления половых органов;
- проктологические заболевания;
- расстройство ЖКТ;
- грибок и инфекции в репродуктивных органах;
Часто оказывает влияние травматизм, это посттравматическая кокцигодиния:
- переломы;
- ушибы;
- вывихи;
- повреждение мягких тканей.
Также появиться кокцигодиния копчика может после воспаления суставов, отложения солей.
В группе риска:
- родившие женщины;
- лица, страдающие запорами;
- ведущие сидячий образ жизни;
- те, кто сидит на твердом стуле;
- часто находящиеся в стрессовых ситуациях;
- физически работающие;
- имеющие образования в копчиковой зоне.
к содержанию ↑
Типы кокцигодинии
Имеется две формы болезни:
- Первичная. Повреждения охватывают копчиковую зону.
- Вторичная. Патология обусловлена проблемами, которые связаны с органами малого таза.
Если смотреть на месторасположение кокцигодинии, то бывает:
- Истинная патология – наблюдается боль в копчике.
- Аноректальная – боль в соответствующей области (промежности, около ягодиц, у анального отверстия).
- Псевдококцигодиния — боль в прямой кишке.
к содержанию ↑
Симптомы и признаки
Первыми симптомами кокцигодинии являются разнохарактерные боли (тупые, ноющие, колющи, приступообразные, редко постоянные). Они могут появиться в:
- промежности;
- анальной зоне;
- районе бедер (с внутренней стороны);
- крестце;
- области половых органов;
- ягодиц.

Сильный дискомфорт присутствует при опорожнении кишечника, после долгого пребывания в сидячем положении, если резко поменять положение тела, по ночам.
Также признаками кокцигодинии копчика считаются:
- неприятные ощущения тяжести в районе копчика;
- пониженная работоспособность;
- признаки депрессии;
- бледность кожи при возникновении приступа;
- плохой сон, бессонница;
- острые боли при пальпации больной зоны;
- чрезмерное потоотделение;
- чувство тревоги;
- изменения в походке;
- запоры;
- вздутие живота.
к содержанию ↑
Диагностика
Чтобы выявить синдром кокцигодинии, врач обязан пропальпировать всю область копчика и поясницы, собрать анамнез и изучить историю болезни. При усилении болей во время осмотра, дается направление на комплексную диагностику. Врач исключает наличие геморроидальных узлов, остеохондроз, уретрит, трещины в заднем проходе и пр. Для уточнения диагноза дается направления к:
- урологу (проверяет на наличие урологических заболеваний);
- гинекологу (у женщин изучает бимануально прямую кишку и влагалище);
- неврологу (исследует неврологический статус);
- вертебрологу (его задача – найти патологии в позвоночнике);
- проктологу (исследует задний проход, выявляет воспаления, изменения).
В обязательном порядке при подозрении на кокцигодинию копчика нужно сдать кровь (биохимический анализ, общий), мочу и копрограмму. Пройти:
- колоноскопию;
- ультразвуковую диагностику органов малого таза, брюшины, позвоночного столба;
- компьютерную томографию и МРТ;
- ренгенограмму области копчика;
- ирригоскопию.
к содержанию ↑
Влияние на беременность и роды
Заболевание копчика кокцигодиния, способно оказать негативное влияние, как на сам процесс вынашивания плода, так и на родоразрешение. Во время беременности боли будут усиливаться, и беспокоить женщину. Во время родов нагрузка возрастает. Если имеет место деформация таза, то показано кесарево сечение.
к содержанию ↑
Лечение
Как можно вылечить кокцигодинию? Изначально следует убрать неблагоприятный фактор, который повлиял на возникновение синдрома. На протяжении всего терапевтического курса больного частично иммобилизуют. Во время обострения кокцигодинии копчика нужен постельный режим. Лечение кокцигодинии может осуществляться в домашних условиях. Могут быть выписаны лекарственные препараты, ЛФК и др. Целесообразно походить на физиотерапевтические процедуры. Если больной приверженец народной медицины, то и тут есть несколько рецептов, которые восстановят организм.
Также желательно приобрести специальные подкладки, которыми следует пользоваться во время сидения. Благодаря им уменьшится нагрузка на копчиковую зону и тазобедренный сустав.
к содержанию ↑
Какой врач лечит?
Кокцигодинией занимаются нейрохирурги. Они дают направление на диагностическое обследование. Изначально, когда еще точный диагноз не установлен, человек посещает и других специалистов (гинеколога, хирурга, травматолога, проктолога, вертебролога). Если выявлено, что по их части первоначальная причина болезни кокцигодиния, лечение проводят именно они.
к содержанию ↑
Медикаментозное лечение
Медикаментозное лечение кокцигодинии – это то, при котором применяют определенные средства для купирования боли. Тут назначается:
- лидокаин;
- новокаин;
- мовалис.
Также при кокцигодинии целесообразны нестероидные противовоспалительные препараты – миорелаксанты, транквилизаторы. Если имеют место расстройство психики, а также неврологического плана, прибегают к психотропным средствам.
Также при кокцигодинии делают специальные лекарственные блокады. Они вводятся в нервные сплетения, которые находятся в районе копчика.
Суть лечение у детей и взрослых одинакова, отличаются только дозировки.
к содержанию ↑
Физиотерапевтические процедуры
Для скорейшего выздоровления рекомендованы физиотерапевтические процедуры, в виде:
- Ректальной дарсонвализации. Делается после того, как прошел острый период. Чтобы провести процедуру, необходим аппарат Дарсонваля (используется ректальный электрод-насадка). Предварительно проводят очистку кишечника, больного кладут на бок, ноги он поджимает к животу. Электрод смазывают вазелином, вращая, вводят в прямую кишку примерно на 5 см, производят фиксацию. После подаются импульсы электротока.
- Диадинамических токов. Во время процедуры идет чередование разных форм тока. Эффект достигается за счет того, что сменяется фаза возбуждения на торможение мышечных тканей. За счет этого улучшается кровообращение, идет обезболивающий и миорелаксирующий эффект.
- Ультразвукового лечения. УЗТ — это метод, при котором идет воздействие высокочастотных механических колебаний частиц среды.
- Лазерного лечения. Лазерная терапия — это воздействие концентрированного пучка света на пораженную зону. Установлено, что наилучший эффект дает красное и инфракрасное лазерное излучение.
- УВЧ-терапии. Методика основана на воздействии на пораженную область большого электромагнитного высокочастотного поля. Частота электромагнитных колебаний составляет 40,68 МГц или 27,12 МГц.
- Парафиновых аппликаций. При помощи такой процедуры можно длительно сохранить необходимую температуру. Производится нанесение парафина на тело. Это может быть аппликация или компресс.
- Грязелечения. Лечебные грязи – представляют собой природного характера коллоидальные естественного происхождения образования. Они имеют богатый минеральный состав, что положительно воздействует на организм.
к содержанию ↑
Хирургические методы
Если ситуация вышла из-под контроля, имеется ряд дополнительных заболеваний, консервативное лечение безрезультативное, то целесообразно рассмотреть хирургическое лечение.
Показанием к операции является патологическая подвижность копчика, которая возникает после вывиха или перелома. Врач будет фиксировать его верхушку к кости крестца или производить его резекцию. Такие действия предпринимаются при полном или частичном отрыве данной зоны. В иных случаях радикальные методы при кокцигодинии не используются и могут только ухудшить состояние больного.
к содержанию ↑
В домашних условиях
Если симптомы кокцигодинии слабо выражены, можно попробовать лечить патологию самостоятельно дома, тут нет разницы, у женщины проводится терапия или у мужчины.
Используют обычно для отваров такие растения, как:
- шиповник;
- герань;
- алоэ;
- облепиха.
Обезболить и улучшить питание тканей смогут проросшие ростки пшеницы (их употребляют внутрь). Наружно наносится:
- Лавандовая настойка с растительным маслом.
- Яблочный уксус с медом.
- Настой на соке редьки с медом.
к содержанию ↑
Упражнения при кокцигодинии копчика
Лечебная физкультура оказывает свое воздействие на функциональность тазобедренных суставов. Эффективен следующий комплекс:
- Выполнение березки. Следует принять положение лежа. Выполняется подъем ног вверх, спину следует поддерживать руками. Носочки тянутся вверх. Для облегчения, можно опираться на стену.
- Упражнение с гимнастическим мячом. Больной ложиться на живот, ноги разводятся. Мяч располагается между бедер. Следует сжимать его на протяжении 15-ти секунд, потом следует расслабление.
- Лодочка. Нужно лечь на живот. Поднимаются в одно время ноги и руки. Так нужно продержаться около четверти минуты.
Все вышеперечисленные упражнения при кокцигодинии будут укреплять мышцы.
к содержанию ↑
Прогноз по выздоровлению
Синдром кокцигодинии лечится сложно. Чтобы получить положительный результат, нужен комплексный подход. Если специалист установил четко диагноз, выбрал правильную терапию, то прогноз утешительный. Человек вернется к обычной жизни. Если кокцигодиния связана с серьезными заболеваниями позвоночника и других органов, то возможно развитие осложнений.
к содержанию ↑
Осложнения и последствия кокцигодинии
К последствиям кокцигодинии относится:
- депрессия;
- запор;
- психологические расстройства;
- боль в месте поражения;
- приапизм;
- боль при половых контактах;
- импотенция.
к содержанию ↑
Профилактика
К профилактике кокцигодинии копчика относят:
- соблюдение осторожности, чтобы не получить травму копчиковой зоны, позвоночника;
- своевременное обращение в больницу при полученном травматизме;
- отказ от сильных физических нагрузок;
- спорт и зарядку;
- сидение на мягких пружинистых креслах;
- ношение устойчивой обуви.
Также следует избегать стрессовых ситуаций.
к содержанию ↑
Вывод
Коцигодиния возникает у людей любого возраста и пола. Предрасполагающие факторы – травмы позвоночника, болезни малого таза и прочее. Лечение длительное, но если врач верно установил диагноз и определился с терапией, то вскоре больной снова вернется к своим повседневным обязанностям.
Источник
