Код по мкб паратонзиллит
Утратил силу — Архив
Также:
H-S-043

РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Архив — Клинические протоколы МЗ РК — 2007 (Приказ №764)
Категории МКБ:
Перитонзиллярный абсцесс (J36)
Общая информация
Краткое описание
Паратонзиллит — это острое воспаление околоминдаликовой клетчатки, которое возникает на фоне сенсибилизации к микробным антигенам миндалин, являющихся основным источником инфицирования.
Код протокола: H-S-043 Паратонзиллярный абсцесс (паратонзиллит, флегмонозная ангина)
Профиль: хирургический
Этап: стационар
Код (коды) по МКБ-10: J 36 Перитонзиллярный абсцесс
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники. Стандарты лечения
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID
Классификация
По локализации патологического процесса в околоминдаликовой клетчатке различают следующие виды абсцессов: [1, 3, 5 ]
— передневерхний ( 67,3%-75%);
— задневерхний (12,1%);
— задний (8,6%);
— наружный или боковой (4,8%);
— передний (1,1%);
— нижний (0,6%);
— двусторонний (3,6%).
— острые (97,1 %);
— подострые (2,1%);
— часто рецидивирующие (0,6%);
— хронические (0,2 %).
По стадии развития заболевания:
— экссудативно-инфильтративная;
— стадия абсцесса;
— стадия обратного развития.
Диагностика
Диагностические критерии
Жалобы и анамнез: боль в глотке, чаще всего с одной стороны и, как правило, после перенесенной ангины. Интенсивность болей иногда достигает такой степени, что заставляет больного отказываться не только от приема пищи и жидкости, но и лекарственных препаратов. Появляется головная боль, разбитость. Температура тела достигает 38-40°С. [4]А
Физикальное обследование: появляется классическая триада паратонзиллярного абсцесса — обильное слюнотечение, тризм жевательной мускулатуры и открытая гнусавость.
Лабораторные исследования
В развернутых клинических анализах наблюдается картина, характерная для острого инфекционно-гнойного процесса — повышение уровня лейкоцитов в крови, повышение СОЭА. В общем анализе мочи выраженных отклонений от нормы не наблюдается.
Инструментальные исследования
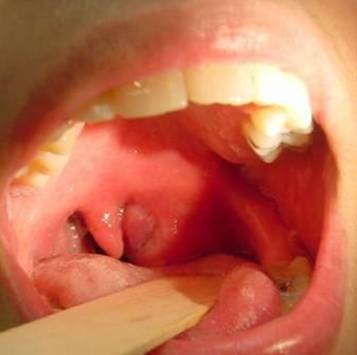
При фарингоскопии отмечается ассиметрия зева вследствие резкого отека и гиперемии тканей вокруг миндалины (дужки, мягкое небо, язычок), выпячивание небной миндалины из тонзиллярной ниши и смещение ее к средней линии А.
Показания для консультации специалистов: инфекционист, онколог, гематолог, кожвенеролог.
Основные диагностические мероприятия:
1. Общий анализ крови (6 параметров) — предоперационно.
2. Общий анализ мочи — предоперационно.
3. Определение глюкозы — предоперационно.
4. ЭКГ — предоперационно.
5. Флюорография — предоперационно.
6. Микрореакция — предоперационно.
7. Бактериологическое исследование слизи из ротоглотки — предоперационно.
Дополнительные диагностические исследования:
1. Соскоб на яйца глист — требование СЭС.
Дифференциальный диагноз
При дифтерии может развиться припухлость, похожая на паратонзиллит. Однако, при дифтерии, как правило, бывают налеты и отсутствует тризм, а в мазке обнаруживаются бациллы Леффлера.
При инфекционном мононуклеозе также бывают ангиноподобные изменения в глотке, а также аденоспленомегалия и гематологические изменения — лейкоцитоз и большое количество атипичных моноцитов.
Необходимо исключить и опухолевые заболевания — рак, саркому и др., которые не сопровождаются обычно повышением температуры, сильной болью в глотке. Отсутствует и болезненность при пальпации, припухлости в глотке и регионарных лимфатических узлов.
При сифилисе на одной из миндалин образуется сифилома (твердый шанкр), возможно увеличение, гиперемия одной миндалины, сопровождающееся углочелюстным лимфаденитом, но отсутствует боль в глотке. Основой диагностики является реакция Вассермана и гистологическое исследование кусочка ткани.
При лейкемических инфильтратах, при лейкозах окончательный диагноз позволяют установить показатели гемограммы — гиперлейкоцитоз., наличие в крови молодых бластных кроветворных клеток – гемоцитобластов, миелобластов при отсутствии переходных форм от молодых к зрелым.
Для скарлатины характерны сыпь и определенные эпидемиологические данные. Дифференцирование с рожей глотки осуществляется на основании характерной для нее диффузной гиперемии и отечности с блестящим фоном слизистой оболочки, а при буллезной форме рожи чаще на мягком небе обнаруживаются пузыри; это заболевание протекает без тризма. [ 1,2,3]
Лечение
Тактика лечения
Лечение может быть консервативным в 1-й стадии заболевания, и хирургическим в стадии абсцесса – вскрытие гнойника.
При вскрытии паратонзиллярного абсцесса или инфильтрата чаще всего используется местная аппликационная анестезия, дополненная инфильтративной.
Делается неглубокий (0,5 см) разрез скальпелем в месте наибольшего выбухания инфильтрата, а затем проникаем в глубину щипцами Гартмана и раскрываем их примерно на 4 см, вскрывая абсцесс.
Цели лечения: в 1-й стадии антибактериальная, противовоспалительная, дезинтоксикационная. В стадии нагноения — вскрытие абсцесса.
Немедикаментозное лечение: постельный режим, щадящая диета, теплое питье.
Медикаментозное лечение
Антибиотики: амоксициллин + клавулановая кислота таблетки, покрытые оболочкой 250 мг/125 мг, 500 мг/125 мг, 875 мг/125 мг, порошок для приготовления раствора для внутривенного введения во флаконах 500 мг/100 мг; ровамицин 6 млн ЕД 2 раза/день; гемодез 400,0 №3; метронидазол 100 мл №3; метамизол натрия 50% 2,0 №5; дифенгидрамин 1% 1,0 №.5.
При вскрытии абсцесса с целью обезболивания – новокаин 1%-10,0 мл, фурациллин 1:5000 400,0 — для обработки раны.
Для лечения и профилактики возникновения микоза при длительной массивной антибиотикотерапии – итраконазол 200 мг 2 раза в день, в течение 7 дней.
Профилактические мероприятия: рациональное лечение инфекционных ангин, хронического тонзиллита и его обострений.
Дальнейшее ведение: в плановом порядке через 1-1,5 мес. рекомендуется оперативное лечение хронического тонзиллита – двухсторонняя тонзиллэктомия.
Перечень основных медикаментов
Микробиологические исследования возбудителей заболевания, выполненные в последние годы отечественными и зарубежными авторами, подтвердили важную этиологическую роль бета-гемолитического срептококка группы А.
Антибиотики с учетом чувствительности микрофлоры.
1. Амоксициллин + клавулановая кислота, табл. 250 мг/125 мг, 500 мг/125 мг, 875 мг/125 мг, порошок для приготовления раствора для внутривенного введения 500 мг/100 мг
2. *Цефуроксим порошок для приготовления раствора для инъекций во флаконе 750 мг, 1.5 гр
3. *Цефтазидим порошок для приготовления раствора для инъекций во флаконе 500 мг, 1 гр, 2 г
4. *Цефазолин 1-2 мг 2 раза /сут. в/в
5. *Метронидазол 100,0 в/в
6. *Гемодез 400,0 в/в
Учитывая сенсибилизацию организма возбудителями заболевания назначаются десенсибилизирующие средства:
7. Дифенгидрамин 1%-1,0 в/м или цетиризин 0,1 внутрь 1 раз/сут.
8. Анальгетики при болях — наиболее безопасен *парацетамол, а также метамизол натрия 50%-2,0 в/м. Для орошения слизистой зева растворы антисептиков:* фурациллин 1:5000
9. *Итраконазол оральный раствор 150 мл – 10 мгмл
10. *Итраконазол 100 мг, капс.
Индикаторы эффективности лечения: отсутствие признаков воспаления глотки, отсутствие послеоперационных осложнений.
* – препараты, входящие в список основных (жизненно важных) лекарственных средств.
Госпитализация
Показания для госпитализации: экстренная.
Информация
Источники и литература
- Протоколы диагностики и лечения заболеваний МЗ РК (Приказ №764 от 28.12.2007)
- 1.Пальчун В.Т., Преображенский Н.А. Болезни уха, горла и носа. С.154-161, 1983.
2. Таукелева С.А. Паратонзиллит. Алматы. С. 38-43, 1997.
3. Извин А.И. Клинические лекции по оториноларингологии,Тюмень,2004 С.
4. Клинические рекомендации, основанные на доказательной медицине: Пер. с англ. / Под
ред. И.Н.Денисова, В.И.Кулакова, Р.М. Хаитова.- М.: ГЭОТАР-МЕД, 2001.- С. 21-23.
5. Пальчун В.Т., Лучихин Л.А. Паратонзиллит – особенности тактики ./ Научная сеть.-С
1-7. / https:// www. osdm.org
- 1.Пальчун В.Т., Преображенский Н.А. Болезни уха, горла и носа. С.154-161, 1983.
Информация
Жайсакова Д.Е. д.м.н., профессорзав. каф. оториноларингологии КазНМУ.
Кудайбергенова С.Ф. к.м.н. доцент каф. оториноларингологии КазНМУ.
Прикреплённые файлы
Внимание!
Если вы не являетесь медицинским специалистом:
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Источник
Связанные заболевания и их лечение
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Паратонзиллярный абсцесс.

Паратонзиллит
Описание
Паратонзиллярный абсцесс. Острое гнойное воспаление околоминдаликовой клетчатки. Основные симптомы заболевания – односторонние болевые ощущения «рвущего» характера, усиливающиеся при глотании, повышенное слюноотделение, тризм, резкий запах изо рта, интоксикационный синдром. Диагностика основывается на сборе анамнестических сведений и жалоб больного, результатах фарингоскопии, лабораторных и инструментальных методах исследования. В терапевтическую программу входит антибактериальная терапия, промывание ротовой полости антисептическими средствами, хирургическое опорожнение абсцесса, при необходимости – абсцесстонзиллэктомия.
Дополнительные факты
Термин «паратонзиллярный абсцесс» используется для обозначения финальной стадии воспаления – образования гнойной полости. Синонимические названия – «флегмонозная ангина» и «острый паратонзиллит». Заболевание считается одним из наиболее тяжелых гнойных поражений глотки. Более чем в 80% случаев патология возникает на фоне хронического тонзиллита. Чаще всего встречается у лиц в возрасте от 15 до 35 лет. Представители мужского и женского пола болеют с одинаковой частотой. Для данной патологии характерна сезонность – заболеваемость увеличивается в конце осени и в начале весны. В 10-15% паратонзиллит приобретает рецидивирующее течение, у 85-90% больных обострения наблюдаются чаще одного раза в год.
Причины
Основная причина развития – проникновение патогенной микрофлоры в ткани, окружающие небные миндалины. Паратонзиллярный абсцесс редко диагностируется в качестве самостоятельного заболевания. Пусковыми факторами являются:
• Бактериальные поражения глотки. Большинство абсцессов околоминдаликовых тканей возникает в виде осложнения острого тонзиллита или обострения хронической ангины, реже – острого фарингита.
• Стоматологические патологии. У некоторых пациентов болезнь имеет одонтогенное происхождение – причиной становится кариес верхних моляров, периостит альвеолярных отростков, хронический гингивит и пр.
• Травматические повреждения. В редких случаях формирование абсцесса в прилегающих к миндалине тканях происходит после инфицирования ран слизистой оболочки этой области.
В роли возбудителей обычно выступают Streptococcus pyogenes, Staphylococcus aureus, несколько реже – Escherichia coli, Haemophilus influenzae, различные пневмококки и клебсиеллы, грибы рода Candida К факторам, увеличивающим риск развития патологии, относятся общее и местное переохлаждение, снижение общих защитных сил организма, аномалии развития миндалин и глотки, табакокурение.
Патогенез
Паратонзиллярный абсцесс в большинстве случаев осложняет течение одной из форм тонзиллита. Образованию гнойника верхней локализации способствует наличие более глубоких крипт в верхней части миндалины и существование желез Вебера, которые активно вовлекаются в процесс при хронической ангине. Частые обострения тонзиллита приводят к формированию рубцов в районе устьев крипт и небных дужек – происходит сращение с капсулой миндалины. В результате нарушается дренирование патологических масс, создаются условия для активного размножения микрофлоры и распространения инфекционного процесса внутрь клетчатки. При одонтогенном происхождении заболевания патогенная микрофлора проникает в околоминдаликовые ткани вместе с током лимфы. При этом поражение небных миндалин может отсутствовать. Травматический паратонзиллит является результатом нарушения целостности слизистой оболочки и проникновения инфекционных агентов из полости рта непосредственно вглубь тканей контактным путем.
Классификация
В зависимости от морфологических изменений в полости ротоглотки выделяют три основные формы паратонзиллярного абсцесса, которые также являются последовательными стадиями его развития:
• Отечная. Характеризуется отечностью околоминдаликовых тканей без выраженных признаков воспаления. Клинические симптомы зачастую отсутствуют. На этом этапе развития заболевание идентифицируется редко.
• Инфильтрационная. Проявляется гиперемией, местным повышением температуры и болевым синдромом. Постановка диагноза при этой форме происходит в 15-25% случаев.
• Абсцедирующая. Формируется на 4-7 день развития инфильтрационных изменений. На этой стадии наблюдается выраженная деформация зева за счет массивного флюктуирующего выпячивания.
С учетом локализации гнойной полости принято выделять следующие формы патологии:
• Передняя или передневерхняя. Характеризуется поражением тканей, расположенных над миндалиной, между ее капсулой и верхней частью небно-язычной (передней) дужки. Наиболее распространенный вариант болезни, встречается в 75% случаев.
• Задняя. При этом варианте абсцесс формируется между небно-глоточной (задней) дужкой и краем миндалины, реже – непосредственно в дужке. Распространенность – 10-15% от общего числа больных.
• Нижняя. В этом случае пораженная область ограничена нижним полюсом миндалины и латеральной стенкой глотки. Наблюдается у 5-7% пациентов.
• Наружная или боковая. Проявляется образованием абсцесса между боковым краем небной миндалины и стенкой глотки. Наиболее редкая (до 5%) и тяжелая форма патологии.
Симптомы
Первый симптом поражения околоминдаликовой клетчатки – резкая односторонняя боль в горле при глотании. Только в 7-10% случаев отмечается двухстороннее поражение. Болевой синдром довольно быстро становится постоянным, резко усиливается даже при попытке глотнуть слюну, что является патогномоничным симптомом. Постепенно боль приобретает «рвущий» характер, возникает иррадиация в ухо и нижнюю челюсть. Одновременно развивается выраженный интоксикационный синдром – лихорадка до 38,0-38,5° C, общая слабость, ноющая головная боль, нарушение сна. Умеренно увеличиваются нижнечелюстные, передние и задние группы шейных лимфоузлов. Наблюдается стекание слюны с угла рта в результате рефлекторной гиперсаливации. У многих пациентов определяется гнилостный запах изо рта.
Дальнейшее прогрессирование приводит к ухудшению состояния больного и возникновению тонического спазма жевательной мускулатуры – тризму. Этот симптом является характерным для паратонзиллярного абсцесса. Наблюдаются изменения речи, гнусавость. При попытке проглатывания жидкая пища может попадать в полость носоглотки, гортань. Болевой синдром усиливается при повороте головы, вынуждая больного держать ее наклоненной в сторону поражения и поворачиваться всем телом. Большинство пациентов принимают полусидячее положение с наклоном головы вниз или лежа на больном боку.
Боль в горле. Боль в шее. Боль в шее спереди. Высокая температура тела. Лейкоцитоз. Увеличение СОЭ. Увеличение шейных лимфоузлов.
Возможные осложнения
К наиболее частым осложнениям относятся диффузная флегмона шеи и медиастинит. Они наблюдаются на фоне перфорации боковой стенки глотки и вовлечения в патологический процесс парафаренгиального пространства, откуда гнойные массы распространяются в средостение или к основанию черепа (редко). Реже встречается сепсис и тромбофлебит пещеристого синуса, возникающий при проникновении инфекции в мозговой кровоток через миндаликовые вены и крыловидное венозное сплетение. Аналогичным образом развиваются абсцессы головного мозга, менингит и энцефалит. Крайне опасное осложнение – аррозивное кровотечение вследствие гнойного расплавления кровеносных сосудов окологлоточного пространства.
Диагностика
Из-за наличия ярко выраженной патогномоничной клинической картины постановка предварительного диагноза не вызывает трудностей. Для подтверждения отоларингологу обычно достаточно данных анамнеза и результатов фарингоскопии. Полная диагностическая программа включает в себя:
• Сбор анамнеза и жалоб. Зачастую абсцесс образуется на 3-5 день после излечения острой спонтанной ангины или купирования симптомов хронической формы болезни. Врач также акцентирует внимание на возможных травмах области ротоглотки, наличии очагов инфекции в ротовой полости.
• Общий осмотр. Многие пациенты поступают в медицинское учреждение с вынужденным наклоном головы в больную сторону. Выявляется ограничение подвижности шеи, увеличение регионарных лимфатических узлов, гнилостный запах из ротовой полости и фебрильная температура тела.
• Фарингоскопия. Наиболее информативный метод диагностики. Позволяет визуально определить наличие флюктуирующего шаровидного выпячивания околоминдаликовой клетчатки, покрытого гиперемированной слизистой оболочкой. Часто на его поверхности имеется небольшой участок желтоватого цвета – зона будущего прорыва гнойных масс. Образование может вызывать асимметрию зева – смещение язычка в здоровую сторону, оттеснение небной миндалины. Локализация гнойника зависит от клинической формы патологии.
• Лабораторные тесты. В общем анализе крови отмечаются неспецифические воспалительные изменения – высокий нейтрофильный лейкоцитоз (15,0×109/л и более), увеличение СОЭ. Выполняется бактериальный посев для идентификации возбудителя и определения его чувствительности к антибактериальным средствам.
• Аппаратные методы визуализации. УЗИ области шеи, КТ шеи, рентгенография мягких тканей головы и шеи назначаются с целью дифференциальной диагностики, исключения распространения патологического процесса в парафарингеальное пространство, средостение.
Патологию дифференцируют с дифтерией, скарлатиной, опухолевыми заболеваниями, аневризмой сонной артерии. В пользу дифтерии свидетельствует наличие грязно-серого налета на слизистых оболочках, отсутствие тризма и обнаружение палочек Леффлера по данным бак. Посева. При скарлатине выявляются мелкоточечные кожные высыпания, в анамнезе присутствует контакт с больным человеком. Для онкологических поражений характерно сохранение нормальной температуры тела или незначительный субфебрилитет, отсутствие выраженного болевого синдрома, медленное развитие симптоматики. При наличии сосудистой аневризмы визуально и пальпаторно определяется пульсация, синхронизированная с ритмом сердца.
Лечение
Основная цель лечения на стадии отека и инфильтрации – уменьшение воспалительных изменений, при образовании абсцесса – дренирование полости и санация очага инфекции. Из-за высокого риска развития осложнений все терапевтические мероприятия осуществляются только в условиях стационара. В план лечения входит:
• Медикаментозная терапия. Всем пациентам назначают антибиотики. Препаратами выбора являются цефалоспорины II-III поколения, аминопенициллины, линкозамиды. После получения ре зультатов бактериального посева схему лечения корректируют с учетом чувствительности возбудителя. В качестве симптоматической терапии применяют жаропонижающие, обезболивающие и противовоспалительные препараты, иногда проводят инфузионную терапию. Для полоскания ротовой полости используют растворы антисептиков.
• Оперативные вмешательства. При наличии сформировавшегося гнойника в обязательном порядке выполняют вскрытие паратонзиллярного абсцесса и дренирование полости под регионарной анестезией. При рецидивирующем течении хронической ангины, повторных паратонзиллитах или неэффективности предыдущей терапии осуществляют абсцесстонзиллэктомию – опорожнение гнойника одновременно с удалением пораженной небной миндалины.
Прогноз
Прогноз при паратонзиллярном абсцессе зависит от своевременности начала лечения и эффективности проводимой антибиотикотерапии. При адекватной терапии исход заболевания благоприятный – полное выздоровление наступает спустя 2-3 недели. При возникновении внутригрудных или внутричерепных осложнений прогноз сомнительный.
Профилактика
Профилактика заключается в своевременной санации гнойных очагов: рациональном лечении ангины, кариозных зубов, хронического гингивита, воспаления аденоидных вегетаций и других патологий, прохождении полноценного курса антибактериальной терапии.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
