Код по мкб лучевой ректит
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
Названия
Название: Лучевой проктит.
Лучевой проктит
Описание
Лучевой проктит. Воспалительная патология прямой кишки, развивающаяся на фоне радиационной терапии рака тазовых органов. Местные симптомы включают болезненность в проекции прямой кишки, слизистые, гнойные или кровянистые выделения из анального отверстия. Кроме локальных проявлений, лучевой проктит может сопровождаться и общими симптомами: повышением температуры тела и выраженной слабостью. Для диагностики заболевания используется общий анализ крови, ректоскопия и исследование мазка со стенки прямой кишки. Лечение заключается в проведении местных противовоспалительных процедур, назначении антибактериальной терапии, антигистаминных препаратов и витаминотерапии.
Дополнительные факты
Лучевой проктит представляет собой неспецифический воспалительный процесс, развивающийся в слизистой оболочке прямой кишки. Основной причиной заболевания является воздействие ионизирующей радиации при проведении лучевой терапии по поводу рака органов малого таза. Лучевой проктит является наиболее распространенной формой радиационного поражения кишечника, встречающейся в проктологии. Поскольку около 60% пациентов с онкопатологией органов малого таза получают лучевую терапию, распространенность поражения прямой кишки у данной группы больных очень высока: лучевой проктит диагностируют примерно у 12% лиц, получающих радиационное лечение. Основная проблема, с которой приходится сталкиваться проктологам, наблюдающим таких пациентов, это частое развитие постлучевых стриктур прямой кишки, требующих оперативного вмешательства.

Лучевой проктит
Причины
Лучевой проктит всегда является осложнением радиационной терапии онкопатологии органов малого таза. Чаще всего данное состояние развивается после проведения контактной гамма-терапии рака шейки и рака тела матки с использованием изотопов тория, реже – при применении чистого радия. Также лучевой проктит может быть следствием рентгенотерапии и дистанционной гамма-терапии рака органов малого таза. Радиационное повреждение прямой кишки возникает в том случае, когда суммарная очаговая доза излучения превышает 50 Гр (это толерантная доза, при которой частота поздних осложнений составляет около 5%). Вероятность патологии напрямую коррелирует с дозой облучения: риск развития лучевого проктита возрастает до 50% уже при показателе 65 Гр.
Воздействие радиационного излучения приводит к нарушению процессов пролиферации и созревания эпителия прямой кишки, к десквамации и атрофии клеток. Развивается неспецифическое воспаление слизистой и подслизистого слоя, в процесс может быть вовлечен и мышечный слой. Спустя несколько месяцев после лучевой терапии формируется воспалительный процесс в артериолах прямой кишки, приводящий к хроническому нарушению кровообращения в данной области, трофическим изменениям и рубцовому стенозированию. Недостаточная микроциркуляция часто становится причиной некрозов, язв, которые могут осложниться кровотечением, перфорацией, формированием свищей прямой кишки.
В зависимости от сроков развития, лучевой проктит классифицируют на ранний (возникает в первые 3 месяца после радиотерапии) и поздний (возникает позднее указанного срока). По характеру морфологических изменений, происходящих в прямой кишке, различают катаральный, эрозивно-десквамативный, некротический и инфильтративно-язвенный процесс. Отдельно выделяются такие осложнения лучевого проктита, как рубцовый стеноз, ректовезикальные и ректовагинальные свищи.
Симптомы
Основными проявлениями ранней формы лучевого проктита являются болезненные позывы на дефекацию. Боль носит приступообразный характер и усиливается после опорожнения кишечника. Также пациентов может беспокоить зуд и дискомфорт в области заднего прохода. Из прямой кишки зачастую выделяется слизь, что является признаком воспаления слизистой оболочки кишечника. Иногда имеют место кровянистые выделения, указывающие на тяжелое течение заболевания. Помимо местных симптомов, лучевой проктит сопровождается общими клиническими проявлениями, такими как слабость и повышение температуры тела. Все симптомы ранней формы патологии обычно регрессируют спустя несколько дней после окончания противоопухолевой терапии. Однако через определенное время лучевой проктит может рецидивировать, а клиническая симптоматика часто возвращается в прежнем объеме.
Поздние лучевые поражения кишечника развиваются примерно в 10% случаев. При этом латентный период (промежуток времени между облучением и возникновением симптоматики) может длиться от нескольких недель до 5-10 лет. Характерны постоянные боли в области прямой кишки, частый стул небольшими порциями, а также развитие стеноза с явлениями частичной непроходимости. Возможно малосимптомное течение поздней формы лучевого проктита. В таком случае заболевание проявляется наличием слизи в кале и периодическим болевым синдромом в левой подвздошной области и в проекции прямой кишки.
Кишечные тенезмы. Лейкоцитоз.
Диагностика
При появлении признаков лучевого проктита на фоне проведения радиотерапии пациента сразу же направляют к проктологу. Для диагностики данного заболевания используются клинические, лабораторные и инструментальные методы. Обследование начинается с объективного осмотра и выяснения жалоб. При лучевом проктите всегда прослеживается связь с проведением лучевой терапии. Из лабораторных методов применяется общий анализ крови, в котором, как правило, отмечаются воспалительные изменения, такие как лейкоцитоз, ускорение СОЭ и палочкоядерный сдвиг влево. Лабораторные диагностические методики позволяют определить степень тяжести воспаления, но они не могут применяться непосредственно для постановки диагноза лучевого проктита.
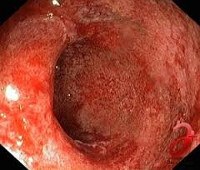
Ключевую роль в диагностике заболевания играет эндоскопия. Наиболее простым, доступным и информативным методом считается ректороманоскопия. При проведении этого исследования врач обнаруживает покраснение, отек слизистой и гиперпродукцию слизи в прямой кишке. Кроме того, методика позволяет выявить изменения, характерные для таких осложнений, как кровотечение, абсцедирование, образование язв. Язвы, как правило, локализуются на передней стенке прямой кишки. В ряде случае они могут приводить к формированию свищей. При ректоскопии обязательно проводится биопсия слизистой оболочки прямой кишки. Она дает возможность уточнить степень тяжести воспалительных и атрофических изменений слизистой. С целью определения наличия инфекционного агента проводится бактериологическое исследование мазка из прямой кишки.
Вследствие того, что симптомы лучевого проктита имеют много общего с неспецифическим язвенным колитом, основная дифференциальная диагностика должна проводиться между этими двумя заболеваниями. В пользу проктита свидетельствует факт проведения лучевой терапии в анамнезе. Кроме того, лучевой проктит отличает наличие язв на передней стенке и в средней трети прямой кишки. В то же время, при этом заболевании крайне редко поражается задняя стенка и нижняя часть прямой кишки. При неспецифическом язвенном колите воспалительные изменения являются диффузными и поражают весь ректальный отдел кишечника. Для окончательной дифференциальной диагностики между этими двумя заболеваниями используется биопсия.
Лечение
При лечении лучевого проктита важно уменьшить негативное влияние ионизирующего излучения, которое приводит к запуску лучевых реакций. Больным назначают витамин С, витамины группы В, а также антигистаминные препараты, такие как хифенадин, клемастин, лоратадин и другие. При наличии выраженного воспаления и идентификации инфекционного возбудителя проводят антибактериальную и противовоспалительную терапию (в том числе, с использованием сульфаниламидных средств, глюкокортикоидов и облепихового масла).
Местная терапия является важным компонентом комплексного лечения лучевого проктита. Данный вид помощи в первую очередь предусматривает очищение кишечника и ликвидацию локальных воспалительных процессов: в период обострения пациентам показаны клизмы с раствором колларгола или отваром ромашки. Эффективными считаются масляные микроклизмы на основе рыбьего жира или винилина. Эти процедуры проводят после использования слабительных средств или очистительных клизм. Хороший эффект при лечении лучевого проктита дает теплый душ в области прямой кишки или сидячие ванны с использованием перманганата калия. Также целесообразно местное лечение глюкокортикостероидами, ректальными суппозиториями с месалазином и анестетиками.
В комплексной терапии лучевого проктита важную роль играет правильное питание. Диета при данном заболевании предусматривает полное исключение острой, соленой и кислой пищи, а также алкоголя, ограничение растительной пищи и сладких продуктов. Пищевой рацион при лучевом проктите должен содержать нежирное мясо, супы на бульонах без жира и кисломолочные продукты. Если симптомы заболевания регрессируют на фоне эффективного лечения, то диета может быть расширена. При развитии осложнений, таких как формирование свищей и сужений кишечника, используются хирургические методы лечения, в том числе реконструктивные вмешательства на прямой кишке.
Источник
Связанные заболевания и их лечение
Описания заболеваний
Содержание
- Синонимы диагноза
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
Названия
K62,7 Радиационный проктит.

K62.7 Радиационный проктит
Синонимы диагноза
Радиационный проктит, проктит радиационный, лучевой проктит.
Описание
Лучевой проктит. Воспалительная патология прямой кишки, развивающаяся на фоне радиационной терапии рака тазовых органов. Местные симптомы включают болезненность в проекции прямой кишки, слизистые, гнойные или кровянистые выделения из анального отверстия. Кроме локальных проявлений, лучевой проктит может сопровождаться и общими симптомами: повышением температуры тела и выраженной слабостью. Для диагностики заболевания используется общий анализ крови, ректоскопия и исследование мазка со стенки прямой кишки. Лечение заключается в проведении местных противовоспалительных процедур, назначении антибактериальной терапии, антигистаминных препаратов и витаминотерапии.

K62.7 Радиационный проктит
Дополнительные факты
Лучевой проктит представляет собой неспецифический воспалительный процесс, развивающийся в слизистой оболочке прямой кишки. Основной причиной заболевания является воздействие ионизирующей радиации при проведении лучевой терапии по поводу рака органов малого таза. Лучевой проктит является наиболее распространенной формой радиационного поражения кишечника, встречающейся в проктологии. Поскольку около 60% пациентов с онкопатологией органов малого таза получают лучевую терапию, распространенность поражения прямой кишки у данной группы больных очень высока: лучевой проктит диагностируют примерно у 12% лиц, получающих радиационное лечение. Основная проблема, с которой приходится сталкиваться проктологам, наблюдающим таких пациентов, это частое развитие постлучевых стриктур прямой кишки, требующих оперативного вмешательства.
Причины
Лучевой проктит всегда является осложнением радиационной терапии онкопатологии органов малого таза. Чаще всего данное состояние развивается после проведения контактной гамма-терапии рака шейки и рака тела матки с использованием изотопов тория, реже – при применении чистого радия. Также лучевой проктит может быть следствием рентгенотерапии и дистанционной гамма-терапии рака органов малого таза. Радиационное повреждение прямой кишки возникает в том случае, когда суммарная очаговая доза излучения превышает 50 Гр (это толерантная доза, при которой частота поздних осложнений составляет около 5%). Вероятность патологии напрямую коррелирует с дозой облучения: риск развития лучевого проктита возрастает до 50% уже при показателе 65 Гр.
Воздействие радиационного излучения приводит к нарушению процессов пролиферации и созревания эпителия прямой кишки, к десквамации и атрофии клеток. Развивается неспецифическое воспаление слизистой и подслизистого слоя, в процесс может быть вовлечен и мышечный слой. Спустя несколько месяцев после лучевой терапии формируется воспалительный процесс в артериолах прямой кишки, приводящий к хроническому нарушению кровообращения в данной области, трофическим изменениям и рубцовому стенозированию. Недостаточная микроциркуляция часто становится причиной некрозов, язв, которые могут осложниться кровотечением, перфорацией, формированием свищей прямой кишки.
В зависимости от сроков развития, лучевой проктит классифицируют на ранний (возникает в первые 3 месяца после радиотерапии) и поздний (возникает позднее указанного срока). По характеру морфологических изменений, происходящих в прямой кишке, различают катаральный, эрозивно-десквамативный, некротический и инфильтративно-язвенный процесс. Отдельно выделяются такие осложнения лучевого проктита, как рубцовый стеноз, ректовезикальные и ректовагинальные свищи.
Симптомы
Основными проявлениями ранней формы лучевого проктита являются болезненные позывы на дефекацию. Боль носит приступообразный характер и усиливается после опорожнения кишечника. Также пациентов может беспокоить зуд и дискомфорт в области заднего прохода. Из прямой кишки зачастую выделяется слизь, что является признаком воспаления слизистой оболочки кишечника. Иногда имеют место кровянистые выделения, указывающие на тяжелое течение заболевания. Помимо местных симптомов, лучевой проктит сопровождается общими клиническими проявлениями, такими как слабость и повышение температуры тела. Все симптомы ранней формы патологии обычно регрессируют спустя несколько дней после окончания противоопухолевой терапии. Однако через определенное время лучевой проктит может рецидивировать, а клиническая симптоматика часто возвращается в прежнем объеме.
Поздние лучевые поражения кишечника развиваются примерно в 10% случаев. При этом латентный период (промежуток времени между облучением и возникновением симптоматики) может длиться от нескольких недель до 5-10 лет. Характерны постоянные боли в области прямой кишки, частый стул небольшими порциями, а также развитие стеноза с явлениями частичной непроходимости. Возможно малосимптомное течение поздней формы лучевого проктита. В таком случае заболевание проявляется наличием слизи в кале и периодическим болевым синдромом в левой подвздошной области и в проекции прямой кишки.
Диагностика
При появлении признаков лучевого проктита на фоне проведения радиотерапии пациента сразу же направляют к проктологу. Для диагностики данного заболевания используются клинические, лабораторные и инструментальные методы. Обследование начинается с объективного осмотра и выяснения жалоб. При лучевом проктите всегда прослеживается связь с проведением лучевой терапии. Из лабораторных методов применяется общий анализ крови, в котором, как правило, отмечаются воспалительные изменения, такие как лейкоцитоз, ускорение СОЭ и палочкоядерный сдвиг влево. Лабораторные диагностические методики позволяют определить степень тяжести воспаления, но они не могут применяться непосредственно для постановки диагноза лучевого проктита.
Ключевую роль в диагностике заболевания играет эндоскопия. Наиболее простым, доступным и информативным методом считается ректороманоскопия. При проведении этого исследования врач обнаруживает покраснение, отек слизистой и гиперпродукцию слизи в прямой кишке. Кроме того, методика позволяет выявить изменения, характерные для таких осложнений, как кровотечение, абсцедирование, образование язв. Язвы, как правило, локализуются на передней стенке прямой кишки; в ряде случае они могут приводить к формированию свищей. При ректоскопии обязательно проводится биопсия слизистой оболочки прямой кишки. Она дает возможность уточнить степень тяжести воспалительных и атрофических изменений слизистой. С целью определения наличия инфекционного агента проводится бактериологическое исследование мазка из прямой кишки.
Вследствие того, что симптомы лучевого проктита имеют много общего с неспецифическим язвенным колитом, основная дифференциальная диагностика должна проводиться между этими двумя заболеваниями. В пользу проктита свидетельствует факт проведения лучевой терапии в анамнезе. Кроме того, лучевой проктит отличает наличие язв на передней стенке и в средней трети прямой кишки. В то же время, при этом заболевании крайне редко поражается задняя стенка и нижняя часть прямой кишки. При неспецифическом язвенном колите воспалительные изменения являются диффузными и поражают весь ректальный отдел кишечника. Для окончательной дифференциальной диагностики между этими двумя заболеваниями используется биопсия.
Лечение
При лечении лучевого проктита важно уменьшить негативное влияние ионизирующего излучения, которое приводит к запуску лучевых реакций. Больным назначают витамин С, витамины группы В, а также антигистаминные препараты, такие как хифенадин, клемастин, лоратадин и другие. При наличии выраженного воспаления и идентификации инфекционного возбудителя проводят антибактериальную и противовоспалительную терапию (в том числе, с использованием сульфаниламидных средств, глюкокортикоидов и облепихового масла).
Местная терапия является важным компонентом комплексного лечения лучевого проктита. Данный вид помощи в первую очередь предусматривает очищение кишечника и ликвидацию локальных воспалительных процессов: в период обострения пациентам показаны клизмы с раствором колларгола или отваром ромашки. Эффективными считаются масляные микроклизмы на основе рыбьего жира или винилина. Эти процедуры проводят после использования слабительных средств или очистительных клизм. Хороший эффект при лечении лучевого проктита дает теплый душ в области прямой кишки или сидячие ванны с использованием перманганата калия. Также целесообразно местное лечение глюкокортикостероидами, ректальными суппозиториями с месалазином и анестетиками.
В комплексной терапии лучевого проктита важную роль играет правильное питание. Диета при данном заболевании предусматривает полное исключение острой, соленой и кислой пищи, а также алкоголя, ограничение растительной пищи и сладких продуктов. Пищевой рацион при лучевом проктите должен содержать нежирное мясо, супы на бульонах без жира и кисломолочные продукты. Если симптомы заболевания регрессируют на фоне эффективного лечения, то диета может быть расширена. При развитии осложнений, таких как формирование свищей и сужений кишечника, используются хирургические методы лечения, в том числе реконструктивные вмешательства на прямой кишке.
Источник
