Код по мкб лейкоэнцефалопатия

Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Симптомы
- Диагностика
- Дифференциальная диагностика
- Лечение
- Прогноз
- Профилактика
Названия
Название: Прогрессирующая мультифокальная лейкоэнцефалопатия.
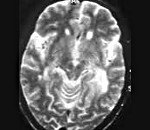
Прогрессирующая мультифокальная лейкоэнцефалопатия
Описание
Прогрессирующая мультифокальная лейкоэнцефалопатия — редкое демиелинизирующее заболевание, обусловленное реактивацией находящегося в организме большинства людей вируса JC. Патология возникает на фоне угнетения иммунитета у больных СПИДом, гемобластозами, наследственными иммунодефицитами, у пациентов, получающих иммуносупрессивную терапию. Диагностика базируется на клинических данных, результатах томографии головного мозга, ПЦР-исследования ликвора на вирусную ДНК, гистологии церебральных биоптатов. Специфическая терапия не разработана.
Дополнительные факты
Прогрессирующая мультифокальная лейкоэнцефалопатия (ПМЛ) ассоциирована с JC-вирусом (JCV), возникает у иммунокомпрометированных пациентов, 85% из которых составляют ВИЧ-инфицированные. Заболевание относится к оппортунистическим инфекциям, носителями вируса являются 90% человечества. До 90-х годов ХХ века заболеваемость ПМЛ не превышала 1 случая на 100 тыс. Населения. С ростом числа больных СПИДом этот показатель увеличился до 1 на 20 тыс. Человек. Сегодня прогрессирующая лейкоэнцефалопатия наблюдается у 5% больных СПИДом. Некоторые авторы сообщают о снижении заболеваемости за последнее десятилетие в связи с успешным применением антиретровирусной терапии. Одновременно отмечается увеличение распространённости ПМЛ среди лиц с аутоиммунными заболеваниями, что обусловлено использованием в их лечении агрессивной иммунотерапии.
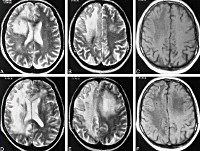
Прогрессирующая мультифокальная лейкоэнцефалопатия
Причины
Прогрессирующая мультифокальная лейкоэнцефалопатия развивается в результате реактивации полиомавируса JC. Вирус распространён повсеместно. Источником инфекции является человек, заражение происходит воздушно-капельным, алиментарным путём. Подавляющее большинство людей заражаются в детстве, являются здоровыми носителями. В течение жизни вирус находится в латентном состоянии, персистирует в почках, селезёнке, костном мозге. Реактивация возбудителя происходит на фоне резко сниженного иммунитета. В группу риска развития заболевания входят следующие состояния:
• ВИЧ. Инфекция, протекающая в виде СПИДа. Сопровождается угнетением клеточного иммунитета. Выступает самой частой причиной ПМЛ.
• Гемобластозы. Миелопролиферативные (лейкемия) и лимфопролиферативные (лимфомы) процессы приводят к развитию иммунодефицита.
• Аутоиммунная патология. Системная красная волчанка, склеродермия, ревматоидный артрит. Иммунодефицит формируется на фоне активного иммуносупрессивного лечения, особенно препаратами моноклональных антител.
• Наследственные заболевания с иммунодефицитом. Синдром Ди Джорджи, Вискотта — Олдрича, атаксия — телеангиэктазия.
• Иммуносупрессия на фоне трансплантации органов.
• Вторичный иммунодефицит в результате цитостатической терапии при онкологических заболеваниях.
Патогенез
Расстройство клеточного иммунитета провоцирует перестройку последовательности ДНК JC-вируса, приводит к его активации. Вирус обладает тропностью к клеточным элементам нейроглии (олигодендроцитам, астроцитам), поражение которых сопровождается разрушением миелина. В результате в веществе головного мозга происходит мультифокальная прогрессирующая демиелинизация с ростом и слиянием очагов поражения. Микроскопически обнаруживается увеличение астроцитов, деформация их ядер, окрашивание олигодендроцитов выявляет ядерные включения — скопления частиц JCV. Первостепенную роль в иммунной антивирусной реакции играют цитотоксические Т-лимфоциты, убивающие инфицированные активным вирусом клетки. Снижение выработки специфических Т-лимфоцитов вследствие иммунодефицита обуславливает развитие ПМЛ.
Симптомы
Дебют заболевания носит подострый (2-3 дня) или постепенный (1-3 недели) характер. На первый план выходит патопсихологическая симптоматика и очаговый неврологический дефицит. В типичном варианте прогрессирующая мультифокальная лейкоэнцефалопатия протекает без свойственных нейроинфекциям общемозговых симптомов, менингеального синдрома. Отмечается изменение поведения, агрессивность, эмоциональная лабильность, подозрительность, прогрессирующее ослабление когнитивной сферы (памяти, мышления, внимания). Очаговый дефицит представлен мышечной слабостью конечностей одной половины тела (гемипарезом), афазией, гемианопсией, атаксией, парестезиями в паретичных конечностях. Вначале гемипарез может отсутствовать, в дальнейшем наблюдается у 75% больных. 20% случаев протекают с пароксизмами эпилепсии. Психические расстройства отмечаются у 38% пациентов. Прогрессирование когнитивного дефицита приводит к деменции.
Агрессивность. Эмоциональная лабильность.
Диагностика
Прогрессирующая лейкоэнцефалопатия диагностируется специалистами в области неврологии на основании клинических данных, результатов нейровизуализирующего исследования, обнаружения специфической ДНК. Диагностический алгоритм включает:
• Осмотр невролога. В классическом варианте в неврологическом статусе определяется гемипарез, гемигипестезия, шаткость, неустойчивость в позе Ромберга, дискоординация, сенсомоторная афазия, когнитивные нарушения. Наблюдается лабильность психики, психопатологические симптомы, возможно неадекватное поведение.
• Осмотр офтальмолога. У большинства пациентов диагностируют снижение зрения, периметрия выявляет гомонимную гемианопсию.
• МРТ головного мозга. Обнаруживается диффузная мультифокальная демиелинизация, очаги имеют различный размер, асимметрично располагаются в белом веществе, таламусе, базальных ядрах.
• ПЦР. Исследование. Направлено на выявление ДНК вируса JC в цереброспинальной жидкости, полученной путём люмбальной пункции. Специфичность анализа 90-100%, чувствительность — 70-90%. Проведение антиретровирусной терапии больным СПИДом понижает чувствительность исследования до 58%, отрицательный результат не исключает наличие заболевания.
• Биопсию мозговых тканей. Инвазивная методика, проводится в диагностически затруднительных случаях. Гистологическое исследование образцов церебральных тканей позволяет подтвердить специфические для лейкоэнцефалопатии морфологические изменения.
Точный диагноз «прогрессирующая мультифокальная лейкоэнцефалопатия» правомочен, когда классические клинические проявления, изменения МРТ сочетаются с положительным результатом ПЦР или имеют подтверждение по данным гистологии. Наличие только клинических и МРТ признаков позволяет трактовать диагноз как вероятный.
Дифференциальная диагностика
Дифференциальная диагностика проводится с первичным нейроСПИДом, нейроревматизмом, вирусными энцефалитами.
Лечение
В настоящее время не существует препаратов для лечения прогрессирующей лейкоэнцефалопатии с доказанной эффективностью. Специфическая терапия находится в стадии разработки. Попытки лечения интерфероном, иммуностимуляторами, цитарабином, их комбинациями оказались безрезультатными. Окончились неудачей клинические испытания препарата цидофовир, показывающего анти-JC эффективность на опытах с мышами. Недавно был предложен кардинально новый метод лечения антидепрессантом миртазапином, блокирующим распространение JCV благодаря связыванию рецепторов, через которые вирус инфицирует клетки нейроглии. Способ требует клинических испытаний.
Прогноз
Прогрессирующая мультифокальная лейкоэнцефалопатия отличается неуклонно усугубляющимся течением с исходом в кому. Продолжительность жизни варьирует от 1 мес. (острая форма) до 10-12 мес. С момента заболевания.
Профилактика
Профилактика подразумевает меры предупреждения инфицирования ВИЧ, осторожное проведение терапии аутоиммунных заболеваний, мониторинг неврологической симптоматики у больных, получающих лечение моноклональными препаратами.
Источник
Связанные заболевания и их лечение
Описания заболеваний
Содержание
- Описание
- Дополнительные факты
- Симптомы
- Диагностика
- Лечение
Названия
I67,3 Прогрессирующая сосудистая лейкоэнцефалопатия.

I67.3 Прогрессирующая сосудистая лейкоэнцефалопатия
Описание
Болезнь Бинсвангера. Субкортикальная энцефалопатия, прогрессирующее поражение белого вещества головного мозга. В подавляющем большинстве случаев обусловлена артериальной гипертонией, реже провоцируется амилоидной ангиопатией и генетически обусловленной ангиопатией САDАSIL. Проявляется расстройствами мышления и познавательной деятельности, прогрессирующим слабоумием, нарушениями ходьбы и расстройствами функций тазовых органов. На поздних стадиях пациенты полностью беспомощны и нуждаются в постоянном уходе. Лечение – симптоматическая и патогенетическая терапия основного заболевания, коррекция неврологических и психических нарушений.
Дополнительные факты
Болезнь Бинсвангера – прогрессирующая субкортикальная энцефалопатия. Обусловлена сосудистыми нарушениями в результате стойкого повышения артериального давления. Впервые была описана в 1894 году немецким невропатологом и психиатром Отто Бинсвангером. Стала широко известной, благодаря ученику Бинсвангера Альцгеймеру. В течение долгого времени не признавалась большинством невропатологов и психиатров из-за недостаточно четкого описания и малого количества исследованных случаев заболевания.
Отношение к болезни Бинсвангера изменилось после появления МРТ и КТ головного мозга. Данные, полученные при проведении компьютерной томографии и магнитно-резонансной томографии, подтвердили общий характер изменений белого вещества головного мозга у больных артериальной гипертонией с сопутствующей прогрессирующей деменцией. В настоящее время заболевание считается достаточно широко распространенным, исследованиям болезни Бинсвангера посвящено множество публикаций. Лечение болезни Бинсвангера осуществляют невропатологи и специалисты в области психиатрии.
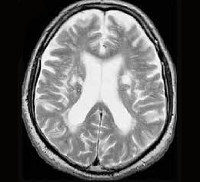
I67.3 Прогрессирующая сосудистая лейкоэнцефалопатия
Симптомы
Для сосудистой подкорковой энцефалопатии характерны нарушения походки, расстройства функции тазовых органов, нерезко или умеренно выраженные неврологические симптомы (обычно проходящие), прогрессирующее слабоумие, волевые и эмоциональные нарушения. Болезнь развивается постепенно. Возможно как непрерывное прогредиентное течение, так и медленное прогрессирование с длительными периодами стабилизации. Усугубление симптоматики обычно напрямую связано с продолжительным повышением артериального давления. Исходом становится полная беспомощность, неспособность к самообслуживанию и отсутствие контроля над функциями тазовых органов.
Слабоумие имеет характер, типичный для сосудистых заболеваний головного мозга. Наблюдается ухудшение памяти, снижение уровня суждений, замедление и неустойчивость психических процессов. Часто выявляется «эмоциональное недержание» — выраженная неспособность сдерживать эмоции с преобладанием астенических реакций. Возможны продолжительные периоды стабилизации и даже временный регресс имеющихся нарушений.
В зависимости от преобладающей симптоматики выделяют дисмнестическое, амнестическое и псевдопаралитическое слабоумие. При дисмнестическом слабоумии наблюдается нерезко выраженное снижение памяти и интеллекта, замедление физических и психических реакций. Критика к собственному состоянию и поведению незначительно нарушена. В клинической картине амнестического слабоумия превалируют выраженные нарушения памяти на текущие события при сохранении прошлых воспоминаний. Для псевдопаралитического слабоумия характерны устойчивое, однообразное благодушное настроение, незначительные расстройства памяти и выраженное снижение критики.
Клиническая картина при всех формах слабоумия весьма вариативна, может выявляться преобладание как корковых, так и подкорковых нарушений, при этом корковые нарушения сопровождаются более заметным снижением интеллектуально-мнестической деятельности. В отдельных случаях наблюдаются эпилептические припадки. Слабоумие сопровождается нарушениями в эмоциональной и волевой сфере. Возможны неврозоподобные явления, повышенная истощаемость и снижение настроения. На поздних стадиях болезни отмечается ограничение интересов, эмоциональное оскудение и потеря спонтанности.
Нарушения походки, как и слабоумие, прогрессируют постепенно. Вначале шаги становятся более мелкими, пациент начинает шаркать ногами, тяжело отрывает ноги от земли. В последующем нарушается автоматизм ходьбы, походка становится медленной и осторожной, все движения контролируются сознательно, как будто больной идет по скользкому льду. Выделяют следующие признаки нарушений походки при болезни Бинсвангера: уменьшение длины шага, замедление ходьбы, потребность в повышенной устойчивости, трудности при начале ходьбы и снижение устойчивости при поворотах.
Диагностика
Диагноз выставляется на основании анамнеза, клинической картины, данных КТ и МРТ головного мозга. Основанием для постановки диагноза является клинически значимая деменция, подтвержденная результатами нейропсихологического исследования, в сочетании с минимум двумя признаками, характерными для болезни Бинсвангера. В числе этих признаков – наличие заболевания, сопровождающегося системным поражением сосудов (симптоматическая или эссенциальная гипертония, аритмия, инфаркт миокарда, сахарный диабет ); неврологические нарушения (расстройства ходьбы, спастический мочевой пузырь, императивные позывы на мочеиспускание или императивное недержание мочи); свидетельства сосудистой патологии головного мозга (инсульт в анамнезе, очаговые неврологические симптомы).
В некоторых случаях болезнь Бинсвангера требуется дифференцировать с болезнью Альцгеймера. В процессе дифференциальной диагностики используют ишемическую шкалу Хачинского, учитывающую постепенность или внезапное начало болезни, прогредиентность или ступенеобразность течения, выраженность нарушений личности, а также наличие или отсутствие депрессивных расстройств, эмоциональной неустойчивости, артериальной гипертонии, атеросклероза, инсультов и неврологических расстройств.
Лечение
Лечение осуществляют неврологи и психиатры в сотрудничестве с терапевтами, кардиологами, эндокринологами и другими специалистами (в зависимости от основной патологии). План лечения составляют индивидуально, с учетом стадии и особенностей течения основного заболевания, выраженности неврологических, мнестических, эмоциональных и интеллектуальных нарушений. Проводят этиопатогенетическую и симптоматическую терапию, назначают лекарственные средства для коррекции эмоционального состояния и улучшения когнитивных функций. В основе болезни лежит повышение АД, поэтому важной задачей терапии становится его нормализация. При этом необходимо не допускать чрезмерного снижения артериального давления, постоянно поддерживая показатели в пределах 120/80 мм , поскольку гипотония может способствовать усугублению возникших нарушений.
Для профилактики нарушений мозгового кровообращения назначают антитромбоцитарные средства. При наличии сопутствующих болезней сердца используют антикоагулянты. Для улучшения когнитивных функций применяют ингибиторы МАО, ноотропы, антиоксиданты, нейротрофические, мембраностабилизирующие и антихолинэстеразные препараты. При депрессивных расстройствах осуществляют терапию с использованием антидепрессантов (преимущественно – ингибиторов обратного захвата серотонина).
Источник
