Код по мкб к56
Версия: Справочник заболеваний MedElement
Категории МКБ:
Другая и неуточненная кишечная непроходимость (K56.6)
Разделы медицины:
Гастроэнтерология
Общая информация
Краткое описание
Описанная в данной подрубрике кишечная непроходимость вызывается приобретенным сужением просвета кишечника, носящим стойкий характер.
Примечание
В данную подрубрику включены следующие клинические понятия:
— энтеростеноз;
— окклюзия, стеноз, стриктура толстого или тонкого кишечника;
— обструктивная непроходимость кишечника без дополнительных уточнений.
Из данной подрубрики исключены врожденные стриктуры у новорожденного:
— «Другая уточненная непроходимость кишечника у новорожденного» — P76.8
— «Непроходимость кишечника у новорожденного неуточненная» — P76.9
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники. Стандарты лечения
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID / для iOS
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID / для iOS
Классификация
Общепринятой классификации непроходимости, вызванной стриктурами кишечника, нет.
Клинически могут быть использованы отдельные пункты из общей классификации непроходимости кишечника. Кроме этого возможно использование общего разделения стриктур.
Типы стриктур:
1. Истинные стриктуры — сужение вызвано изменением в стенках органа:
— врожденные, обычно связанные с дефектами развития («Другая уточненная непроходимость кишечника у новорожденного» — P76.8);
— приобретенные, вызванные, например, опухолями внутри кишечной трубки, рубцеванием.
По степени нарушения функции органа:
— полные (декомпенсированные) стриктуры;
— частичные (компенсированные, субкомпенсированные) стриктуры.
Этиология и патогенез
К формированию сужения кишечника вследствие рубцевания и обструктивной кишечной непроходимости могут привести:
— хронические воспалительные процессы кишечника;
— острые язвенно-некротические энтероколиты инфекционной этиологии;
— язвы кишечника;
— инородные тела кишечника;
— травмы кишечника;
—
эндометриоз
;
— наложение анастомозов толстого кишечника;
— опухоли кишечника (экзофитные).
Наиболее частыми причинами, по общему мнению, являются неинфекционные энтероколиты (болезнь Крона, неспецифический язвенный колит, ишемический и радиационный колиты).
Ишемический колит — характерно формирование протяженных стриктур (10-20 см), более часто в области селезеночного угла и сигмовидной кишки. Поражение носит сегментарный характер.
Эндометриоз — наблюдается гетеротопия эндометрия (опухолевидный процесс), распространяется инплантационно, по брюшине. Вокруг эндометриомы быстро растет соединительная ткань, в результате чего возникает стеноз дистального отдела сигмовидной кишки. Эндометриомы могут прорастать в переднюю стенку прямой кишки. Опухолевидные образования подвержены циклическим гормональным изменениям, росту и образуют непротяженные, кольцевидные сужения (одно или два) на небольшом участке.
Туберкулез кишечника — как правило, является вторичным процессом, развивающимся на фоне прогрессирования туберкулеза легких. Патологический процесс чаще проходит в дистальном отделе подвздошной кишки или в слепой кишке. При поражении прямой кишки язвы обычно располагаются в области заднего прохода, но могут локализоваться и в прямой кишке.
Края язв — валикообразные и приподнятые; дно — плоское и бледное. Для язв характерно жидкое гнойное отделяемое и отсутствие тенденции к заживлению. При циркулярном охвате кишки и распространенном туберкулезном колите язвы могут приводить к сужению просвета органа. В данном случае необходима дифференциация со злокачественной опухолью или венерической лимфогранулемой.
Эпидемиология
Пол: Все
Возраст: преимущественно зрелый и пожилой
Признак распространенности: Редко
Соотношение полов(м/ж): 1.1
Кишечная непроходимость вследствие приобретенного сужения просвета кишечника возникает у лиц с ранним началом и агрессивным течением неинфекционных колитов (болезнь Крона) в молодом возрасте (до 30 лет).
Для пациентов с радиационным и ишемическим колитом пик формирования стриктур приходится на возраст старше 55 лет.
Описаны случаи формирования стриктур кишечника у младенцев и взрослых после острых язвенно-некротических колитов инфекционной этиологии (например, амебиаз).
Пиком обращения за медицинской помощью по поводу острой непроходимости кишечника, обусловленной его неврожденным стенозом, является возраст старше 40 лет.
Факторы и группы риска
Пациенты с длительно и/или тяжело протекающими колитами, принимающие пищу богатую клетчаткой.
Клиническая картина
Клинические критерии диагностики
рвота; боль в животе; тошнота; вздутие живота; задержка стула и газов; умеренная гипертермия; кахексия
Cимптомы, течение
Заболевание развивается подостро.
При внешнем осмотре пациенты имеют сниженный индекс массы тела, что связано с постепенным развитием белково-энергетической недостаточности. За счет расширения проксимальных отделов кишечника живот может быть увеличен хронически (до возникновения клиники острой непроходимости).
В анамнезе отмечается постепенное развитие заболевания (эпизоды болей в животе, увеличение вздутия живота, при
стенозах
сигмы — стул в виде «карандаша») Манифестацию провоцирует нарушение диеты (прием некоторого количества грубой пищи). Сопутствующей патологией могут быть кишечные свищи или обострение
энтероколитов
.
Классическая триада симптомов: боль в животе, задержка стула и газов со вздутием живота, рвота. Могут также отмечаться
кахексия
, препятствие при глубоком ректальном обследовании, энтероколит, а также может присутствовать хирургическое вмешательство с наложением
анастомоза
в анамнезе.
Лихорадка и примесь крови в стуле указывают скорее на обострение дистального колита или опухолевый характер стеноза, чем на признаки гангрены и
ишемии
кишечника.
Симптомы раздражения брюшины отсутствуют.
При пальпации выявляются раздутые петли кишечника с признаками гиперперистальтики выше места стеноза.
Диагностика
Диагноз ставится на основании факта кишечной непроходимости, выявления в анамнезе наиболее вероятных этиологических причин, определения визуальных признаков стриктур.
1. Обзорная рентгенография — выявляются участки неравномерной пневматизации кишечника.
2. Рентгеноконтрастные исследования
2.1 Двойное тугое контрастирование барием — наиболее информативный метод диагностики с чувствительностью 86-88% для неопухолевых стриктур и 63-66% для опухолевых. Общая прогностическая ценность метода оценивается в среднем в 95%.
Равномерное циркулярное сужение кишки (может иметь различную длину) свидетельствует о наличии рубцовой воспалительной стриктуры. Сужение, как правило, фиксировано в результате распространения воспалительного процесса на околокишечную клетчатку и соседние органы.
Суженный фрагмент в основном имеет совершенно ровные или волнистые (но не мелкозубчатые) края. Если пораженный сегмент удается туго заполнить бариевой взвесью, то очертания его почти всегда бывают четкие.
Более часто наблюдается постепенный переход в неизмененные стенки кишки, но в отдельных случаях он может быть и резким. Такая картина обусловлена нависанием над измененным фрагментом супрастенотически расширенного отдела кишки и формированием своеобразного циркулярного синуса.
2.2 Ирригоскопия (без двойного наполнения) является достаточно чувствительным методом.
Основные признаки:
— прерывистость и асимметричность пораженной стенки кишки;
— чередование суженных сегментов кишки с нормальными, при резкой границе между ними;
— затруднение продвижения бариевой взвеси через суженный сегмент толстой кишки;
— стенотичный сегмент имеет четкие контуры, как правило, неровные, мелко- или крупнозубчатые (в редких случаях контуры могут быть ровными);
— поперечные и глубокие щелевидные изъязвления слизистой оболочки на контуре пораженного сегмента кишки образуют остроконечные, спикулообразные ниши;
— измененный сегмент кишки обычно туго не заполняется бариевой взвесью из-за раздражения, на супервольтных снимках он приобретает ячеистость;
— в суженных сегментах кишки
гаустры
сглажены, деформированы или полностью исчезают;
— укорачиваются отдельные сегменты кишки;
— характерен симптом ригидности кишки — неполное сокращение кишки после ее опорожнения.
3. УЗИ. Имеются исследования, доказывающие возможность диагностики стриктур кишечника при болезни Крона.
4. Колоноскопия— показана при дистальных единичных нераспространенных стенозах.
Лабораторная диагностика
Не существует специфических лабораторных тестов для диагностики стенотической непроходимости кишечника (как и любой другой острой непроходимости кишечника).
При стенотической форме кишечной непроходимости наиболее часто встречается гипопротеинемия. Могут быть положительными лабораторные отклонения, характерные для основных заболеваний, осложнением которых является стенотическая кишечная непроходимость (болезни Крона, лимфомы, неспецифического язвенного колита и других).
В целом важно выяснить степень дегидратации и дефицита электролитов и белка, а также степень анемии (она может маскироваться гемоконцентрацией).
Лейкоцитоз, СОЭ, кровь в стуле могут свидетельствовать не только о гангрене кишечника, но и об обострении колита.
Дифференциальный диагноз
— сегментарная форма
болезни Гиршпрунга
;
— острая непроходимость кишечника другой этиологии;
— опухоли;
— инородные тела прямой и сигмовидной кишки;
— запор;
— нейрогенная дисфункция кишечника.
Особую сложность представляет дифференциальная диагностика с обострением болезни Крона, когда транзиторная непроходимость обратима, так как возникает за счет острого отека слизистой и нарушения моторики кишечника, а не за счет стойкого рубцового сужения.
Решающую роль в дифференциальной диагностике играют методы визуализации.
Осложнения
—
прободение
с развитием перитонита;
— дегидратация;
—
сепсис
.
Лечение
Общий подход:
1. Декомпрессия.
2. Инфузионная терапия с коррекцией дефицита электролитов и белка.
3. Мониторинг диуреза и сердечной деятельности.
4. Контроль сопутствующей патологии.
Баллонная эндоскопическая дилатация стриктуры. Применяется при ограниченной (короткой) единичной стриктуре без признаков прободения и перитонита. Вследствие малой травматичности может быть рекомендована как временная мера у тяжелых пациентов.
Хирургические методы лечения
1. При отсутствии перитонита и единичных непротяженных стриктурах применяются операции пластики (по Гейнеке-Микуличу, по Финни, по Жабуле). Осложнениями таких операций являются:
— кровотечения (наиболее частое осложнение);
— рецидивы стриктуры;
— свищи, абсцессы;
— послеоперационная непроходимость кишечника.
Средняя частота осложнений после вмешательства — 13%, гнойно-септических осложнений — от 4%.
2. При множественных стриктурах производят резекцию пораженного участка кишечника с наложением
анастомозов
. При сопутствующем перитоните или тяжелом состоянии пациента — с наложением стом.
3. Почти всем пациентам в послеоперационном периоде требуется парентеральное питание.
4. Возможно начало антибактериальной терапии в предоперационном периоде за 1-2 часа до предполагаемой резекции участков кишечника с продолжением по мере необходимости в послеоперационном периоде.
Прогноз
Зависит от уровня поражения, причины образования стриктур, возраста пациента и многих других факторов. Летальность при отсутствии перитонита не высока. Летальность при стенозирующей кишечной непроходимости кишечника с прободением остается высокой до 40-50 %.
Госпитализация
В экстренном порядке в отделение хирургии.
Профилактика
Своевременное выявление и лечение этиологически значимых заболеваний.
Информация
Источники и литература
- Рэфтери Э. Хирургия. Справочник/под общ.редакцией Луцевича О.И., Пушкаря Д.Ю., Медпресс-информ, 2006
- «Рентгенологическая визуализация стенозов толстой кишки» Малевич Э.Е., журнал «Новости лучевой диагностики», №2, 1998
- https://surgeryzone.net
Внимание!
Если вы не являетесь медицинским специалистом:
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Источник
Хронический панкреатит — длительный воспалительный процесс в поджелудочной железе, ведущий к постепенному снижению ее функциональности. Чаще всего возникает в возрасте между 35 и 45 годами. К факторам риска относится злоупотребление алкоголем; пол, генетика значения не имеют.
Одна из функций поджелудочной железы — выработка секрета, содержащего пищеварительные ферменты, который смешивается с содержимым кишечника. Кроме того, поджелудочная железа производит гормоны инсулин и глюкагон,. которые поступают в кровь, где регулируют уровень сахара. При хроническом панкреатите поражаются здоровые ткани поджелудочной железы, происходит их замена на фиброзную ткань, что постепенно приводит к угасанию функций поджелудочной железы. Заболевание обычно протекает безболезненно, но может привести к развитию осложнений; поражения поджелудочной железы, как правило, оказываются необратимыми.
Чаще всего хронический панкреатит вызывается длительным злоупотреблением алкоголя. Реже заболевание может быть связано с очень высоким уровнем жиров в крови или с очень высоким содержанием железа в тканях.
Обычно симптоматика развивается на протяжении нескольких лет. Тяжесть симптомов варьируется в зависимости от степени поражения поджелудочной железы. Большинство пациентов на ранней стадии заболевания не ощущают его проявления, но с развитием хронического панкреатита могут проявиться следующие симптомы:
— постоянная боль в области живота, часто отдающаяся в спину;
— тошнота и рвота;
— потеря аппетита.
Главным образом, осложнения развиваются вследствие понижения секреции ферментов и гормонов. Пониженное содержание ферментов вызывает синдром мальабсорбции, который может выражаться жирным зловонным стулом большого объема, витаминной недостаточностью и потерей веса. Результатом снижения выработки инсулина может быть развитие сахарного диабета.
При развитии этих симптомов следует обратиться к врачу. Врач может направить пациента на рентгеновское обследование, ультразвуковое сканирование или магнитно-резонансную томографию, чтобы определить наличие отложений кальция в поджелудочной железе, что свидетельствует об идущем в органе воспалительном процессе. В число других методов входит эндоскопическая ретроградная холангиопанкреатография. Кроме того, возможно проведение ультразвукового сканирования, осуществляемого с помощью эндоскопа, для определения наличия камней в желчном пузыре. Дополнительно необходимо сдать анализ крови на уровень содержащегося в ней сахара.
При подтверждении диагноза пациенту необходимы будут препараты, возмещающие недостаток ферментов и гормонов, которые в норме вырабатываются поджелудочной железой. Чтобы поддержать пищеварительный процесс, перед каждой едой следует принимать ферменты в форме таблеток или порошка. Кроме того, возможно, окажутся необходимыми инъекции инсулина для регуляции уровня сахара в крови. В случае сильных болей могут быть выписаны мощные анальгетики-опиаты.
Со временем проявления хронического панкреатита могут ослабнуть, но в некоторых случаях течение заболевания ухудшается и симптоматика становится тяжелее. Пациенты, страдающие хроническим панкреатитом, более склонны к образованию рака поджелудочной железы.
Источник
Содержание
- Синонимы диагноза
- Описание
- Причины
- Симптомы
- Лечение
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
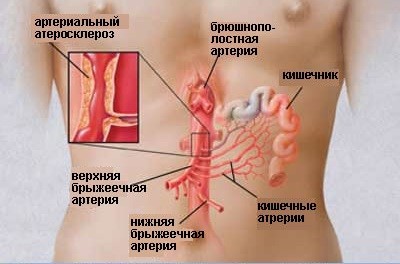
K55,0 Острые сосудистые болезни кишечника.

Нарушение кровообращения — причина инфаркта кишечника
Синонимы диагноза
Острые сосудистые болезни кишечника, инфаркт кишечника острый, ишемия кишечной стенки, инфаркт кишечника у новорожденных.
Описание
Инфаркт кишечника — это очаги омертвения в кишечнике, возникшие в результате нарушения доставки крови по артериям кишечника.
Причины
Редким осложнением атеросклероза артерий кишечника является развитие в них тромбоза в результате закрытия их просвета.
При тромбозе мелких ветвей артерий кишечника благодаря развитию обходного кровообращения может не наблюдаться тех грозных явлений, которые возникают при закрытии просвета крупных артерий; в последнем случае образуются инфаркты кишечника.
Симптомы
Тромбозу артерий кишечника могут предшествовать приступы сильных болей в животе, часто со рвотой. При закрытии просвета артерии и возникновении инфаркта кишечника развивается тяжелая клиника на протяжении очень короткого отрезка времени. Больной жалуется на внезапное появление резких, разлитых, нередко блуждающих болей в животе, чаще более выраженных в области пупка.
Боль не прекращается при введении наркотических препаратов. Резко ухудшается общее состояние, порой развивается тяжелая картина коллапса.
Симптомы раздражения брюшины вначале отсутствуют, они появляются позднее, с развитием явлений перитонита. Вскоре при тромбозе верхней артерии кишечника появляется повторная рвота с примесью крови цвета кофейной гущи, а также желчи. В дальнейшем рвотные массы принимают каловый характер.
При тромбозе нижней кишечной артерии рвота обычно отсутствует. Более характерно обнаружение в кале крови, которая в связи с кишечным кровотечением может выделяться из заднего прохода в неизмененном виде в большом количестве (1 л и более). Наличие чистой крови в стуле часто ведет к ошибочному диагнозу кровотечения из геморроидальных узлов.
В дальнейшем развивается тяжелая картина кишечной непроходимости, прекращается отхождение стула и газов, в результате омертвения петель кишечника появляются симптомы перитонита. Больной быстро погибает, если своевременно не применены экстренные меры (дезинтоксикация, хирургическое вмешательство), что случается нечасто.
Правильное прижизненное распознавание тромбоза артерий кишечника на почве атеросклероза встречается редко. В большинстве случаев больные поступают в стационар с диагнозом других заболеваний органов брюшной полости (аппендицит, кишечная непроходимость, желчно-каменная болезнь, желудочное или кишечное кровотечение, острый живот).
Важными для установления правильного диагноза являются пожилой возраст, наличие выраженного атеросклероза, особенно атеросклероза брюшной аорты и нижних конечностей, тромбоэмболических процессов.
Лечение
При быстром распознавании тромбоза назначение в первые же часы гепарина внутривенно с интервалом в 6 ч на протяжении двух дней на фоне применения тромболитических препаратов и ацетилсалициловой кислоты под контролем свертываемости может способствовать восстановлению кровообращения в закупоренной артерии. Хирургическое вмешательство с удалением пораженного отрезка кишки при омертвении небольшой части кишечника, предпринятое своевременно, до развития разлитого перитонита, может привести к благоприятному исходу.
Профилактика
Профилактика связана с лечением атеросклероза и гипертонической болезни.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
