Код по мкб хвдп
Рубрика МКБ-10: G61.8
МКБ-10 / G00-G99 КЛАСС VI Болезни нервной системы / G60-G64 Полинейропатии и другие поражения периферической нервной системы / G61 Воспалительная полинейропатия
Определение и общие сведения[править]
Хроническая воспалительная демиелинизирующая полинейропатия
Синонимы: хроническая воспалительная демиелинизирующая полирадикулонейропатия
Хроническая воспалительная демиелинизирующая полинейропатия представляет собой монофазное, хроническое прогрессирующее или рецидивирующее симметричное сенсомоторное расстройство, характеризующееся прогрессирующей мышечной слабостью с нарушением чувствительности, отсутствием или снижением сухожильных рефлексов, а также повышением уровня белков в цереброспинальной жидкости.
Хроническая воспалительная демиелинизирующая полинейропатия по клинической картине сходна с синдромом Гийена-Барре и ранее рассматривалась как его хроническое проявление.
Распространенность хронической воспалительной демиелинизирующей полинейропатии составляет около 1 /200 000 детей и 1-7 / 100 000 взрослых, но принято считать, что распространеннось заболевания недооценена.
Этиология и патогенез[править]
Хроническая воспалительная демиелинизирующая полинейропатия может быть вызвана иммунной реакцией, приводящей к развитию сегментарной и мультифокальной демиелинизации, которая со временем может вызывать утрату аксонов .
Клинические проявления[править]
Начало хронической воспалительной демиелинизирующей полинейропатии может происходить в любом возрасте, но чаще встречается на 5-м и 6-м десятилетиях жизни. Основные клинические проявления включают прогрессирующую симметричную слабость как в проксимальных, так и в дистальных отделах мышцах нижних и/или верхних конечностей (с частичным или полным разрешением между рецидивами), сопровождаемую нарушением чувствительности и отсутствием/ослаблением сухожильных рефлексов. Течение заболевания является рецидивирующим в 30% случаев, хронический и прогрессирующим в 60%, а также монофазным с полным общим выздоравлением в 10% случаев. В 5-30% случаев может отмечаться дисфункция черепных нервов. Сообщалось о случаях нейропатической боли, вовлечения респираторной мускулатуры и субклиническом поражении ЦНС. Может наблюдаться поражение вегетативной нервной системы. У детей отмечается более быстрое начало болезни, более выраженная инвалидизация и более частое наблюдается рецидивирующее течение. Хроническая воспалительная демиелинизирующая полинейропатия может сопутствовать гепатиту C, воспалительным заболеванием кишечника, лимфоме, ВИЧ, трансплантации органов, меланоме или болезням соединительной ткани.
Другие воспалительные полиневропатии: Диагностика[править]
Для постановки диагноза хронической воспалительной демиелинизирующей полинейропатии пациенты должны продемонстрировать 2-месячный анамнез прогрессирующей демиелинизирующей нейропатии. Хроническая воспалительная демиелинизирующая полинейропатия может также проявляться более, чем через 8 недель после синдрома Гийена-Барре. Диагноз основан прежде всего на клинических и электрофизиологических данных: снижение скорости проведения импульса менее 70% нижней границы нормы не менее чем по 2 двигательным нервам; уровень белка в цереброспинальной жидкости более 0, 45 г/л, клеточный состав менее 10 клеток в 1 мм³; при биопсии икроножного нерва доказательства демиелинизации и/или ремиелинизации по данным электронной микроскопии или анализа расчёсанных нервных волокон.
Дифференциальный диагноз[править]
Дифференциальный диагноз хронической воспалительной демиелинизирующей полинейропатии включает хронические приобретенные полинейропатии (моноклональные гаммопатии, диабет, токсические невропатии) и наследственные нейропатии (болезнь Шарко-Мари-Тута или транстиуретиновая амилоидная нейропатия).
Другие воспалительные полиневропатии: Лечение[править]
Тактика лечения зависит от изначальной тяжести симптоматики, возраста, общего состояния пациента и противопоказаний к трем общепринятым методам лечения: кортикостероидной терапии, внутривенным иммуноглобулинам или плазмаферезу. Пациентам с исключительно моторными поражениями показаны внутривенные иммуноглобулины и не рекомендуется прием стероидов. При более мягких формах рекомендуется клиническое наблюдение и, возможно, кортикостероидная терапия (в зависимости от результатов электронейромиограммы). Плазмаферез или комбинацию кортикостероидов с иммуноглобулинами можно использовать, если ни один из методов лечения не является эффективным. В рефрактерых случаях можно использовать интенсивную иммуносупрессивную терапиб. Эффективность интерферона бета-1а и альфа, а также этанерцепта или ритуксимаба остаются неопределенными. Нейропатическая боль может купироваться противоэпилептическими препаратами или трициклическими антидепрессантами.
Прогноз
Долгосрочный прогноз обычно хороший. Пациенты могут демонстрировать остаточные симптомы, которые могут приводить к снижению качества жизни. Квадриплегия, дыхательная недостаточность и смерть наблюдались, но крайне редко.
Профилактика[править]
Прочее[править]
Мультифокальная моторная нейропатия
Синонимы: мультифокальная двигательная нейропатия с блоком проводимости
Мультифокальная моторная нейропатия является редкой приобретенной иммуноопосредованной нейропатией.
Характеризуется клинически изолированным моторным дефицитом с блоком проводимости и асимметричной мультифокальной гипотонией, фасцикуляциями и судорогами.
Распространенность 1-9 / 100 000, встречается у взрослых.
Источники (ссылки)[править]
https://www.orpha.net
Дополнительная литература (рекомендуемая)[править]
1. Levinson, A. I. The use of IVIG in neurological disease. Clin. Rev. Allergy 10(1—2):119, 1992.
2. Yu, R. K., et al. Autoimmune mechanisms in peripheral neuropathies. Ann. Neurol. 27(Suppl.):S30, 1990.
3. Pleasure, D. E., Lovelace, R. E., and Duvoisin, R. C. The prognosis of acute polyradiculoneuritis. Neurology (Minneapolis) 18:1143, 1968.
Действующие вещества[править]
Источник

Хроническая воспалительная демиелинизирующая полиневропатия (ХВДП) — это приобретённое поражение периферической нервной системы аутоиммунного характера. В классическом варианте проявляется типичной клиникой симметричной сенсомоторной полиневропатии с медленным монотонным или ступенчатым прогрессом. Диагностируется ХВДП по клиническим данным, ЭНМГ критериям, результатам МРТ позвоночника или УЗИ нервных стволов. Лечение проводится длительно с применением глюкокортикостероидов, сеансов плазмафереза и внутривенной иммунотерапии. В большинстве случаев ХВДП прогноз благоприятный.
Общие сведения
Хроническая воспалительная демиелинизирующая полиневропатия (ХВДП) окончательно получила своё название в 1982 г. До этого в отношении неё применялись различные термины. Из-за сходства симптоматики клиницисты долгое время считали ХВДП хронической формой синдрома Гийена-Барре. В конце XX века специалистами в области клинической неврологии были выделены чёткие нейрофизиологические признаки и разработаны диагностические критерии ХВДП.
Заболевание встречается преимущественно во взрослом возрасте. Частота у детей — 0,5 случаев на 100 тыс. человек, у взрослых — 1-2 случая на 100 тыс. Лица мужского пола заболевают чаще. Пик заболеваемости ХВДП приходится на возраст 40-50 лет. Причём у лиц старше 50 лет наблюдается более тяжёлое течение и меньший ответ на терапию. ХВДП зачастую сочетается с другими заболеваниями: ВИЧ-инфекцией, саркоидозом, ревматоидным артритом, СКВ, амилоидозом, хроническим гломерулонефритом, сахарным диабетом, опухолевыми поражениями. Наряду с другими симптомами ХВДП может составлять клинику паранеопластического синдрома.

Хроническая воспалительная демиелинизирующая полиневропатия
Причины ХВДП
ХВДП относится к воспалительным полиневропатиям. Основу патологического процесса составляет воспаление периферических нервных стволов. Его аутоиммунный характер не вызывает сомнений, однако этиопатогенез пока достаточно не изучен. У пациентов с ХВДП часто обнаруживаются гены HLA, в 70% выявляются антитела к р-тубулину.
В отличие от синдрома Гийена-Барре, в большинстве случаев ХВДП не прослеживается связь дебюта с каким-либо предшествующим заболеванием или состоянием (ОРВИ, вакцинацией, перенесённой операцией и т. п.). Возможно такая связь существует, но из-за скрытого медленного начала ХВДП её сложно проследить.
Патогенез
Аутоиммунное воспаление приводит к разрушению миелиновой оболочки нерва. Демиелинизация при ХВДП носит рассеянный характер: поражаются отдельные участки нерва; процесс распространяется то по поперечнику, то по длиннику нервного ствола; изменения могут затрагивать то сенсорные, то двигательные волокна. Это обуславливает большой полиморфизм клинических проявлений и определённые трудности в диагностике ХВДП.
Классификация
В связи с полиморфизмом симптоматики выделяют типичную (классическую) форму и атипичные варианты ХВДП.
- Классическая форма ХВДП подразумевает симметричную мышечную слабость как дистальных, так и проксимальных отделов всех 4 конечностей, сочетающуюся с сенсорными нарушениями и нарастающую в период более 2-х мес. Имеет монотонное или ступенчатое медленно прогрессирующее течение, на фоне которого возможны отдельные обострения.
- К атипичным формам ХВДП относятся:
- дистальная с преимущественным поражением кистей, стоп, предплечий и голеней;
- асимметричная с асимметричным вовлечением конечностей;
- фокальная — изолированное поражение одного или нескольких нервов, плечевого или пояснично-крестцового сплетения;
- изолированная двигательная — поражение только моторных волокон;
- изолированная чувствительная — поражение только сенсорных волокон.
Около 70-75% случаев ХВДП составляют варианты с монофазным и хроническим течением. В первом случае симптоматика медленно прогрессирует до максимума, а затем наблюдается её полный или частичный регресс без последующего рецидивирования.
Хроническое прогрессирующее течение ХВДП характеризуется непрерывным плавным или ступенчатым усугублением симптомов. У 25-30% пациентов отмечается рецидивирующее-ремитирующее течение с чётко выделяющимися периодами обострения.
Отдельно выделяют вариант ХВДП с острым дебютом, который зачастую диагностируют как синдром Гийена-Барре (острую воспалительную демиелинизирующую полиневропатию). Однако его последующее хроническое прогрессирующее течение позволяет окончательно выставить диагноз ХВДП.
Симптомы ХВДП
Базис клинической картины ХВДП составляет сенсомоторная полиневропатия. Она развивается исподволь, зачастую пациенты не могут даже примерно указать начало заболевания. Первое обращение к врачу обычно продиктовано слабостью в конечностях, которая затрудняет ходьбу по лестнице, подъём на подножку в городском транспорте, мелкую работу пальцами рук и т. п. Пациенты отмечают шаткость и онемение конечностей. Обычно при ХВДП мышечная слабость симметрична и прогрессирует по восходящему типу. В большинстве случаев её медленное нарастание занимает более 2-х месяцев. Однако у 16-20% пациентов с ХВДП отмечается более острое начало с развитием слабости в период до месяца.
Двигательные нарушения прогрессируют и захватывают проксимальные отделы конечностей. Сопровождаются снижением и выпадением рефлексов, наиболее часто — ахиллового. Мышечные атрофии развиваются не сразу, а лишь при длительном течении ХВДП без лечения. Сенсорные расстройства отмечаются в 85% случаев ХВДП. Они превалируют над двигательными лишь у 10% заболевших. Как правило, отмечаются онемения стоп и кистей. В ряде случаев ХВДП из-за поражения глубоких видов чувствительности развивается сенситивная атаксия. У отдельных пациентов наблюдается болевой синдром.
Нередко при ХВДП наблюдается постуральный тремор кистей — дрожание при удержании рук в определённой позе. Возможно поражение черепно-мозговых нервов: глазодвигательного, лицевого, тройничного. Бульбарный паралич при ХВДП развивается редко. Вовлечение дыхательной мускулатуры с развитием дыхательной недостаточности наблюдается лишь в отдельных случаях. Вегетативные расстройства для ХВДП не характерны.
Диагностика ХВДП
Пациенты с симптомами полиневропатии проходят обследование у врача-невролога. В неврологическом статусе у них выявляется мышечная слабость дистальных отделов конечностей, снижение чувствительности (гипестезия) по типу «чулок и перчаток», выпадение сухожильных рефлексов. При атипичных формах ХВДП изменения могут носить асимметричный характер или выявляться только в зоне иннервации отдельных нервов или сплетений. Диагностика типа полиневропатии осуществляется при помощи электронейромиографии (ЭНМГ), магнитно-резонансной томографии и исследования цереброспинальной жидкости.
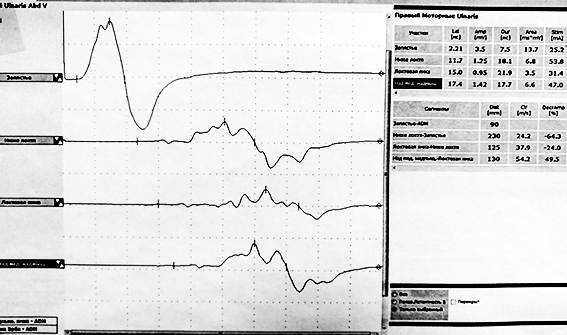
- ЭНМГ. Проводится нейрофизиологом и в большинстве случаев диагностирует типичные для демиелинизации периферических нервов изменения. В дальнейшем на стимуляционной ЭМГ могут обнаруживаться признаки аксонального поражения. Первоначальное ЭНМГ-исследование должно включать не менее 4 нервов.
- Люмбальная пункция с анализом ликвора. При ХВДП сейчас проводится все реже и реже. В классическом варианте она позволяет исключить инфекционное поражение ЦНС. Для ХВДП типичен высокий уровень белка (> 1 г/л) в цереброспинальной жидкости при отсутствии цитоза (повышенного содержания клеточных элементов). Наличие цитоза указывает, прежде всего, на вероятность ВИЧ или болезнь Лайма.
- МРТ позвоночника. У пациентов с ХВДП выявляет усиление МР-сигнала от спинальных корешков, ветвей поясничного или плечевого сплетения, которое свидетельствует об их утолщении. Почти у 50% пациентов при проведении МРТ головного мозга диагностируются церебральные очаги демиелинизации.
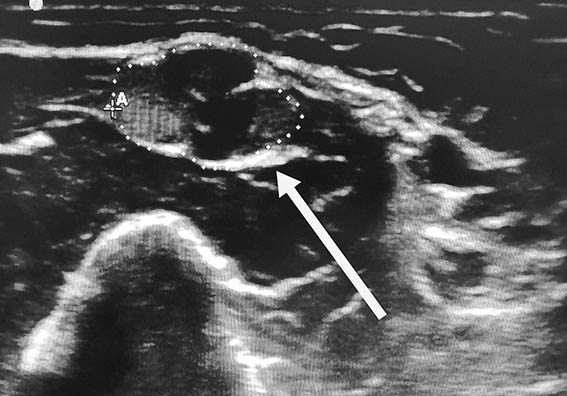
- Сонография. В настоящее время в диагностике полинейропатий все активнее используется УЗИ нерва. Этот метод намного проще и дешевле МРТ. Также позволяет выявить утолщение нервного ствола и может применяться в дифференциальной диагностике ХВДП с мультифокальной моторной нейропатией.
Поскольку в 10-20% ХВДП является вторичной, сопутствующей системному заболеванию, необходимо тщательно обследовать пациентов для исключения такого варианта. В некоторых случаях признаки основного заболевания появляются через несколько месяцев после возникновения ХВДП. Поэтому обследование пациентов необходимо повторить. Комплексное обследование включает анализ крови на глюкозу, белковый спектр, антинуклеарные антитела, печёночные пробы, онкомаркеры; диагностику ВИЧ и вирусных гепатитов, рентгенографию лёгких и пр.
Лечение ХВДП
На сегодняшний день терапия ХВДП имеет 3 составляющие: приём кортикостероидов, введение иммуноглобулина и плазмаферез. Кортикостероидная терапия обычно начинается с большой дозы преднизолона. При наличии эффекта дозу постепенно уменьшают и переходят на его приём через день. В период от 1 до 1,5 лет терапии у большинства пациентов с ХВДП наблюдается практически полный регресс симптоматики. Для предупреждения рецидивов кортикостероидную терапию продлевают ещё на несколько лет. У части пациентов даже через 2-3 года на фоне попыток отмены терапии возникают рецидивы ХВДП и тогда лечение необходимо продолжать.
Длительный приём кортикостероидов должен проходить под контролем АД, плотности костной ткани (денситометрия), сахара крови, холестерина, уровня калия и кальция. Обязательны сопутствующие курсы гастропротекторов, препаратов кальция. Альтернативой кортикостероидам при ХВДП выступают иммуносупрессоры. Они применяются в случаях малой эффективности стероидов, при их плохой переносимости или при невозможности снижения дозировки.
Снизить дозы и длительность глюкокортикоидной терапии у пациентов с ХВДП позволяет дополнительное применение плазмафереза и иммуноглобулина. Внутривенная терапия иммуноглобулином оказывается эффективна у 50% больных ХВДП. Однако её действие непродолжительно, поэтому курсы иммунотерапии необходимо постоянно повторять. Плазмаферез проводят с частотой 2 раза в неделю до клинического улучшения (примерно 1,5 мес). Затем сеансы постепенно урежают до 1 раза в месяц.
Прогноз
Адекватное лечение ХВДП позволяет добиться полного или почти полного регресса симптомов полиневропатии. Лишь у 10% пациентов отмечается сохранение или усугубление клиники. В 85% случаев спустя 5 лет от дебюта остаётся минимальный неврологический дефицит.
Важное прогностическое значение имеет продолжительность первичного нарастания симптомов ХВДП. Если она больше 3-х месяцев, то выздоровление может занять всего 1 год. Однако большинство заболевших ХВДП нуждается в длительном лечении и сталкивается с возвратом симптомов при его отмене.
Источник
Хроническая воспалительная демиелинизирующая полинейропатия (ХВДП)
Что означают эти термины?
«Хроническая» — означает, что заболевание имеет длительный курс течения, а симптоматика может неуклонно прогрессировать и рецидивировать. Для установления диагноза хронической полинейропатии должно пройти более 8 недель от момента появления первых симптомов.
«Воспалительная» — подразумевает «воспаление» как основной механизм повреждения периферических нервов вследствие нарушения комплексной работы иммунной системы, поэтому данное заболевание также можно назвать “аутоиммунным”.
«Демиелинизирующая» — характеризует тип повреждения периферических нервов, при котором преимущественно страдает миелиновая оболочка нерва.
«Полирадикулонейропатия» — означает, что патологический процесс вовлечено более одного нерва, а также корешки спинного мозга и стволы сплетений.
 Как часто встречается это заболевание?
Как часто встречается это заболевание?
ХВДП является довольно редким заболеванием. Средняя распространенность пациентов с ХВДП в мире в среднем составляет до 0,81-1,90 случаев на 100 000 человек. Мужчины заболевают несколько чаще женщин. Дебютировать ХВДП может в любом возрасте, даже в детском, однако пик заболеваемости приходится на средний возраст — 40-50 лет.
Каковы причины развития заболевания?
Причины развития ХВДП до сих пор полностью не изучены. Однако результаты многочисленных исследований и эффективность иммуномодулирующей терапии указывают на нарушение работы иммунной системы, как ключевой причины развития заболевания. Иммунная система представляет собой очень сложный и гармоничный механизм. Ключевыми звеньями иммунной системы являются антитела, ряд белков сыворотки крови и белые клетки крови, лейкоциты. В норме иммунная система борется с чужеродными агентами (белки, вирусы, бактерии). Однако при ряде заболеваний (аутоиммунные заболевания) компоненты иммунной системы по ошибке начинают работать против собственного организма. К одним из таких заболеваний и относится ХВДП. В данном случае развивается реакция против компонентов оболочки периферических нервов, что проявляется в виде специфических симптомов, характерных для ХВДП.
 Есть ли факторы риска заболевания?
Есть ли факторы риска заболевания?
В качестве триггерных факторов описаны респираторно-вирусные заболевания, оперативные вмешательства, беременность, вакцинация и другие причины, тем не менее прямая связь вышеуказанных факторов с развитием заболевания пока не доказана.
Возможна ли передача заболевания по наследству?
Нет. Существует ряд исследований, в которых выявлены гены, предполагаемые в развитии заболевания. Тем не менее, пока не доказано их участие в риске развития заболевания у потомков.
Как проявляется ХВДП и в чем особенности этого заболевания?
ХВДП — это заболевание периферических нервов. В подавляющем большинстве в патологический процесс вовлекаются так называемые “толстые” нервные волокна, имеющие толстый слой миелиновой оболочки, которая и является мишенью при данном заболевании. Эти волокна несут от головного и спинного мозга к нашей скелетно-мышечной системе информацию о двигательной команде и в обратном направлении о положении тела в пространстве для обеспечения равновесия. Поэтому самым распространенными симптомами являются:
- слабость в руках и ногах
- неустойчивость при ходьбе
- ощущение онемения в кистях и стопах
- похудание мышц и снижение их тонуса
Точный механизм ХВДП до конца не раскрыт ввиду комплексности иммунных реакций, а потому симптоматика и характер течения заболевания могут варьировать. Отсюда выделены так называемые атипичные формы ХВДП, которые несколько отличаются от классического течения заболевания и могут иметь особенности прогноза и лечения. Диагностика таких форм может быть затруднена. К атипичным формам ХВДП относят:
- мультифокальную форму ХВДП (синдром Льюиса-Самнера)
- дистальную форму ХВДП
- чисто сенсорную или чисто моторную формы ХВДП
- ХВДП с острым началом
- хроническую иммунную сенсорную полирадикулонейропатию
Течение заболевания также может быть вариабельным — у части пациентов может развиваться грубая симптоматика, приводящая к инвалидизации, у других — минимальные неврологические нарушения; ряд пациентов может испытывать частые обострения, в то время как встречаются случаи с единственным обострением в жизни.
На основании чего мне установили диагноз ХВДП?
Ключевым в постановке диагноза является клинический осмотр неврологом. Существуют критерии заболевания, предложенные Европейской федерацией неврологических сообществ в 2010 г. Для подтверждения диагноза и исключения альтернативных причин полинейропатии обычно проводится ряд лабораторных анализов, а также инструментальные методы исследования. К сожалению, до сих пор нет “золотого” стандарта диагностики, который с высокой точностью мог бы указывать на «ХВДП». Поэтому диагноз зачастую ставится на основании клинической картины и результатов исследования.
Ключевым инструментальным методом диагностики ХВДП, как и любой полинейропатии, является электронейромиография. Это исследование проводимости периферических нервов при помощи коротких электрических импульсов, передающихся по ходу нерва. Стимуляция приводит к сокращению мышцы, иннервируемой исследуемым нервом, которое регистрируется электродом.
Если данных для установки диагноза окажется недостаточно, могут дополнительно проводиться МРТ сплетений, анализ спинномозговой жидкости, УЗИ периферических нервов и в редких случаях биопсия нерва. К одним из критериев правильности установленного диагноза относится улучшение состояния, либо приостановление прогрессирования заболевания на фоне патогенетической терапии.
Какие варианты лечения ХВДП существуют?
До 80% пациентов с ХВДП имеют эффект от терапии, модулирующей работу иммунной системы. На основании крупных исследований в лечении ХВДП доказанную эффективность имеют следующие варианты лечения:
- глюкокортикостероидные препараты
- препараты внутривенного человеческого иммуноглобулина
- плазмаферез
Ни один из известных на сегодняшний день препаратов не излечивает ХВДП, только позволяет снизить активность заболевания, предупредить от дальнейшего ухудшения или обострения, а также уменьшить выраженность симптомов. Кроме того, ответ на лечение у разных людей может различаться.
Каждый способ лечения имеет свои плюсы и минусы, которые обговариваются врачом, учитывая все индивидуальные особенности?
Глюкокортикостероидные препараты (преднизолон, метилпреднизолон) назначаются в форме таблеток и инфузий. Вначале подбирается высокая доза из расчета массы тела, которая со временем постепенно снижается. Длительность приема и величина поддерживающей дозы зависят от тяжести симптоматики, скорости ее прогрессирования, а также ответа на лечение. Тем не менее, для оценки эффективности лечения, длительность терапии должна быть не менее 12 недель. Несмотря на доказанную эффективность и относительно низкую стоимость, лечение ГКС может быть сопряжено с рядом побочных явлений — набор веса, тошнота, бессонница, раздражительность, обострение язвенной болезни, повышение цифр артериального давления и уровня сахара крови, снижение плотности костной ткани. Поэтому наряду с основным препаратом назначается комплексная терапия для предупреждения развития вышеуказанных последствий лечения.
Аналогичными по эффективности глюкокортикостероидам являются препараты человеческого иммуноглобулина, однако последние гораздо реже сопряжены с развитием побочных эффектов, а потому более безопасны. Пожалуй, главным недостатком такого лечения является его высокая стоимость. Препараты человеческого иммуноглобулина получают путем очистки большого количества (>10,000 л) человеческой плазмы (>1000 доноров), что обуславливает их дороговизну. Лечение заключается в ежемесячном курсовом внутривенном введении препарата. Курс обычно занимает 4-5 дней. В дальнейшем частота введения препарата может варьироваться в зависимости от его эффективности. Важным моментом является выбор препарата. Необходимо обратить внимание на его основные характеристики: препарат должен подходить для проведения высокодозной внутривенной иммунотерапии, содержание IgG должно быть не менее 95%, количества IgA и IgM должны быть следовыми. При этом количество IgA должно быть четко обозначено в инструкции, так как именно с этим классом иммуноглобулинов ассоциировано развитие аллергических реакций.
Третьим вариантом лечения является высокообъемный плазмаферез. Данный способ терапии представляет собой забор плазмы с патогенными антителами через катетер и восполнение ее стерильными растворами, белковыми растворами и/или донорской плазмой. Процедура повторяется около 5 раз, обычно с интервалом через день. Эффект от такого лечения сохраняется на протяжении 3-4 недель. Учитывая его сложность, такой способ терапии не используется для длительного лечения и часто бывает полезен в случае стремительного иили тяжелого обострения.
У некоторых больных, несмотря на грамотное лечение, заболевание всё равно может прогрессировать или не поддаваться контролю. В этих случаях назначаются иммунодепрессанты (микофенолата мофетил, азатиоприн, циклоспорин, циклофосфамид) или моноклональные антитела (ритуксимаб). Назначение данных препаратов должно исходить от врача, имеющего опыт их применения, учитывая все показания и противопоказания, с последующим тщательным контролем эффективности и безопасности терапии.
Нужно ли вносить какие-либо изменения в привычный образ жизни?
Да. Существуют ряд рекомендаций для больных с диагнозом ХВДП:
- избегать любых вирусных и бактериальных инфекций (респираторно-вирусных, энтеровирусных заболеваний и др.)
- больше двигаться — в случае выраженных двигательных нарушений может быть назначена физическая реабилитация, эрготерапия или поддерживающие средства для ходьбы – ортезы и пр.
- ограничить курение, употребление алкоголя, что оказывает негативное влияние на кровообращение, отягощая течение полинейропатии
- исключить прием нейротоксических препаратов, усугубляющий течение полинейропатии
- тщательный уход за стопами очень важен, особенно при наличии сопутствующего сахарного диабета. Необходимо ежедневно осматривать стопы на предмет порезов, мозолей, язв.
- придерживаться диеты с низким содержанием жиров, богатой злаками, фруктами и овощами.
- избегать длительного сдавления конечностей
Каковы прогнозы при данном заболевании?
В целом, продолжительность жизни не отличается от таковой у людей, не имеющих данное заболевание. Течение болезни может быть различным — протекать с частыми обострениями, иметь медленно прогрессирующее течение, либо достигнуть стойкой ремиссии с минимальными клиническими проявлениями. Крайне важным для прогноза является своевременное назначение лечения, тщательное наблюдение за пациентом и эффектами проводимой терапии.
Если у вас есть симптомы полинейропатии или вам поставлен диагноз «Полинейропатия» или «ХВДП», вы можете пройти комплексное обследование в Центре заболеваний периферической нервной системы ФГБНУ НЦН, где вам помогут уточнить диагноз, выявить причины поражения периферических нервов и назначат терапию с позиций доказательной медицины.
Сотрудники центра заболеваний периферической нервной системы консультируют пациентов амбулаторно в рамках ОМС и на коммерческой основе.
ЗАПИСЬ НА ПРИЕМ И ЭНМГ/иЭМГ ПО МНОГОКАНАЛЬНОМУ ТЕЛЕФОНУ
+7 (495) 374-77-76
+7 (985) 931-60-24
Источник
