Код по мкб гиперинсулинемия
Содержание
- Описание
- Дополнительные факты
- Симптомы
- Причины
- Патогенез
- Классификация
- Возможные осложнения
- Диагностика
- Дифференциальная диагностика
- Лечение
- Профилактика
- Прогноз
Названия
Название: Гиперинсулинизм.

Гиперинсулинизм
Описание
Гиперинсулинизм. Клинический синдром, характеризующийся повышением уровня инсулина и снижением сахара в крови. Гипогликемия приводит к слабости, головокружению, повышению аппетита, тремору, психомоторному возбуждению. При отсутствии своевременного лечения развивается гипогликемическая кома. Диагностика причин состояния основывается на особенностях клинической картины, данных функциональных проб, динамическом исследовании глюкозы, ультразвуковом или томографическом сканировании поджелудочной железы. Лечение панкреатических новообразований – хирургическое. При внепанкреатическом варианте синдрома проводят терапию основного заболевания, назначают специальную диету.
Дополнительные факты
Гиперинсулинизм (гипогликемическая болезнь) — врожденное или приобретенное патологическое состояние, при котором развивается абсолютная или относительная эндогенная гиперинсулинемия. Признаки болезни впервые были описаны в начале ХХ века американским врачом Харрисом и отечественным хирургом Оппелем. Врожденный гиперинсулинизм встречается достаточно редко — 1 случай на 50 тыс. Новорожденных. Приобретенная форма заболевания развивается в возрасте 35-50 лет и чаще поражает лиц женского пола. Гипогликемическая болезнь протекает с периодами отсутствия выраженной симптоматики (ремиссия) и с периодами развернутой клинической картины (приступы гипогликемии).
Гиперинсулинизм
Симптомы
Гипогликемия. Понос (диарея). Потливость. Раздражительность. Рвота. Судороги. Тремор. Эмоциональная лабильность.
Причины
Врожденная патология возникает вследствие внутриутробных аномалий развития, задержки роста плода, мутаций в геноме. Причины возникновения приобретенной гипогликемической болезни разделяют на панкреатические, приводящие к развитию абсолютной гиперинсулинемии, и непанкреатические, вызывающие относительное повышение уровня инсулина. Панкреатическая форма болезни встречается при злокачественных или доброкачественных новообразованиях, а также гиперплазии бета-клеток поджелудочной железы. Непанкреатическая форма развивается при следующих состояниях:
• Нарушения в режиме питания. Длительное голодание, повышенная потеря жидкости и глюкозы (поносы, рвота, период лактации), интенсивные физические нагрузки без потребления углеводной пищи вызывают резкое снижение уровня сахара в крови. Чрезмерное употребление в пищу рафинированных углеводов увеличивает уровень сахара крови, что стимулирует активную выработку инсулина.
• Поражение печени различной этиологии (рак, жировой гепатоз, цирроз) приводит к снижению уровня гликогена, нарушению обменных процессов и возникновению гипогликемии.
• Бесконтрольный прием сахароснижающих препаратов при сахарном диабете (производных инсулина, сульфанилмочевины) вызывает медикаментозную гипогликемию.
• Эндокринные заболевания, приводящие к снижению уровня контринсулиновых гормонов (АКТГ, кортизол): гипофизарный нанизм, микседема, болезнь Аддисона.
• Недостаток ферментов, участвующих в процессах обмена глюкозы (печеночная фосфорилаза, почечная инсулиназа, глюкозо-6-фосфатаза) вызывает относительный гиперинсулинизм.
Патогенез
Глюкоза является главным питательным субстратом центральной нервной системы и необходима для нормального функционирования головного мозга. Повышенный уровень инсулина, накопление гликогена в печени и торможение гликогенолиза приводит к снижению уровня глюкозы в крови. Гипогликемия вызывает торможение метаболических и энергетических процессов в клетках головного мозга. Происходит стимуляция симпатоадреналовой системы, увеличивается выработка катехоламинов, развивается приступ гиперинсулинизма (тахикардия, раздражительность, чувство страха). Нарушение окислительно-восстановительных процессов в организме приводит к снижению потребления кислорода клетками коры головного мозга и развитию гипоксии (сонливость, заторможенность, апатия). Дальнейший дефицит глюкозы вызывает нарушение всех обменных процессов в организме, увеличение притока крови к мозговым структурам и спазм периферических сосудов, что может привести к инфаркту. При вовлечении в патологический процесс древних структур мозга (продолговатый и средний мозг, варолиев мост) развиваются судорожные состояния, диплопия, а также нарушение дыхательной и сердечной деятельности.
Классификация
В клинической эндокринологии наиболее часто используется классификация гиперинсулинемии в зависимости от причин возникновения заболевания:
• Первичный гиперинсулинизм (панкреатический, органический, абсолютный) является следствием опухолевого процесса или гиперплазии бета-клеток островкового аппарата поджелудочной железы. Повышению уровня инсулина в 90% способствуют доброкачественные новообразования (инсулинома), реже – злокачественные (карцинома). Органическая гиперинсулинемия протекает в тяжелой форме с выраженной клинической картиной и частыми приступами гипогликемии. Резкое понижение уровня сахара в крови возникает утром, связано с пропуском приема пищи. Для данной формы заболевания характерна триада Уиппла: симптомы гипогликемии, резкое снижение сахара в крови и купирование приступов введением глюкозы.
• Вторичный гиперинсулинизм (функциональный, относительный, внепанкреатический) связан с дефицитом контринсулярных гормонов, поражением нервной системы и печени. Приступ гипогликемии возникает по внешним причинам: голодание, передозировка гипогликемических препаратов, интенсивная физическая нагрузка, психоэмоциональное потрясение. Обострения болезни возникают нерегулярно, практически не связаны с приемом пищи. Суточное голодание не вызывает развернутой симптоматики.
Возможные осложнения
Осложнения можно условно разделить на ранние и поздние. К ранним осложнениям, возникающим в ближайшие часы после приступа, относят инсульт, инфаркт миокарда вследствие резкого снижения метаболизма сердечной мышцы и головного мозга. В тяжелых ситуациях развивается гипогликемическая кома. Поздние осложнения проявляются спустя несколько месяцев или лет от начала болезни и характеризуются нарушением памяти и речи, паркинсонизмом, энцефалопатией. Отсутствие своевременного диагностики и лечения заболевания приводит к истощению эндокринной функции поджелудочной железы и развитию сахарного диабета, метаболического синдрома, ожирения. Врожденный гиперинсулинизм в 30% случаев приводит к хронической гипоксии головного мозга и снижению полноценного умственного развития ребенка.
Диагностика
Диагностика основывается на клинической картине (потеря сознания, тремор, психомоторное возбуждение), данных анамнеза заболевания (время начала приступа, его связь с приемом пищи). Эндокринолог уточняет наличие сопутствующих и наследственных заболеваний (жировой гепатоз, сахарный диабет, синдром Иценко-Кушинга), после чего назначает лабораторные и инструментальные исследования. Пациенту проводится суточное измерение уровня глюкозы крови (гликемический профиль). При выявлении отклонений выполняют функциональные пробы. Проба с голоданием используется для дифференциальной диагностики первичного и вторичного гиперинсулинизма. Во время теста измеряют С-пептид, иммунореактивный инсулин (ИРИ) и глюкозу в крови. Повышение данных показателей свидетельствует об органическом характере болезни.
Для подтверждения панкреатической этиологии заболевания проводят тесты на чувствительность к толбутамиду и лейцину. При положительных результатах функциональных проб показано УЗИ, сцинтиграфия и МРТ поджелудочной железы. При вторичном гиперинсулинизме для исключения новообразований других органов выполняют УЗИ брюшной полости, МРТ головного мозга.
Дифференциальная диагностика
Дифференциальная диагностика гипогликемической болезни проводится с синдромом Золлингера-Эллисона, началом развития сахарного диабета 2 типа, неврологическими (эпилепсия, новообразования головного мозга) и психическими (неврозоподобные состояния, психоз) заболеваниями.
Лечение
Тактика лечения зависит от причины возникновения гиперинсулинемии. При органическом генезе показано хирургическое лечение: частичная резекция поджелудочной железы или тотальная панкреатэктомия, энуклеация новообразования. Объем оперативного вмешательства определяется местоположением и размерами опухоли. После операции обычно отмечается транзиторная гипергликемия, требующая медикаментозной коррекции и диеты с пониженным содержанием углеводов. Нормализация показателей наступает через месяц после вмешательства. При неоперабельных опухолях проводят паллиативную терапию, направленную на профилактику гипогликемии. При злокачественных новообразованиях дополнительно показана химиотерапия.
Функциональный гиперинсулинизм в первую очередь требует лечения основного заболевания, вызвавшего повышенную продукцию инсулина. Всем больным назначается сбалансированная диета с умеренным снижением потребления углеводов (100-150 гр. В сутки). Отдается предпочтение сложным углеводам (ржаные хлебцы, макароны из твердых сортов пшеницы, цельнозерновые крупы, орехи). Питание должно быть дробным, 5-6 раз в день. В связи с тем, что периодические приступы вызывают у пациентов развитие панических состояний, рекомендована консультация психолога. При развитии гипогликемического приступа показано употребление легкоусвояемых углеводов (сладкий чай, конфета, белый хлеб). При отсутствии сознания необходимо внутривенное введение 40 % раствора глюкозы. При судорогах и выраженном психомоторном возбуждении показаны инъекции транквилизаторов и седативных препаратов. Лечение тяжелых приступов гиперинсулинизма с развитием комы осуществляют в условиях реанимационного отделения с проведением дезинтоксикационной инфузионной терапии, введением глюкокортикоидов и адреналина.
Профилактика
Профилактика гипогликемической болезни включает в себя сбалансированное питание с интервалом в 2-3 часа, употребление достаточного количества питьевой воды, отказ от вредных привычек, а также контроль уровня глюкозы. Для поддержания и улучшения обменных процессов в организме рекомендованы умеренные физические нагрузки с соблюдением режима питания.
Прогноз
Прогноз при гиперинсулинизме зависит от стадии заболевания и причин, вызывавших инсулинемию. Удаление доброкачественных новообразований в 90% случаев обеспечивают выздоровление. Неоперабельные и злокачественные опухоли вызывают необратимые неврологические изменения и требуют постоянного контроля за состоянием пациента. Лечение основного заболевания при функциональном характере гиперинсулинемии приводит к регрессии симптомов и последующему выздоровлению.
Источник
Гиперинсулинизм – опасное заболевание, которое заключается в избытке в организме инсулина (абсолютном или относительном) и сопровождается снижением уровня глюкозы в крови. Эта патология встречается довольно редко: гиперинсулинизмом болеет 1 человек из 50 тысяч. Последствиями недуга являются неврологические нарушения, умственные расстройства, судорожная активность. Рассмотрим причины заболевания, его симптомы и методы лечения.
Гиперинсулинизм. Что это такое?
Гиперинсулинизм (или гипогликемическая болезнь) возникает, когда в клетках поджелудочной железы происходит избыточная секреция гормона инсулина. Иногда эту болезнь называют «сахарный диабет наоборот».
Как известно, глюкоза является основным питательным элементом для центральной нервной системы и, в частности, головного мозга.
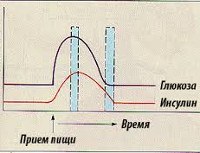
И когда в силу разных причин повышается концентрация инсулина, происходит скопление гликогена в печеночных тканях и замедляется гликогенолиз, происходит снижение значений глюкозы в крови человека.
По МКБ-10 гиперинсулинизм имеет код Е16.1. Патология может быть врожденной или приобретенной (заболевают чаще всего женщины среднего и старшего возраста).
Гиперинсулинизм: симптомы и проявление
Симптомокомплекс гиперинсулинизма впервые описали в 1924 году, одновременно и независимо друг от друга, российский хирург В. Оппель и американский врач С. Харрис.
Первыми признаками заболевания могут быть:
- Усиление чувства голода.
- Слабость.
- Тахикардия.
- Усиленная работа потовых желез.
Важно не оставить без внимания подобные симптомы, которые характеризуют легкую степень заболевания, чтобы в случае подтверждения диагноза вовремя начать лечение.
Гипогликемия средней степени может сопровождаться:
- Тревожностью.
- Беспричинным страхом.
- Чрезмерной вспыльчивостью.
- Тремором.
В дальнейшем, по мере развития болезни, появляется дезориентация в пространстве, нарушения памяти, потеря сознания, судороги. Это тяжелая стадия гиперинсулинизма. Иногда, без оказания своевременной медицинской помощи, у больного может развиться гипогликемическая кома.
В период между приступами симптоматика зависит от стадии недуга: при легкой форме это эмоциональная нестабильность, ухудшение памяти, иногда онемение конечностей, при тяжелой – нарушения речи, энцефалопатия, паркинсонизм.
Приступы болезни обычно происходят после вынужденного голодания или утром натощак. Этому могут способствовать также эмоциональные или физические нагрузки. Почему происходят скачки сахара в крови, читайте в статье.
Обычно в начале приступа человек ощущает слабость, тремор, у него появляется чувство голода, а также страха. Повышается потливость, психическое возбуждение, в дальнейшем могут произойти судороги, потеря сознания и кома.
У лиц, страдающих гиперинсулинизмом, стремительно увеличивается вес тела и может развиться ожирение. Это объясняется частыми приемами пищи, которая содержит быстрые углеводы. Также важно учитывать, что существуют продукты, которые повышают уровень сахара в крови и снижают концентрацию сахара.
Причины гиперинсулинизма
Приобретенная форма патологии вызывается такими факторами:
- Опухоли в островках Лангерганса.
- Другие новообразования, синтезирующие инсулиноподобные вещества.
- Опухоли соединительных тканей, поглощающие глюкозу.
- Чрезмерное употребление сахаропонижающих лекарств при СД.
- Эндокринопатии, вызывающие снижение АКТГ, кортизола.
- Уменьшение процесса синтеза контринсулярных гормонов.
- Нарушения функционирования печени, поджелудочной железы.
- Изменение пищевых привычек.
В зависимости от причин, вызвавших патологию, гиперинсулинизм классифицируют на первичный и вторичный. К первичному типу относят патологии, вызванные опухолевыми процессами, а к вторичному – состояния, связанные с нехваткой контринсулярных гормонов, поражениями печени и центральной нервной системы.
Гиперинсулинизм у детей
Предпосылками развития гипогликемии врожденного типа являются нарушения внутриутробного развития плода или мутации генома.
У большинства детей признаки заболевания проявляются в течение первых полутора лет. Такие младенцы обычно рождаются крупными из-за анаболического эффекта инсулина еще в утробе, несмотря на то, что сахарный диабет у матери не диагностируется, т.е. нет гестационного диабета. О том, как протекает беременности у женщины, больной СД, читайте в статье.
Врожденный гиперинсулинизм является опасной патологией, потому что гипогликемия в раннем возрасте может привести к летальному исходу ребенка или тяжелым нарушениям в работе нервной системы.
Симптомы патологии у новорожденных следующие:
- Апноэ (нарушение дыхания).
- Вялость, в том числе при сосании.
- Сонливость.
- Судороги (один из первых очевидных признаков гипогликемии).
Позднее добавляются другие симптомы, присущие пациентам с данным диагнозом.
Врожденный гиперинсулинизм, диагностированный в неонатальном периоде, чаще всего является преходящим. Современная медицина способна предотвратить хронические осложнения неврологического характера.
Гиперинсулинизм: диагностика
Диагноз «гиперинсулинизм» устанавливает квалифицированный врач, который принимает во внимание сведения анамнеза и симптоматики.
Специалист выявляет возможные патологические процессы, используя результаты различных лабораторных, а также аппаратных исследований, среди которых:
- Определение гликемического профиля больного (показатель уровня сахара в крови).
- Проба с голоданием.
- Исследования на реакции организма на лейцин и толбутамид.
- УЗИ, сцинтиграфия поджелудочной железы.
- МРТ головного мозга.
На усмотрение врача, проводятся и другие методы обследования.
Лечение гиперинсулинизма
Главная задача в лечении гиперинсулинизма – достижение и поддержание нормального показателя уровня глюкозы в крови.
В период обследования в большинстве случаев пациентам проводится постоянное введение раствора глюкозы внутривенно. Для этого больным зачастую устанавливают венозный катетер.
При функциональном гиперинсулинизме рекомендуют соблюдать диету, предполагающую дробное питание с ограничением углеводов.
Больным назначают кортикостероиды (например, Преднизолон).
Во время приступов вводят 40% раствор глюкозы внутривенно.
При гиперинсулизме, вызванном опухолями, показано хирургическое вмешательство.
Профилактика
Оперативное лечение доброкачественных образований в 90% случаев имеет успех и приводит к выздоровлению. Неоперабельные или злокачественные опухоли требуют систематического контроля показателей больного.
Профилактическими мерами для пациентов являются:
- Соблюдение диеты и графика приема пищи.
- Исключение алкоголя и спиртосодержащих продуктов и лекарств.
- Отказ от курения.
- Контроль с помощью глюкометра показателей уровня сахара в крови (нормальное значение глюкозы натощак – от 3,3 до 5,5 ммоль/л).
- Умеренные физические нагрузки.
При соблюдении всех предписаний врача, больные гиперинсулинизмом могут вести полноценный образ жизни.
Поделиться ссылкой:
Источник
Рубрика МКБ-10: E16.1
МКБ-10 / E00-E90 КЛАСС IV Болезни эндокринной системы, расстройства питания и нарушения обмена веществ / E15-E16 Другие нарушения регуляции глюкозы и внутренней секреции поджелудочной железы / E16 Другие нарушения внутренней секреции поджелудочной железы
Определение и общие сведения[править]
Врожденный гиперинсулинизм
Синонимы: врожденный изолированный гиперинсулинизм
Врожденный изолированный гиперинсулинизм — редкое эндокринное заболевание, является наиболее частой причиной тяжелой и стойкой гипогликемии в неонатальном периоде и раннем младенчестве. Врожденный гиперинсулинизм характеризуется чрезмерной или неконтролируемой секрецией инсулина и повторяющимися эпизодами глубокой гипогликемии, требующей неотложного и интенсивного лечения для предотвращения неврологических осложнений.
Врожденный изолированный гиперинсулинизм включает в себя 2 различных формы заболевания: чувствительный к диазоксиду диффузный гиперинсулинизм и диазоксид-резистентный гиперинсулинизм.
Распространенность оценивается в 1/50 000 живорождений, но она может достигать 1/2500 в популяциях с близкородственными браками.
Этиология и патогенез[править]
Девять генов ассоциированы с развитием с врожденного изолированного гиперинсулинизма, среди них наиболее часто встречаются дефекты в генах ABCC8 и KCNJ11, кодирующих АТФ-чувствительный калиевый канал в бета-клетках поджелудочной железы.
Клинические проявления[править]
Возраст манифестации врожденного гиперинсулинизма варьируется от рождения до ранней зрелости, но чаще всего в неонатального периоде. Новорожденные, часто крупные при рождении, имеют низкую толерантность к голоданию и стойкую гипогликемию. Гипогликемические эпизоды варьируются от легких (вялость, гипотония и раздражительность) до тяжелых и потенциально фатальных эпизодов с апноэ, судорогами или комой, которые приводят к неврологическим осложнениям. При позднем начале врожденного гиперинсулинизма пациенты обычно проявляют признаки гипогликемии (бледность, профузная потливость и тахикардия). В некоторых случаях гипогликемия может быть спровоцирована анаэробным упражнением (индуцированный нагрузкой гиперинсулинизм) или приемом богатой белками пищи (синдром гиперинсулинизм — гипераммонемия и гиперинсулинизм вследствие дефицита 3-гидроксилацил-КоА-дегидрогеназы.
Другие формы гипогликемии: Диагностика[править]
Стойкие гипогликемические эпизоды (которые требуют внутривенного введения раствора глюкозы >8 мг/кг/мин для поддержания нормогликемии) и чувствительность к глюкагону — являются очень показательными для врожденного гиперинсулинизма. Во время гипогликемических эпизодов (гликемия <3 ммоль/л) обнаруживается сывороточный инсулин/С-пептид, низкие кетоновые тела, снижены жирные кислоты и аминокислоты с разветвлённой цепью. Позднее начало врожденного гиперинсулинизма может потребовать проведения провокационных тестов (например, прием глюкозы или лейцина, физические упражнения). Случаи, не реагирующие на прием диазоксида, должны быть отнесены к фокальному или диффузному гиперинсулинизму с помощью генетического тестирования (мутации ABCC8/KCNJ11) и проведения позитронной эмиссионной томографии.
Дифференциальный диагноз[править]
Дифференциальный диагноз включает транзиторную гиперинсулинемическую гипогликемию у новорожденных от матерей с сахарным диабетом или в результате перинатального стресса. Многие синдромы, сопровождаемые гипогликемией, следует учитывать при дифференциальном диагнозе врожденной гипогликемии с поздним началом: врожденное расстройство гликозилирования Ia и Ib (PMM2-CDG и MPI-CDG), синдромы Беквита-Видемана, Перлмана, резистентности к инсулину, синдромы Сотоса, Тимоти, Унидины и Ашера типа 1. Инсулинома и гипогликемия, индуцированная лекарственными средствами (бета-блокаторы, факторы роста лейкоцитов) также должны приниматься во внимание при врожденной гипогликемии с поздним началом.
Другие формы гипогликемии: Лечение[править]
Нормогликемия должна быть быстро восстанавлена и поддерживаться для предотвращения необратимого повреждения головного. В тяжелых случаях можно использовать глюкагон. Диазоксид является средством первой линии, октреотид добавляется в качестве дополнения. Резекция поджелудочной железы предлагается для фокальной врожденной гипергликемии (локализована с помощью ПЭТ. Практически полная панкреаэктомия может быть предложена пациентам, резистентным к диете и лекарственной терапии. Пациентов с реакцией на диазоксид оценивают на устойчивость к голоданию, а затем тщательно мониторируют рост и развитие.
Прогноз
Долгосрочные осложнения включают в себя неврологические осложнения и в случаях субтотальной панкреатектомии — непереносимость глюкозы и сахарный диабет.
Профилактика[править]
Прочее[править]
Гипогликемия, вызванная употреблением алкоголя
Прием алкоголя — распространенная причина тяжелой гипогликемии у грудных детей и детей старшего возраста. Ребенок может незаметно от взрослых выпить алкогольный напиток во время вечеринки. В этом случае гипогликемия обычно возникает на следующее утро. Иногда родители сами дают ребенку пиво или вино.
Превращение этанола в ацетальдегид катализируется алкогольдегидрогеназой. Кофактором этого фермента служит НАД — вещество, необходимое для глюконеогенеза. Прием этанола приводит к быстрому расходованию НАД и резкому торможению глюконеогенеза в печени. Этанол вызывает гипогликемию только после 6—8-часового голодания (когда запас гликогена в печени иссякает).
При легкой или умеренной гипогликемии ребенку дают питье и пищу, богатые глюкозой. Тяжелую гипогликемию устраняют в/в инфузией глюкозы. После единичного приступа гипогликемии, если установлен факт употребления алкоголя, обследовать ребенка не требуется.
Источники (ссылки)[править]
https://www.orpha.net
Дополнительная литература (рекомендуемая)[править]
1. Becker KL, et al (eds). Principles and Practice of Endocrinology and Metabolism. Philadelphia: Lippincott, 1990. Pp. 1074.
Действующие вещества[править]
Источник
