Код по мкб аспления
Содержание
- Описание
- Дополнительные факты
- Симптомы
- Причины
- Патогенез
- Возможные осложнения
- Диагностика
- Дифференциальная диагностика
- Лечение
- Прогноз
- Профилактика
Названия
Название: Аспления.
Аспления
Описание
Аспления. Врожденная или приобретенная патология, характеризующаяся отсутствием селезенки. Данное состояние проявляется повышенным тромбообразованием и снижением резистентности организма к инфекциям. При наличии врожденного комбинированного порока преобладают кардиальные симптомы: цианоз кожи и губ, одышка, тахикардия, гипер- или гипотензия. Диагноз устанавливают на основании данных УЗИ, сцинтиграфии селезенки, анализа крови. Аспления после спленэктомии не требует лечения. При сочетании аномалии развития селезенки и других органов показано хирургическое вмешательство в зависимости от вида порока.
Дополнительные факты
Аспления (алиения) – патологическое состояние, возникающее в результате первичной агенезии или хирургического удаления селезенки. Агенезия органа наблюдается менее чем в 0,1 % случаев всех заболеваний селезенки, поражая преимущественно мальчиков. Врожденная патология часто сопровождается недоразвитием других органов (сердца, магистральных сосудов, кишечника, печени и тд ). Послеоперационная аспления встречается чаще у мужчин молодого и среднего возраста (30-45 лет). В течение нескольких месяцев после перенесенной спленэктомии пациенты находятся в группе риска по возникновению тяжелых инфекционных заболеваний.
Аспления
Симптомы
Лейкоцитоз. Одышка. Тромбоцитоз.
Причины
Этиология заболевания различна. Патология может быть врожденной и формироваться уже в пренатальном периоде или возникать вследствие хирургического удаления органа в результате различных заболеваний. В гастроэнтерологии выделяют две группы причин асплении:
• Аномалии внутриутробного развития. Нарушения дифференцировки тканей плода возникают на 31-36 дне эмбриогенеза. Причиной врожденной асплении могут служить негативные факторы внешней среды (радиоактивное облучение, плохая экология), перенесенные матерью во время беременности инфекционные заболевания (сифилис, гонорея, грипп и тд ), прием некоторых лекарственных препаратов (антибиотиков, транквилизаторов). При незначительном влиянии тератогенных факторов развивается изолированное недоразвитие селезенки, при продолжительном воздействии — тяжелые комбинированные нарушения в закладке органов грудной и брюшной полости (сердца, сосудов, кишечника и тд ).
• Хирургическое вмешательство. Операции по удалению органа показаны при тяжелых врожденных и приобретенных анемиях (наследственной гемолитической желтухе, серповидноклеточной и аутоиммунной гемолитической анемиях), идиопатической тромбоцитопенической пурпуре, лимфогранулематозе, хроническом лейкозе. Спленэктомию выполняют при травматическом разрыве органа, больших кистах и абсцессах, новообразованиях, инфаркте селезенки.
Патогенез
Селезенка выполняет важные иммунологические, кроветворные, обменные и фильтрационные функции в организме. Несмотря на то, что при отсутствии органа часть его функций берет на себя печень и лимфатические узлы, на перестройку организма уходит 2-3 месяца. При асплении прекращается тормозящее влияние селезенки на гемопоэз, в результате чего происходит рост количества всех клеток крови (эритроцитов, лейкоцитов, тромбоцитов). На фоне алиении наблюдается увеличение числа ретикулоцитов, появление телец Жолли, изменение формы кровяных клеток. Повышенное количество тромбоцитов повышает риск тромбоэмболических осложнений. Большое значение при алиении имеет снижение защитных сил организма. Ослабление иммунитета связано с торможением иммуногенной и фагоцитарной функций, что приводит к повышению восприимчивости пациента к инфекционным заболеваниям.
Возможные осложнения
Врожденная алиения является тяжелой, часто несовместимой с жизнью патологией. При отсутствии хирургического лечения смертность от асплении, сочетающейся с комбинированными пороками сердца, на первом году жизни достигает 95%. При изолированной аномалии селезенки увеличивается вероятность развития гнойно-инфекционных осложнений (септикопиемии, менингита). После спленэктомии в связи с повышенным тромбообразованием может возникать ишемический инсульт, тромбоэмболия легочной артерии, тромбозы сосудов нижних конечностей, инфаркт миокарда. Аспления ухудшает течение всех инфекционных заболеваний, приводя к развитию сепсиса, энцефалита, тотальных пневмоний, которые могут стать причиной летального исхода.
Диагностика
Диагностика послеоперационной асплении не вызывает трудностей. Заболевание выявляется при осмотре, сборе анамнеза и УЗИ органов брюшной полости. Важное практическое значение имеет диагностика врожденной алиении. При подозрении на агенезию органа специалист (неонатолог, педиатр, детский гастроэнтеролог) назначает следующие обследования:
• УЗИ селезенки. Позволяет выявить асплению. При исследовании других органов брюшной полости часто определяется аномальное расположение печени, кишечника.
• Сцинтиграфию селезенки. С помощью радиоизотопного сканирования удается обнаружить алиению. Данный метод позволяет провести дифференциальную диагностику с другими аномалиями внутриутробного развития.
• Общий анализ крови. При асплении у больных наблюдается стойкий лейкоцитоз, ускорение СОЭ, тромбоцитоз. В красной крови обнаруживается повышенное количество ретикулоцитов, эритроцитов, тельца Хауэлла—Жолли, внутриклеточные включения Гейнца.
Дифференциальная диагностика
Дифференциальную диагностику асплении проводят с полной транспозицией органов, что легко выявляется с помощью инструментальных методов исследования. Заболевание следует отличать от микросплении, а в пожилом возрасте – от старческой атрофии органа.
Лечение
Всем пациентам после спленэктомии показаны профилактические мероприятия и охранительный режим. Рекомендовано проведение сезонной вакцинации против гриппа, пневмококковой и менингококковой инфекции. При высоком тромбоцитозе с целью профилактики осложнений рекомендовано назначение антиагрегантов.
За новорожденными с изолированной аспленией осуществляется наблюдение участкового педиатра и детского кардиолога. При алиении, сочетающейся с кардиальными пороками, показано хирургическое лечение. Выбор операции зависит от тяжести сопутствующей патологии сердца, возраста пациента и его соматического состояния. В некоторых случаях на первом этапе проводят наложение шунта между аортой и легочной артерии для уменьшения сердечной недостаточности. При стабилизации состояния приступают к оперативному лечению основного врожденного порока сердца. Помимо хирургических манипуляций при асплении проводят симптоматическую терапию: ингаляции увлажненным кислородом, внутривенное введение стабилизирующих гемодинамику препаратов.
Прогноз
Прогноз патологии зависит от наличия аномалий развития других органов, симптоматики и осложнений. При тяжелых комбинированных пороках прогноз неблагоприятный. Даже после проведенной операции остается вероятность летального исхода от септических осложнений и острой сердечной недостаточности. У больных после спленэктомии при соблюдении охранительного режима прогноз удовлетворительный.
Профилактика
Профилактикой врожденной асплении является планирование беременности, санация хронических очагов воспаления у матери. В период вынашивания ребенка женщине рекомендовано вести здоровой образ жизни, придерживаться основ рационального питания. После спленэктомии больным необходимо исключить тяжелые физические нагрузки, вредную пищу и алкоголь, избегать контактов с инфекционными больными, своевременно проходить диспансеризацию и вакцинацию. Больным с аспленией не рекомендовано посещать тропические страны из-за опасности заражения тяжелыми заболеваниями (малярией, трипаносомозом и тд ).
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Дифференциальная диагностика
- Лечение
- Прогноз
- Профилактика
Названия
Название: D73,4 Киста селезенки.
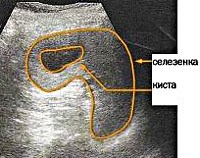
D73.4 Киста селезенки
Описание
Киста селезенки. Полость в паренхиме селезенки, заполненная жидкостью и отграниченная капсулой от окружающих тканей. При малых размерах симптомы болезни отсутствуют. Рост и увеличение количества полостей приводит к появлению тошноты, отрыжки, рвоты, болезненных ощущений в левом подреберье, отдающих в левую руку, лопатку. Ухудшается общее состояние пациента: возникает головная боль, слабость, головокружение. Диагностика заключается в проведении хирургического осмотра, УЗИ И МСКТ селезенки. Пациенты, имеющие образования небольших размеров, требуют динамического УЗ-контроля. При наличии показаний проводят удаление кисты с полной или частичной резекцией органа, пункцию полости с введением склерозирующих веществ.
Дополнительные факты
Киста селезенки – округлое очаговое образование селезенки, внутри которого находится серозная или геморрагическая жидкость. Впервые непаразитарная селезеночная киста была обнаружена в 1829 г. Французским анатомом Г. Андралем в ходе аутопсии, а спустя почти 40 лет была проведена первая спленэктомия по поводу данной патологии. Распространённость заболевания в мире составляет 1%. Киста селезенки возникает преимущественно в возрасте от 35 до 55 лет, чаще поражает лиц женского пола. Исходя из особенностей клиники, в половине случаев заболевание обнаруживается случайно, при проведении ультразвукового исследования ОБП.

D73.4 Киста селезенки
Причины
Причиной заболевания может служить внутриутробная аномалия развития селезенки. На стадии эмбриогенеза под воздействием различных факторов (приема медикаментов, алкоголя, табака, неблагоприятных условий внешней среды) формируется сосудистая мальформация, образуются патологические полости, которые после рождения могут видоизменяться. Приобретенные кисты могут возникать в результате:
• Исхода абсцесса или инфаркта селезенки. После пункционного лечения абсцесса или разрешения инфаркта на его месте могут образовываться патологические полости, которые со временем формируют стенки и заполняются серозной жидкостью.
• Операций на селезенке. Хирургическое удаление части органа, иссечение абсцесса и другого патологического образования может стать причиной формирования кисты.
• Травматического поражения селезенки. Ушибы, ранения брюшной полости, которые сопровождаются центральным или подкапсульным разрывом органа, способствуют формированию патологического полостного образования.
• Паразитарной инфекции. Заболевание возникает при попадании в организм пациента личинок свиного цепня, эхинококка. Проникая в селезенку, цестоды образуют в тканях органа обособленные кистозные полости.
Классификация
Кисты селезенки делятся на одиночные и множественные, однокамерные и многокамерые. Содержимое кистозной полости может быть серозным или геморрагическим. Исходя из этиологии, выделяют следующие виды образований:
• Истинная (врожденная) киста. Образование формируется внутриутробно и относится к порокам развития селезенки. После рождения киста может увеличиваться в размерах или уменьшаться вплоть до полного исчезновения. Врожденные кисты изнутри выстланы эндотелием.
• Ложная (приобретённая) киста. Развивается вследствие травм, операций, патологических изменений селезенки, тяжелых инфекционных заболеваний (брюшной тиф, грипп). Стенки капсулы образуются из поврежденных тканей органа.
• Паразитарная киста. Формируется при попадании личинок цестод в селезенку. Паразиты выделяют эндотоксины, которые вызывают интоксикацию всего организма и постепенную атрофию органа.
Симптомы
Клиническая картина зависит от локализации, размеров и вида образования. При небольшой (менее 2-3 см) одиночной кисте признаки заболевания отсутствуют. Возникновение первых симптомов связано с увеличением размеров полостного образования или формированием в нем воспалительных процессов. В этом случае появляется периодическая ноющая боль в подреберье слева, слабость, головокружение. По мере роста кисты присоединяются интенсивные боли, иррадиирущие в левую лопатку и плечо, тошнота и рвота. После приема пищи отмечается тяжесть и дискомфорт в области левого подреберья. Редко возникает нарушение в работе дыхательной системы: появляется одышка, сухой кашель, неприятные ощущения в области грудины при глубоком вдохе.
Возможные осложнения
Воздействие факторов внешней среды (ушиб, удар) может привести к прорыву кисты селезенки и излитию содержимого в полость живота. При отсутствии экстренных лечебных мероприятий данное состояние служит причиной перитонита, а в тяжелых случаях — летального исхода. Нагноение кисты вызывает формирование абсцесса, интоксикацию организма вплоть до развития бактериемии. Длительное течение болезни может спровоцировать спонтанное кровотечение в полость образования, а при его разрыве – кровотечение в брюшную полость.
Диагностика
Ввиду отсутствия симптоматики при небольших объемах кисты заболевание удается обнаружить на поздних стадиях или при прохождении плановых диагностических и хирургических манипуляций. Для подтверждения диагноза необходимо провести следующие процедуры:
• Осмотр хирурга. В ходе физикального обследования специалист может заподозрить патологию со стороны селезенки, однако наличие кисты можно определить только с помощью инструментальных методов исследования.
• УЗИ селезенки. Является основным методом диагностики. При врожденной кисте визуализируется шаровидное анэхогенное образование с четкими контурами, при ложной — округлое образование с выраженной капсулой и признаками кальциноза стенки, при паразитарной — образование неправильной формы с выраженным кальцинозом капсулы.
• МСКТ селезенки с контрастированием. Наиболее современный и эффективный метод исследования. Визуализирует точные размеры и локализацию кисты, позволяет выявить природу заболевания (паразитарная, травматическая киста). При наличии истинной кисты определяет сосуд, питающий стенку образования.
Лабораторные исследования крови малоинформативны и рекомендованы для проведения дифференциальной диагностики кисты с абсцессом и другими воспалительными заболеваниями селезенки. При подозрении на паразитарную природу болезни назначают серологическое исследование крови (РНГА, ИФА, РНИФ), кожно-аллергическую пробу — реакцию Касони.
Дифференциальная диагностика
Дифференциальная диагностика проводится с доброкачественными и злокачественными селезеночными новообразованиями.
Лечение
Тактика лечения основывается на данных о величине и количестве образований, их местоположении и общем состоянии больного. При малой непаразитарной кисте (менее 3 см) пациенту показано динамическое наблюдение и прохождение УЗИ селезенки 1-2 раза в год. По мере увеличения объема образования, появления симптомов болезни, присоединения инфекции встает вопрос о применении хирургических методов лечения. К абсолютным показаниям к оперативному вмешательству относят прорыв кисты в абдоминальную полость, абсцедирование, развитие кровотечения, наличие одной большой (более 10 см) или нескольких (более 5) малых патологических полостей. Хирургические манипуляции рекомендованы при постоянно рецидивирующем течении заболевания (более 4-х эпизодов в год).
При множественных кальцинированных кистах с поражением более 50% площади селезенки проводят полное удаление органа — спленэктомию. Лечение небольшого образования выполняют путем пункции кисты, аспирации ее содержимого и последующего введения в спавшуюся полость склерозирующих препаратов. При одиночном образовании осуществляют иссечение кисты с капсулой и проведение аргоноплазменной коагуляции пораженных участков селезенки. Средние и несколько небольших полостей, расположенных рядом, резецируют вместе с участком органа. В современной хирургии наиболее эффективным и малотравматичным методом удаления кисты признана лапароскопия. Лапароскопическая операция позволяет значительно сократить реабилитационный период и уменьшить послеоперационный болевой синдром. При истинной кисте показано комбинированное лечение, которое заключается в чрескожной деэпителизации под контролем УЗИ с дальнейшей эмболизацией артерии, питающей стенку образования.
Прогноз
Прогноз заболевания зависит от местоположения, размеров кисты, количества образований и наличия осложнений. При небольшой одиночной кисте селезенки, которая не увеличивается в размере и не нагнаивается, прогноз благоприятный. Развитие воспалительных изменений, рост количества множественных образований, увеличение одиночной полости, прорыв кисты может повлечь за собой серьезные жизнеугрожающие осложнения.
Профилактика
Профилактика кисты подразумевает своевременное посещение диспансерных осмотров, соблюдение правил личной гигиены. Больным, имеющим в анамнезе операции на селезенке, необходимо раз в год проходить УЗИ-контроль. Пациентам рекомендовано отказаться от травмоопасных видов спорта.
Источник
Содержание
- Синонимы диагноза
- Описание
- Дополнительные факты
- Симптомы
- Причины
- Классификация
- Возможные осложнения
- Диагностика
- Дифференциальная диагностика
- Лечение
- Прогноз
- Профилактика
Другие названия и синонимы
Пороки развития селезенки.
Названия
Название: Аномалии развития селезенки.
Аномалии развития селезенки
Синонимы диагноза
Пороки развития селезенки.
Описание
Аномалии развития селезенки. Стойкие изменения морфологической структуры органа, возникающие в результате нарушений развития во внутриутробном периоде. Клинически могут протекать бессимптомно, проявляться болью в левой половине живота, тошнотой, нарушением стула, в тяжелых случаях — приводить к летальному исходу. Диагностика основывается на данных физикального осмотра, УЗИ, сцинтиграфии селезенки, общего анализа крови. Пациентам с бессимптомными пороками показано врачебное наблюдение. При наличии клинических проявлений выполняют хирургическое лечение: спленэктомию, удаление добавочных долек.
Аномалии развития селезенки
Дополнительные факты
Аномалии развития селезенки — врожденное изменение формы, размеров и расположения органа. Пороки встречаются редко, в среднем, в 0,1-0,3% случаев всех заболеваний селезенки и часто сочетаются с врожденными патологиями других систем и органов (печени, мочевыводящей и сердечно-сосудистой систем, желудочно-кишечного тракта). Тяжелые аномалии выявляются во время пренатальной диагностики или на первых днях жизни, асимптомные — могут являться случайной находкой при исследовании органов брюшной полости. Врожденные патологии развития селезенки в равной степени встречаются у лиц мужского и женского пола.
Симптомы
Лейкоцитоз. Рвота. Тошнота.
Причины
Возникновение пороков возможно на любом этапе внутриутробного развития. Формирование селезёнки начинается на 5-й неделе эмбриогенеза в толще мезенхимы дорсальной брыжейки. Впоследствии орган увеличивается в размерах, обрастает лимфоидной тканью, венозными синусами и другими кровеносными сосудами. К середине 8-го месяца эмбрионального периода формирование селезенки заканчивается, снижается интенсивность гемопоэза, увеличивается лимфопоэз. На возникновение аномалии развития могут оказать влияние следующие факторы:
• Неблагоприятные условия окружающей среды. Врожденные патологии формируются под воздействием тератогенных факторов, с которыми сталкивается мать в период беременности (загазованность и запыленность воздуха, радиоактивное излучение и тд ). Помимо неблагополучной экологии, к возникновению нарушений у плода может привести напряженная и стрессовая обстановка в семье беременной женщины.
• Вредные привычки родителей. Аномалии внутриутробного развития может вызывать курение, употребление алкоголя и наркотических веществ женщиной до и во время беременности. Вероятность врожденной патологии возрастает при алкоголизме и приеме наркотиков отцом ребенка на момент зачатия.
• Инфекции. Возникновению пороков внутренних органов способствуют перенесенные матерью во время вынашивания ребенка бактериальные, вирусные и паразитарные инфекционные болезни (герпес, грипп, сифилис, токсоплазмоз и тд ).
• Прием запрещенных медикаментов. Негативное влияние на дифференцировку и закладку селезенки плода оказывает использование некоторых лекарственных средств, противопоказанных к приему в течение беременности (тетрациклины, макролиды, цитостатики, нейролептики и тд ).
• Наследственность. Одной из теорий возникновения аномалии развития считается наследование дефектов хромосомного набора родителей, при которых происходит недоразвитие или формирование добавочных долек селезенки. Однако специальных исследований по данному вопросу не проводилось.
Классификация
Изолированная врожденная аномалия селезенки встречается редко. В основном патология сочетается с пороками формирования других органов и систем (печени, почек, сердца, репродуктивной системы). В гастроэнтерологии различают следующие виды аномалий селезенки:
• Добавочная селезенка. Наиболее частая аномалия, составляет около 30% от всех врожденных пороков органа. Добавочные дольки чаще локализуются в зоне ворот главной селезенки, но могут обнаруживаться в придатке яичка, поджелудочной железе и тд Число дополнительных долек может доходить до нескольких десятков. Диаметр долек колеблется от 1 до 8-10 тд Данная патология имеет бессимптомное течение и чаще всего не оказывает влияния на качество жизни.
• Киста селезенки. Врожденные кисты встречаются достаточно редко, в 10% от всех кист органа. Чаще обнаруживаются эпидермальные полостные образования, внутренняя поверхность которых выстлана многослойным эпителием, а содержимое представлено роговыми чешуйками. Клинические проявления патологии зависят от величины кисты. Размеры могут варьировать от 0,5 до 10-15 см в диаметре.
• Аспления (алиения). Врожденное отсутствие селезенки встречается очень редко и является тяжелой патологией. Аспления в 90% случаев приводит к смерти в течение первого года жизни в связи с тем, что сочетается с тяжелыми, часто неоперабельными, пороками сердца и крупных сосудов. У пациентов возникают нарушение иммунитета и коагуляции, снижение концентрации гемоглобина и других компонентов крови.
• Микроспления. Порок возникает редко и проявляется резким уменьшением размеров органа при сохранении нормальной функции. При отсутствии тяжелой патологии со стороны других органов данная аномалия не ухудшает качество жизни пациента.
• Полиспления. При этом дефекте развития паренхима органа разделена бороздами на 2-9 равных долек, которые соединяются между собой соединительнотканными тяжами и сосудами в области ворот селезенки. Патология встречается в 3 раза чаще, чем аспления, и также сочетается с аномалиями сердечно-сосудистой системы.
• Аномалии расположения селезенки. Эктопия является достаточно распространённой патологией из-за большой подвижности органа. Селезенка может располагаться в забрюшинном пространстве, в пупочной или диафрагмальной грыжах. При транспозиции внутренних органов селезенка локализуется в брюшной полости справа. «Блуждающая» селезенка встречается чаще других дистопий и может сопровождаться диспепсическими и дизурическими явлениями.
Возможные осложнения
Аспления вызывает развитие серьезных осложнений (сепсис, тромбоз) вплоть до смертельного исхода. Нагноение врожденной кисты приводит к абсцедированию. При разрыве кистозных полостей и излитии содержимого в полость живота развивается перитонит, а затем сепсис. Кисты огромных размеров могут сдавливать крупные сосуды, расположенные в брюшной полости, кишечник, приводя к возникновению ишемии и некроза соседних органов, кишечной непроходимости. Смещение блуждающей селезенки вызывает заворот органа, что является причиной нарушения кровоснабжения, возникновения инфаркта и некроза селезенки.
Диагностика
Исследование пороков формирования органа является предметом изучения врачей различных специальностей (гастроэнтерологов, неонатологов, хирургов). Бессимптомные аномалии часто не диагностируются при жизни и обнаруживаются посмертно на аутопсии. Для выявления врожденных пороков селезенки проводятся следующие исследования:
• Осмотр детского гастроэнтеролога. Заподозрить аномалии со стороны селезенки при осмотре возможно только на фоне клинических проявлений болезни (асимметрии живота, боли в подреберье слева). При комбинированных врожденных пороках сердца в рамках кардиоспленического синдрома специалист назначает ультразвуковое исследование селезенки.
• УЗИ селезенки. Позволяет оценить размеры, форму органа, выявить дополнительные дольки. Данный метод визуализирует врожденные кисты, их конфигурацию и величину.
• Сцинтиграфия селезенки. Позволяет определить размеры, местоположение, дополнительные образования органа. С помощью радиоизотопного сканирования оценивают функциональное состояние паренхимы и выявляют аномалии селезенки.
• Анализ крови. При асплении у пациентов отмечается лейкоцитоз со сдвигом лейкоцитарной формулы влево. В красной крови обнаруживается анемия, анизоцитоз, пойкилоцитоз. Отмечается повышение количество тромбоцитов и ретикулоцитов.
В спорных случаях или при недостаточной визуализации с помощью стандартных диагностических методов проводят МСКТ селезенки с контрастированием. Исследование выявляет точные размеры и локализацию органа, дополнительные дольки и кистозные полости.
Дифференциальная диагностика
Дифференциальная диагностика зависит от вида аномалии. Врожденные кисты и добавочные дольки следует отличать от новообразований селезенки, надпочечников и поджелудочной железы. В зрелом возрасте микросплению дифференцируют со старческой атрофией органа.
Лечение
Выбор лечебных мероприятий зависит от выраженности клинических симптомов и вида аномалии. Аспления, входящая в состав кардиоспленического синдрома, не поддается лечению и является несовместимым с жизнью заболеванием. Различные аномалии локализации селезенки, как правило, не нуждаются в лечении и требуют периодического наблюдения гастроэнтеролога. При блуждающей селезенке в связи риском перекрута ножки показана спленэктомия. Тактика лечения по отношению к добавочным долькам различна. При отсутствии симптоматики показано тщательное диспансерное наблюдение. При возникновении гиперспленизма проводят хирургическое удаление дополнительных долек. При интраоперационном обнаружении добавочных долек у пациентов с травмой селезенки с целью профилактики послеоперационного гипоспленизма предпочтительным является их сохранение.
Прогноз
Прогноз заболевания зависит от тяжести порока, наличия симптоматики и поражения других органов. Наличие аномалии в большинстве случаев не влияет на уровень жизни пациента и не ухудшают его здоровье. Только при асплении, сочетающейся с тяжелой патологией сердца, прогноз неблагоприятный.
Профилактика
Основная роль в профилактике врожденных аномалий принадлежит тщательному планированию беременности. Перед предполагаемым зачатием будущим родителям рекомендуется пройти комплексное обследование для обнаружения возможных скрытых и хронических инфекций, ЗППП. В период беременности женщине необходимо отказаться от вредных привычек, вести здоровый образ жизни, придерживаться основ сбалансированного питания, исключить воздействие агрессивных факторов среды.
Источник
