Код по мкб 10 воспалительный инфильтрат брюшной полости

Содержание
- Описание
- Симптомы
- Причины
- Лечение
Названия
Воспалительный инфильтрат.
Описание
Для обозначения подобных форм воспалительных заболеваний многие авторы пользуются противоречивыми по значению терминами «начинающаяся флегмона», «флегмона в стадии инфильтрации» или вообще опускают описание указанных форм заболевания. В то же время отмечается, что формы одонтогеннои инфекции с признаками серозного воспаления околочелюстных мягких тканей встречаются часто и в большинстве случаев хорошо поддаются лечению.
При своевременно начатой рациональной терапии удается предупредить развитие флегмон и абсцессов. И это обосновано с биологических позиций. Подавляющее большинство воспалительных процессов должно заканчиваться и подвергаться инволюции на стадии припухлости или воспалительного инфильтрата. Вариант с дальнейшим их развитием и образованием абсцессов, флегмон — это катастрофа, гибель тканей, т. Е. Части организма, а при распространении гнойного процесса на несколько областей, сепсисе — нередко и смерть. Поэтому, на наш взгляд, воспалительный инфильтрат является самой частой, самой «целесообразной» и биологически обоснованной формой воспаления. По сути, мы часто видим воспалительные инфильтраты в околочелюстных тканях, особенно у детей, при пульпитах, периодонтитах, расценивая их как реактивные проявления этих процессов. Вариантом воспалительного инфильтрата являются периаденит, серозный периостит. Самым существенным для врача в оценке и классификации этих процессов (постановке диагноза) являются распознавание негнойной стадии воспаления и соответствующая тактика лечения.
Симптомы
Воспалительные инфильтраты возникают как за счет контактного распространения инфекции (per continuitatum), так и лимфогенного пути при поражении лимфатического узла с дальнейшей инфильтрацией тканей. Инфильтрат обычно развивается в течение нескольких дней. Температура у больных бывает нормальной и субфебрильной. В области поражения возникают припухлость и уплотнение тканей с относительно четкими контурами и распространением на одну или несколько анатомических областей. Пальпация безболезненная или слабо болезненная. Флюктуация не определяется. Кожные покровы в области очага поражения обычной окраски или слегка гиперемированы, несколько напряжены. Имеет место поражение всех мягких тканей данной области — кожи, слизистой оболочки, подкожно-жировой и мышечной ткани, нередко нескольких фасций с включением в инфильтрат лимфатических узлов. Именно поэтому мы отдаем предпочтение термину «воспалительный инфильтрат» перед термином «целлюлит», которым также обозначают подобные поражения. Инфильтрат может разрешаться в гнойные формы воспаления — абсцессы и флегмоны и в этих случаях его следует рассматривать как предстадию гнойного воспаления, которую не удалось купировать.
Воспалительные инфильтраты могут иметь травматический генез. Локализуются они практически во всех анатомических отделах челюстно-лицевой области, несколько чаще в щечной и области дна полости рта. Воспалительные инфильтраты постинфекционной этиологии локализуются в поднижнечелюстной, щечной, околоушно-жевательной, подподбородочной областях. Четко прослеживается сезонность возникновения заболевания (осенне-зимний период). Дети с воспалительным инфильтратом чаще поступают в клинику после 5-х суток заболевания.
Причины
Воспалительные инфильтратысоставляют многообразную по этиологическому фактору группу. Проведенные исследования показали, что у 37 % больных был травматический генез заболевания, у 23 % причиной служила одонтогенная инфекция. В остальных случаях инфильтраты возникали после различных инфекционных процессов. Эта форма воспаления отмечается с одинаковой частотой во всех возрастных группах.
Лечение
Лечение больных с воспалительными инфильтратами — консервативное. Проводят противовоспалительную терапию с использованием физиотерапевтических средств. Выраженный эффект дают лазерное облучение, повязки с мазью Вишневского и спиртом. В случаях нагнаивания воспалительного инфильтрата возникает флегмона. Тогда проводят хирургическое лечение.
Источник
В брюшной полости располагаются все жизненно важные для человека органы. Пренебрежение стерильностью, неправильное проведение инъекции или оперативного вмешательства в рамках лечебного процесса чревато серьезными осложнениями. К ним относятся локальное воспаление тканей, нагноение, сепсис. Одним из самых опасных последствий считается скопление инфильтрата забрюшинного пространства. Из токсичных веществ и отмерших клеток образуется уплотнение, которое приводит к ухудшению самочувствия. Новообразование требует безотлагательной терапии в условиях стационара.
Определение инфильтрата брюшной полости и код по МКБ-10
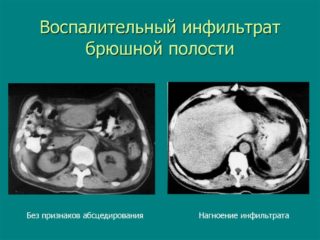 Инфильтрат брюшной полости — патологическое уплотнение из отмерших клеток, лимфы, крови. Клеточные элементы, скопившиеся в области брюшины, в нормальном состоянии не свойственны этому участку живой ткани.
Инфильтрат брюшной полости — патологическое уплотнение из отмерших клеток, лимфы, крови. Клеточные элементы, скопившиеся в области брюшины, в нормальном состоянии не свойственны этому участку живой ткани.
Инфильтрат отличается повышенной плотностью и имеет тенденцию к увеличению в размерах.
Так как инфильтрат не является самостоятельным заболеванием, найти его в международной классификации болезней (МКБ) 10-го пересмотра нельзя. Точный код по МКБ-10 зависит от типа воспаления. Например, постинъекционное уплотнение следует искать по коду T80.8. Если же новообразование связано с разрывом аппендикса, то патология обозначена кодом К35.3. Лимфоидный инфильтрат появляется при инфекционных поражениях организма, а опухолевый — при онкологии. Полное описание заболевания находится в соответствующих разделах системы.
Причины возникновения инфильтрата брюшной полости
 Инфильтрат брюшины возникает в результате попадания в полость нетипичных для неё клеток естественным или искусственным путем. Чаще всего патологическое уплотнение является последствием неправильно выполненной инъекции. Антибиотики, спирт или элементы анестезирующего раствора смешиваются с кровью, лимфой и на этом месте образуется опухоль. Факторы, которые влияют на развитие заболевания:
Инфильтрат брюшины возникает в результате попадания в полость нетипичных для неё клеток естественным или искусственным путем. Чаще всего патологическое уплотнение является последствием неправильно выполненной инъекции. Антибиотики, спирт или элементы анестезирующего раствора смешиваются с кровью, лимфой и на этом месте образуется опухоль. Факторы, которые влияют на развитие заболевания:
- неправильно выбранное место для введения препарата;
- выполнение укола тупой иглой;
- введение препарата в одно и то же место;
- использование неправильной иглы;
- несоблюдение правил асептики.
Стоит отметить, что техника выполнения подкожных и внутримышечных инъекций отличается. Иглы для уколов выбирают короткие и острые. Все инструменты должны быть одноразовыми и стерильными.
Другие причины инфильтративного процесса:
- скопление холестерина в сосудах;
- скопление гликогена при диабете;
- скопление в печеночных клетках триглицеридов;
- скопление фибрина в легких;
- воспаление в малом тазу;
- пропитывание кожи химическими веществами.
Послеоперационный инфильтрат появляется спустя 1-2 недели после вмешательства. В составе уплотнения присутствуют спирты, анестезирующие препараты, антибиотики. Воспалительная разновидность встречается при острых формах заболеваний брюшины (аппендиците, холецистите, перитоните), иммунологических проблемах, аллергических реакциях или врожденных патологиях. В пораженной области скапливается чрезмерное количество лимфоцитов, лейкоцитов, лимфы и крови.
При наличии хронических инфекций болезнетворные бактерии могут перемещаться по организму лимфоидным путем. В брюшной полости они очень быстро размножаются и образуют инфильтрат.
Новообразование в брюшине опухолевой природы состоит из доброкачественных или злокачественных клеток, например, саркомы или миомы.
Клиническая картина
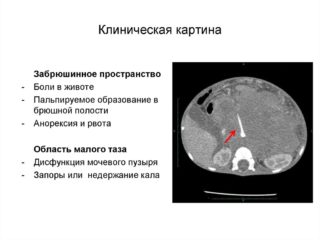 Проявления инфильтрата в пространстве брюшины зависят от первичного заболевания, которое вызвало данное осложнение. Однако, существует и общая симптоматика, характерная для всех типов уплотнений:
Проявления инфильтрата в пространстве брюшины зависят от первичного заболевания, которое вызвало данное осложнение. Однако, существует и общая симптоматика, характерная для всех типов уплотнений:
- тупая, ноющая, продолжительная боль в животе;
- выпирающий пупок;
- появление вмятины на коже при надавливании;
- гипертермия;
- нарушение работы ЖКТ;
- затруднение стула.
Поражению подвергаются все мягкие ткани в области скопления инфильтрата: кожа, слизистая, мышечная, жировая. Отмечается припухлость кожного покрова, выраженная краснота. Пальпация очага вызывает болезненность. При крайней степени интоксикации боль становится невыносимой, появляется лихорадка.
Эндометриодный инфильтрат в брюшной полости скапливается не только на поверхности, но и в глубоких слоях забрюшинного пространства. Он представляет собой плотный комок из грубой рубцовой ткани. Сопровождается спазмами в нижней части живота, болезненными и обильными месячными.
Периаппендикулярный инфильтрат локализуется в правой подвздошной области. При пальпации ощущается как болезненное, плотное и неподвижное образование. Сохраняются симптомы раздражения брюшины: Щеткина-Блюмберга, Образцова, Ситковского, Ровзинга и др.
Диагностика
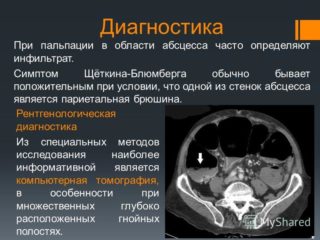 Первый этап диагностики инфильтрата брюшной полости — сбор анамнеза и физический осмотр. Врач пальпирует подреберье, пупочную зону, нижнюю часть живота. Чаще всего используют методику по Образцову-Стражеско, которая позволяет прощупать все внутренние органы брюшины. Появление болезненного синдрома во время осмотра является признаком патологического процесса. Для получения более полной информации о состоянии пациента назначают дополнительные анализы.
Первый этап диагностики инфильтрата брюшной полости — сбор анамнеза и физический осмотр. Врач пальпирует подреберье, пупочную зону, нижнюю часть живота. Чаще всего используют методику по Образцову-Стражеско, которая позволяет прощупать все внутренние органы брюшины. Появление болезненного синдрома во время осмотра является признаком патологического процесса. Для получения более полной информации о состоянии пациента назначают дополнительные анализы.
Основные методы исследования брюшной полости на инфильтрат:
- УЗИ. Эхографический метод диагностики позволяет определить структуру уплотнения. Наличие жидкости внутри капсулы говорит о его кистозной природе.
- Гистологический анализ. Забор материала берется путем пункционной биопсии. Исследованию подлежит содержимое и кусочек ткани патологического образования.
- Компьютерная томография. Более обширный метод исследования. Проводится только в том случае, если для постановки диагноза недостаточно информации.
Методы терапии
 На ранней стадии развития болезни для лечения инфильтрата передней брюшной стенки применяют консервативный метод. Пациенту назначают антибиотики и противовоспалительные препараты, задача которых устранить очаг инфекции и повысить сопротивляемость иммунной системы к патологическим клеткам. Во время терапии допускается локальное использование физиотерапии. Наиболее популярные процедуры:
На ранней стадии развития болезни для лечения инфильтрата передней брюшной стенки применяют консервативный метод. Пациенту назначают антибиотики и противовоспалительные препараты, задача которых устранить очаг инфекции и повысить сопротивляемость иммунной системы к патологическим клеткам. Во время терапии допускается локальное использование физиотерапии. Наиболее популярные процедуры:
- гипотермия;
- электрофорез;
- электромагнитное облучение;
- ультрафиолетовое облучение.
Курс из нескольких сеансов способствует рассасыванию экссудата, купированию болевого синдрома и уменьшению отеков.
Для устранения постинъекционного инфильтрата достаточно регулярной дезинфекции пораженного места и наложения повязки с антибактериальным средством (например, мази Вишневского).
Инфильтрат, образованный на фоне острого хронического заболевания или воспаления, требует хирургического вмешательства. Аппендикулярная форма заболевания лечится только в условиях стационара. Сначала назначают прием медикаментов и специальную диету. Когда орган готов к удалению, проводится аппендэктомия.
В случае абсцесса, перитонита, опухолевых процессов выполняют исследование полости методом лапароскопии. Сразу после этого проводится лапаротомия и обширная полостная операция. Процедура предполагает вскрытие гнойника, санацию брюшины.
Послеоперационный период — самый важный этап на пути к выздоровлению. От пациента требуется соблюдение постельного режима и прием выписанных препаратов. Рецидивы происходят крайне редко. При полном удалении основного очага окончательное выздоровление наступает спустя 4-6 месяцев.
Источник
Инфильтрат брюшной полости, что это такое? Это патологическое состояние, при котором формируется атипичное уплотнение из скопившихся клеток, лимфы, крови. Существует несколько разновидностей этой патологии: воспалительная, лимфоидная, послеоперационная, постинъекционная, опухолевая и др. В этой статье мы рассмотрим некоторые из них.

Воспалительная форма развивается из-за быстрого размножения клеток и появления достаточно большого объема лимфоцитов, лейкоцитов, лимфы и крови, которые выделяются вследствие выпота из кровеносных сосудов. Причинами развития подобной патологии могут быть воспалительные процессы с острым течением, отклонения в работе иммунной системы, аллергические реакции или врожденные заболевания.
Новообразование состоит из клеток, которые принадлежат к различным опухолям, например, саркоме и миоме. Ткани изменяют свой цвет, плотность, появляется болезненность.
Послеоперационный инфильтрат брюшной полости проявляется не сразу. Зачастую это происходит только на 4–14 день после проведения операции. Уплотнение формируется из-за искусственного наполнения тканей спиртом, анестезирующим препаратом, антибиотиком или другими веществами.
Лимфоидная разновидность появляется при некоторых хронических болезнях инфекционной природы.
Симптомы инфильтрата брюшной полости
Рассмотрим перечень возможных признаков заболевания:
- болезненные ощущения при давлении;
- при сильном надавливании остается впадина, которая медленно пропадает (клетки постепенно возвращаются на свое место);
- субфебрильное увеличение температуры тела;
- в зоне брюшины развиваются боли ноющего характера;
- нарушение нормального пищеварения;
- запоры;
- наличие подкожного уплотнения, которое может быть видно даже невооруженным глазом;
- припухлость кожных покровов в зоне поражения;
- покраснение кожи;
- гиперемия (избыточная наполненность сосудов кровью);
- образование скоплений клеточных элементов с примесью крови и лимфы;
- при осложнении в аппендиците температура поднимается до 39 градусов, появляется сильная боль в нижней части живота справа, озноб.
Симптомы различаются в зависимости от того, какая разновидность заболевания развивается у пациента. Но проявление любых признаков из описанных выше дают повод к немедленному обращению в медицинское учреждение.

Диагностика инфильтрата брюшной полости
Постановка диагноза осуществляется в первую очередь на основании симптоматики, а именно: нормальная или субфебрильная температура у пациента, какова интенсивность болевых ощущений в состоянии покоя и при пальпации, четкость контуров формирования, воспаление тканей, наличие гноя.
Помимо этого отличительными признаками являются воспаление кожных покровов, интенсивность интоксикации организма и др.
Для четкого определения местоположения уплотнения проводится ультразвуковая диагностика или компьютерная томография (в случаях, которые вызывают сомнения).
Обязательный метод проверки – биопсия. Содержимое образования отправляют на гистологический анализ, результаты которого указывают на причины развития болезни и дают основания для определения эффективного курса лечения.
Процедура проводится при помощи специальной длинной иглы, которая вводится непосредственно в брюшину пациента.
Консультация онколога по вопросу инфильтрата полости
По МКБ-10 инфильтрат брюшной полости отличается от абсцесса тем, что не содержит гнойной жидкости и не имеет оболочки. Эффективное лечение должно включать устранение очага заболевания. Это достигается с помощью проведения хирургической операции или назначения физиотерапевтических процедур (электрофорез кальция и антибиотиков). Благодаря последнему способу уменьшается отечность тканей, кровоток улучшается и формирование постепенно рассасывается, а болевые симптомы проходят.
Однако при наличии опухолевых элементов или гнойного образования в обязательном порядке проводится операция. Также она назначается при неэффективности консервативного лечения, которое включает:
- соблюдение постельного режима;
- прием антибиотиков (цефтриаксон, метронидазол, амикацин, амоксициллин, ампициллин, сульбактам);
- локальную гипотермию;
- устранение симптоматики;
- физиопроцедуры.
Курс приема препаратов составляет от 5 до 7 дней.
При инфильтрате брюшной полости лечение иногда имеет побочные эффекты в виде образования абсцесса и его прорыва, наличия свищей, развития интоксикации организма, кровотечений.
Такие последствия проявляются редко, при несвоевременном начале терапии. А в случае раннего обнаружения патологии прогноз весьма благоприятный.
Источник
Медицинский эксперт статьи

х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Дифференциальная диагностика аппендикулярного инфильтрата и гнойного тубоовариального образования правосторонней локализации представляет значительные трудности ввиду большей давности процесса.
 [1], [2], [3]
[1], [2], [3]
Код по МКБ-10
K35-K38 Болезни аппендикса [червеобразного отростка]
K38 Другие болезни аппендикса
Причины аппендикулярного инфильтрата
Несвоевременное хирургическое лечение острого аппендицита приводит к тому, что в результате гнойно-инфильтративного процесса (отграниченного перитонита) в праюй подвздошной области образуется конгломерат органов, включающий слепую кишку, другие отделы толстого кишечника, петли тонкого кишечника, сальник и париетальную брюшину.
Так, по данным R.Varela и соавт., аппендикулярный абсцесс найден у 15% пациенток, оперированных по поводу гинекологических заболеваний.
За последние 10 лет составила 2,1 %, вторичное вовлечение отростка в гнойно-инфильтративный процесс при гинекологической патологии, по нашим данным, встречается значительно чаще — 9,4%.
 [4], [5], [6], [7]
[4], [5], [6], [7]
Симптомы аппендикулярного инфильтрата
Отсутствие характерной связи заболевания с провоцирующими и генитальными факторами риска развития воспалительных процессов внутренних половых органов (ВМК, внутриматочные вмешательства, менструация); внезапность заболевания, приступообразный характер боли, вначале локализующейся в области эпигастрия или пупка, все же позволяют при тщательном сборе анамнеза изначально заподозрить хирургическую патологию.
Аппендикулярный инфильтрат может образовываться уже на 3-4-е сутки после начала острого приступа, но обычно это происходит позднее, особенно если применяются антибактериальные и противовоспалительные средства. К этому времени интенсивность болей уменьшается, но сохраняется эндогенная интоксикация. Характерны стойкое повышение температуры — чаще до 37,5-37,8, умеренные тахикардия и лейкоцитоз.
Пальпаторно в правой подвздошной области определяется инфильтрат преимущественно плотной консистенции с достаточно четкими границами. Инфильтрат может «рассосаться» через 4-6 недель, однако чаще он нагнаивается, при этом состояние больных резко ухудшается и появляются все характерные для нагноения признаки: температура гектического характера, ознобы, увеличение и резкая болезенность инфильтрата, неравномерность консистенции и иногда локальная флюктуация.
 [8], [9]
[8], [9]
Осложнения и последствия
- перфорация аппендикулярного абсцесса в слепую кишку, тонкую кишку с временным улучшением состояния и последующим формированием гнойных фистул;
- микроперфорации абсцесса с образованием отграниченных форм перитонита — правостороннего поддиафрагмального абсцесса или абсцесса дугласова кармана;
- перфорация абсцесса в «свободную» брюшную полость с последующим развитием разлитого гнойного перитонита (более серьезное осложнение);
- перфорация абсцесса в мочевой пузырь с последующим развитием восходящей инфекции мочевых путей и уросепсиса;
- тромбофлебит и тромбоз вен малого таза;
- сепсис.
 [10], [11], [12]
[10], [11], [12]
Диагностика аппендикулярного инфильтрата
Эхография: в правой подвздошной области определяются инфильтраты, представляющие собой неправильной формы эхопозитивные образования без четкой капсулы, имеющие пониженную эхогенность по отношению к окружающим тканям; в составе инфильтратов идентифицируются фиксированные петли кишечника; при абсцедировании в структуре инфильтратов определяется одно или множество кистозных образований с четкой капсулой и гетерогенным жидкостным содержимым, свидетельствующим о скоплении гнойного экссудата.
 [13], [14]
[13], [14]
Какие анализы необходимы?
Лечение аппендикулярного инфильтрата
При сформировавшемся аппендикулярном инфильтрате хирургическое лечение целесообразно в стадии ремиссии воспалительного процесса. Объем операции — разъединение обширных сращений, аппендэктомия, санация и аспирационно-промывное дренирование брюшной полости с проведением последующей интенсивной терапии.
Показаниями к экстренному оперативному лечению являются:
- перфорация абсцесса в брюшную полость;
- перфорация абсцесса в мочевой пузырь;
- септический шок.
Экстренная операция в условиях активации гнойного процесса представляет значительные технические сложности и чревата развитием септического шока. Объем операции тот же. В случаях особо тяжелого состояния больных показано паллиативное вмешательство — дренирование абсцесса или выведение стомы слепой кишки с выполнением реконструктивной операции в периоде ремиссии.
Как говорилось ранее, аппендикулярный инфильтрат или абсцесс чаще всего являются неприятной находкой для гинеколога на операции.
Тщательный сбор анамнеза позволяет до операции заподозрить наличие хирургического заболевания, однако в запущенных случаях даже при чревосечении бывает трудно выяснить первопричину (правостороннее тубоовариальное образование с вторичным аппендицитом или наоборот). Для тактики это не имеет принципиального значения, так как адекватным объемом операции в обоих случаях является аппендэктомия и соответствующий гинекологический объем хирургического вмешательства с последующим дренированием брюшной полости.
Техника оперативного вмешательства
- Восстановление анатомических соотношений (разъединение сращений между петлями кишечника, сальником, мобилизация купола слепой кишки) — все манипуляции производятся только острым путем — с помощью препаровочных ножниц.
- Мобилизация червеобразного отростка в инфильтрированных тканях. Представляет большие сложности и должна осуществляться только острым путем. Ошибки: грубое выведение купола слепой кишки, разъединение сращений тупфером.
- Отсечение брыжейки отростка и ее лигирование с прошиванием. Перед отсечением брыжейки на нее рекомендуется предварительно наложить зажимы. Не стоит захватывать в лигатуру большой участок брыжейки, лучше наложить 2-3 лигатуры. Шовный материал — кетгут или викрил № 00.
- Тщательное выделение основания отростка.
- Отсечение отростка: основание отростка «раздавливается» зажимом, лигируется, аппендикс отсекается, культя его смазывается йодом. Перитонизация культи проводится кисетным викриловым (№ 00) швом, последний целесообразно дополнить Z-образным викриловым швом.
- Санация брюшной полости, аспирационно-промывное дренирование.
Нередко в условиях гнойно-инфильтративного воспаления происходит значительная деструкция или даже самоампутация аппендикса. В данном случае удаляются все некротические нежизнеспособные ткани, на купол слепой кишки в зависимости от степени ее деструкции накладываются викриловые швы, далее проводится санация брюшной полости, к зоне операции подводится дренаж.
 [15], [16]
[15], [16]
Профилактика
Профилактика аппендикулярного инфильтрата — это своевременное распознавание острого аппендицита и оперативное его лечение в первые двое суток.
 [17], [18], [19], [20], [21]
[17], [18], [19], [20], [21]
Источник
