Код мкб врастание плаценты
Рубрика МКБ-10: O43.2
МКБ-10 / O00-O99 КЛАСС XV Беременность, роды и послеродовой период / O30-O48 Медицинская помощь матери в связи с состоянием плода, амниотической полости и возможными трудностями родоразрешения / O43 Плацентарные нарушения
Определение и общие сведения[править]
Врастание плаценты
Синонимы: плацента приросшая, placenta accreta
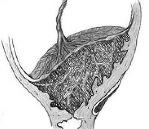
Ворсины хориона находятся в непосредственном соприкосновении с миометрием, децидуальная ткань отсутствует, вместо нее рыхлая соединительная (местами хориальная) ткань отделена от миометрия слоем фибрина.
Врастание плаценты относится к одному из опасных осложнений для жизни женщины и здоровья плода в связи с возможным массивным кровотечением. Это осложнение встречается с частотой 1 на 3000-5000 родов.
Этиология и патогенез[править]
Предрасполагающими факторами являются предлежание плаценты, рубец после кесарева сечения, ручное выделение плаценты (в анамнезе), лейомиома, аномалии развития матки.
Развитие плода не нарушается.
Клинические проявления[править]
Основные клинические признаки патологии: отсутствие отделения плаценты в третьем периоде родов и кровотечение после рождения ребенка, не поддающееся консервативной терапии и служащее показанием к гистерэктомии.
При данной патологии возможен разрыв матки.
Материнская смертность составляет 2-3%.
Патологическое прикрепление плаценты: Диагностика[править]
Во время беременности врастание плаценты с высокой точностью позволяют диагностировать УЗИ и МРТ.
Основные эхографические признаки placenta accreta:
■ отсутствие гипоэхогенной ретроплацентарной зоны;
■ наличие плацентарных сосудистых лакун;
■ гиперваскуляризация нижнего маточного сегмента (цветовое допплеровское картирование);
■ отсутствие четкой границы между стенкой матки и мочевым пузырем.
Для подтверждения патологической инвазии плаценты показана магнитно-резонансная томография. Основанием для постановки диагноза врастания плаценты по данным МРТ являются:
■ истончение или отсутствие миометрия в нижнем маточном сегменте;
■ выбухание стенки матки в месте прикрепления плаценты, крупных сосудистых лакун в плацентарной ткани — признак, именуемый «аневризмой матки»,
■ отсутствие четкой границы между стенкой матки и мочевым пузырем;
■ множественные извитые сосуды, выходящие за контур матки.
Дифференциальный диагноз[править]
Патологическое прикрепление плаценты: Лечение[править]
При подозрении на врастание плаценты для подтверждения диагноза пациентки направляются на консультацию в акушерский стационар III уровня. Для родоразрешения стационар должен быть выбран заранее, по возможности имеющий отделение эндоваскулярной хирургии. Целесообразно до операции обеспечить, в случае необходимости, привлечение к консультации сосудистых хирургов. При отсутствии дополнительных осложнений беременные с врастанием плаценты госпитализируются в плановом порядке в сроке 36-37 нед. Проводится дополнительное обследование, подготовка препаратов крови, аутоплазмодонорство, определяется выбор хирургической тактики.
Предоперационная подготовка при врастании плаценты включает в себя:
■ катетеризацию центральной вены;
■ обеспечение донорской кровью и совмещение ее с кровью беременной;
■ готовность к применению системы для аутогемотрансфузии.
Во время операции желательно присутствие ангиохирурга и трансфузиолога.
Кесарево сечение при врастании плаценты может сопровождаться быстрым, массивным кровотечением. В большинстве случаев такие операции раньше заканчивались экстирпацией матки. В настоящее время разработаны и применяются органосохраняющие методики при врастании плаценты с использованием ангиографических методов гемостаза во время кесарева сечения.
При врастании плаценты предпочтительна срединная лапаротомия, донное кесарево сечение. Извлечение плода осуществляют через разрез в дне матки, не затрагивая плаценту. После пересечения пуповины пуповинный остаток погружается в матку, производится ушивание разреза на матке.
Профилактика[править]
• По возможности уменьшение частоты кесарева сечения.
• Соблюдение техники выполнения кесарева сечения.
Прочее[править]
Плацента врастающая (placenta increta): ворсины хориона внедряются в прилежащий миометрий на небольшую глубину.
Плацента прорастающая (placenta percreta): ворсины хориона проникают в миометрий на значительную глубину.
Источники (ссылки)[править]
Патология [Электронный ресурс] : руководство / Под ред. В. С. Паукова, М. А. Пальцева, Э. Г. Улумбекова — 2-е изд., испр. и доп. — М. : ГЭОТАР-Медиа, 2015. — https://old.rosmedlib.ru/book/06-COS-2369.html
Акушерство [Электронный ресурс] : национальное руководство / под ред. Г. М. Савельевой, Г. Т. Сухих, В. Н. Серова, В. Е. Радзинского. — 2-е изд., перераб. и доп. — М. : ГЭОТАР-Медиа, 2018. — (Серия «Национальные руководства»).
Дополнительная литература (рекомендуемая)[править]
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Список литературы
Названия
Название: Приращение плаценты.

Приращение плаценты
Описание
Приращение плаценты. Это аномалия врастания хориальных ворсинок с проникновением трофобластов в базальную падающую мембрану, миометрий, периметрию и окружающие органы. Это проявляется в отсутствии признаков отделения плаценты, обильном маточном кровотечении в последующий период, симптомах поражения соседних органов (боли в области таза, примесь крови в кале и моче, запоры и т. Д. ). Для диагностики используются УЗИ органов малого таза, CDC, МРТ-пельвиометрия и определение уровня АФП. Лечение включает ручное отделение плаценты, суправагинальную ампутацию матки, гистерэктомию, метропластику и нижнее кесарево сечение.
Дополнительные факты
Увеличение плаценты было впервые описано в 1836 году английским гинекологом Джеймсом Симпсоном, морфологическую основу расстройства в 1889 году определил немецкий патолог Фредерик Харт. За последние 50 лет частота патологий увеличилась более чем в десять раз: с 1: 30 000 беременных женщин в 1950-х и 60-х годах до 1: 2500 в 2007 году, что напрямую связано с быстрым увеличением числа Кесарево сечение Часто глубокая патологическая инвазия хориона связана с предлежанием плаценты. Согласно исследованиям, после первого оперативного родоразрешения риск увеличения ткани плаценты с ее проявлением увеличивается на 10%, а после 4-5-го — на 60% и более.
Приращение плаценты
Причины
Патологическому росту ворсинок хориона в мембранах матки способствуют как локальные дистрофические изменения в эндометрии, так и нарушениями бластогенеза. Риск развития расстройства увеличивается с возрастом женщины и числом беременностей, которые она переносит. По мнению большинства специалистов в области акушерства, основными причинами увеличения плацентарной ткани являются:
• Рубцовые изменения в стенке матки. Предпосылками для возникновения локальной дистрофии эндометрия являются рубцы после операции, инвазивные процедуры — кесарево сечение, миомэктомия, аборт, диагностическое выскабливание. Дистрофические изменения вызваны нарушениями кровообращения и рубцовой дегенерацией эпителия.
• Заболевания матки. Нормальная архитектура эпителиальной мембраны может быть нарушена неспецифическим и специфическим эндометритом, вызванным возбудителями хламидий, гонореи, туберкулеза и других инфекционных заболеваний половых органов. Увеличение часто наблюдается при синдроме Ашермана, деформации полости матки при большой или множественной подводной миоме.
• Высокая протеолитическая активность хориона. В некоторых случаях аномалии бластогенеза проявляются не с измененным гаметогенезом и образованием пороков развития плода, а с большей инвазивной способностью хориона. Более глубокий имплантат наблюдается при нарушении баланса ферментов в системе гиалуронидаза — гиалуроновая кислота между бластоцистой и децидуальной мембраной.
Дополнительными факторами риска, способствующими аномальному росту ворсин хориона, являются низкое положение или предлежание плаценты, многоплодная беременность, послеродовая беременность, аномалии развития (матка с двумя рогами, наличие внутриматочной перегородки). Патология чаще всего выявляется у пациентов, страдающих хроническим гломерулонефритом, тяжелыми формами гестоза, при которых отмечаются нарушения микроциркуляции в различных органах, включая эндометрий и миометрий.
Патогенез
Механизм прироста плаценты основан на несоответствии проникающей способности трофобласта толщине и структуре децидуальной оболочки. Недостаточная толщина эндометрия может быть связана с физиологической гипотрофией (функциональный слой слизистой оболочки обычно тоньше в нижнем сегменте матки) и патологическими процессами. Ситуация усугубляется увеличением протеолитической активности ферментов, которые способствуют включению бластоцисты в стенку матки. При наличии посттравматических, воспалительных, дистрофических изменений наблюдается рубцовая дегенерация губчатого слоя падающей плацентарной мембраны, вдоль которой она отклоняется на третьей стадии родов. Когда ворсинки плаценты врастают в уплотненную ткань, становится невозможным самопроизвольно отделить их от стенки матки.
Значительное истончение эпителия сопровождается частичным или полным отсутствием губчатого слоя. В результате ворсинки хориона отделяются от миометрия кластерами фибриноидов и, в более тяжелых случаях, вступают в прямой контакт с мышечными волокнами и даже растут в них на разных глубинах. Плацентарные перегородки частично сформированы из миоцитов, наблюдается обильная васкуляризация миометрия, который находится под участком плаценты. После рождения кавернозные мышечные ткани не могут сокращаться под воздействием окситоцина, что приводит к развитию массивного маточного кровотечения.
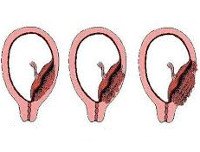
Классификация
Критериями систематизации основных вариантов приращения плаценты являются зона аномального прикрепления плацентарной ткани и глубина ее роста в матке. Этот подход предлагает более точный прогноз осложнений и выбор оптимальной медицинской тактики. Приращение завершается с вовлечением всей плаценты и частично с наличием областей нормальной и патологической плаценты. В зависимости от глубины проникновения в мембрану матки различают следующие виды нарушений:
• Неверное приращение (плацента adhaerens). Имеет более благоприятный прогноз для сохранения матки. Это гораздо чаще, чем правда. Это происходит с рубцовой дегенерацией губчатого слоя. Хориальные ворсинки плотно врастают в децидуальную мембрану и достигают базальной мембраны, но не проникают в миометрий. Плацента не отделяется сама, используя специальные методы для ручного отделения плацентарной ткани и матки, вы можете обойтись без операции на полости.
• Инкремент истинно. Развивается на фоне атрофии губчатого слоя, что проявляется проникновением ворсин хориона в мышечные волокна (увеличенная плацента), в миометрий (культивируемая плацента) и за пределы матки (плацента). Пророщенные). Ручное отделение плаценты невозможно. Зачастую единственным методом спасения жизни послеродового периода является хирургическое удаление матки. Частота увеличенной плаценты составляет примерно 78% от всех случаев истинного прироста, вросшего — 15%, проросшего — 7%.
Симптомы
Клинических признаков расстройства во время беременности нет. Патология проявляется во время родов отсутствием внешних признаков отделения от места ребенка в течение получаса после изгнания ребенка: дно матки не поднимается выше от пупка плацента не выступает над симфизом, оставшийся конец пуповины не удлиняется, втягивается после воздействия на женщину и укорачивается при надавливании на живот. При ложном и истинном полном приращении послеродового кровотечения не происходит, с частичным приращением и при попытке вручную отделить культивируемую плаценту начинается обильное маточное кровотечение. На прорастание плаценты в брюшине и других органах указывают различные степени боли в области таза, трудности с дефекацией, смешивание крови в моче или кале.
Запор.
Возможные осложнения
В случае повреждения бластогенеза, увеличение плаценты может сочетаться с пороками развития плода, хотя это не является непосредственной причиной. В предродовой фазе женщины с плацентарными нарушениями часто страдают от плацентарной недостаточности, гипоксии плода с задержкой развития и преждевременного старения плаценты. При рождении увеличение плацентарной ткани сдерживается маточным кровотечением, что может привести к значительной кровопотере, появлению геморрагического шока и смерти женщины без экстренной помощи. В редких случаях в послеродовых ложах развивается воздушная эмболия, респираторный дистресс-синдром и ДВС-синдром.
Диагностика
Для быстрого выявления патологии проводится скрининговый тест для всех беременных женщин из группы риска — многократных родов, женщин с патологией матки, низкой или нижней плацентой, пациентов, перенесших кесарево сечение, миомэктомию, повторные аборты. Наиболее информативными являются методы ультразвуковой диагностики роста плаценты: Признаками возможного неправильного прикрепления плацентарной ткани по данным УЗИ матки и плода считается уменьшение расстояния между внеклапанными сосудами и периметром до 10 мм и менее, наличие кист в толще плаценты, гиперэхогенные включения. Вероятность роста увеличивается с обнаружением гипо- и безэховых участков с лакунарным кровотоком в стенке мышц матки.
• Цветовое доплеровское картирование (CDC). Метод считается золотым стандартом в пренатальной диагностике увеличения. Во время исследования местоположение аномальных сосудистых областей точно определяется. Патогномоничным признаком заболевания является расширение суб-плацентарного венозного комплекса. CDC также обеспечивает точную оценку глубины проникновения ворсин хориона в миометрий.
В последние годы в диагностических целях акушеры-гинекологи все чаще назначают МРТ-пельвиометрию, что позволяет в сомнительных случаях достоверно визуализировать неровности стенки матки, патологическую неоднородность структуры миометрий и плацентарные ткани. Косвенным лабораторным признаком расстройства является повышение уровня альфа-фетопротеина.
При выявлении патологии во время родов важно быстро поставить дифференциальный диагноз между ложными и истинными приращениями, используя ручное отделение плаценты. При прочной фиксации ткань плаценты может быть полностью отделена и, таким образом, остановить обильное кровотечение. На реальное увеличение указывает невозможность разделения плаценты на одну матрицу, разрывы тканей, отсутствие отдельных долей в матке. Заболевание отличается от других расстройств, сопровождающихся массивным маточным кровотечением: гипотензия матки, ИБС, коагулопатия, беременность с плацентой, обычно прикрепленной к трубному углу двойной или двойной матки, и т. Д. По показаниям пациентка консультируется урологом, проктологом, хирургом, анестезиологом-реаниматологом.
Лечение
Идентификация патологии является показанием к операции. Во время пренатальной диагностики увеличения, естественные роды противопоказаны, операция выполняется, как ожидается, в 37-39 недель гестационного возраста в то же время, что и кесарево сечение, если обнаружено во время родов, это срочно по состоянию здоровья. Рекомендуемый объем операции определяется типом увеличения плаценты:
• Ручное разделение с упором. Акушерское пособие по извлечению плаценты, не отделенной от плодных оболочек, проводится под внутривенным наркозом с ложным увеличением. Во время операции акушер вручную отделяет и удаляет плотно прикрепленную плацентарную ткань. При проникновении ворсин хориона в миометрий или их росте в гладкомышечных волокнах традиционно выполняется сувагинальная ампутация или гистерэктомия. Несмотря на травму, до недавнего времени подобные операции были единственным способом остановить кровотечение.
• Органосохраняющие вмешательства. Пренатальная диагностика с последующим кесаревым сечением или метропластикой позволяет сохранить матку с реальным приростом. Такие операции до сих пор проводились в России редко, но был накоплен положительный опыт внедрения за рубежом.
Когда стенки матки прорастают, рекомендуются комбинированные урогинекологические и проктогинекологические вмешательства, направленные на полное удаление плацентарной ткани. Экономичные хирургические методы часто дополняются эндоваскулярными методами профилактики или остановки маточного кровотечения (эмболизация маточных артерий, временное закрытие баллона). В неотложной хирургии показано, что женщина восстанавливает объем циркулирующей крови после рождения с помощью инфузионной терапии (переливание цельной крови, ее компонентов, коллоидных и кристаллоидных растворов). Симптоматическое лечение включает назначение утеротоников (при сохранении матки), гемостатов, лекарств для поддержания давления и сердечной деятельности.
Список литературы
1. Врастание плаценты. Стратегия лечения. Реалии. Ближайшие перспективы/ Памфамиров Ю. К. , Самойленко А. В. / Современные инновации. – 2017.
2. Диагностика, профилактика и органосохраняющие методы родоразрешения беременных с врастанием плаценты/ Хасанов А. А. // Казанский медицинский журнал. – 2016.
3. Лучевая диагностика и органосохраняющие операции при приращении плаценты/ Гаязов Д. Р. , Терегулова Л. Е. , Терегулов А. Ю. , Юсупова А. Ф. // Практическая медицина. – 2017.
4. Органосохраняющее хирургическое лечение родильниц с патологией прикрепления плаценты: Автореферат диссертации/ Агрба И. Б. – 2014.
Источник
НАРУШЕНИЕ ОТДЕЛЕНИЯ ПЛАЦЕНТЫ И ВЫДЕЛЕНИЯ ПОСЛЕДА
Плотное прикрепление — прикрепление плаценты в базальном слое слизистой оболочки матки. Приращение плаценты — врастание плаценты в мышечный слой матки.
Нарушение отделения плаценты возможно в следующих случаях:
· патологическое прикрепление плаценты;
· гипотония матки;
· аномалии, особенности строения и прикрепления плаценты к стенке матки.
К патологическому прикреплению плаценты относят:
· плотное прикрепление плаценты (placenta adhaerens);
· приращение плаценты к мышечному слою (placenta accreta);
· врастание плаценты в мышечный слой (placenta increta);
· прорастание плаценты (placenta percreta).
Патологическое прикрепление плаценты может наблюдаться на всём протяжении (полное) или в одном месте (неполное).
СИНОНИМЫ
В зарубежной литературе термин «placenta adhaerens» не используют. Термин «placenta accreta» объединяет в себе «placenta increta et percreta».
КОД ПО МКБ-10
О72 Послеродовое кровотечение.
О72.0 Кровотечение в третьем периоде родов. Кровотечение, связанное с задержкой, приращением или ущемлением плаценты.
О73.0 Задержка плаценты без кровотечения (приращение плаценты без кровотечения).
ЭПИДЕМИОЛОГИЯ
Частота кровотечений в последовом и раннем послеродовом периоде составляет 5–8%.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
В норме плацента формируется в функциональном слое слизистой оболочки, который трансформируется в децидуальный. Отделение плаценты от стенки матки в третьем периоде родов происходит на уровне губчатого слоя децидуальной оболочки.
При воспалительных заболеваниях или дистрофических изменениях эндометрия губчатый слой подвергается рубцовому перерождению, вследствие чего самостоятельное отделение ткани вместе с плацентой в третьем периоде родов невозможно. Указанное состояние называют плотным прикреплением. При атрофии функционального и базального слоя слизистой оболочки (слой Нитабух — зона эмбриональной дегенерации) один или несколько котиледонов формирующейся плаценты доходят до мышечного слоя или прорастают в него (истинное врастание).
К патологическому прикреплению плаценты приводят либо изменения слизистой матки, либо особенности хориона. К изменениям слизистой матки, способствующим нарушению формирования трофобласта, приводят следующие заболевания:
· неспецифические и специфические воспалительные поражения эндометрия (хламидиоз, гонорея, туберкулёз и т.д.);
· чрезмерное выскабливание во время удаления плодного яйца или диагностических манипуляций;
· послеоперационные рубцы на матке (КС и миомэктомия).
Нарушению прикрепления или врастания трофобласта способствует также повышение протеолитической активности ворсин хориона.
Одна из причин нарушения отделения плаценты и выделения последа — гипотония матки. При гипотонии матки последовые схватки слабые или отсутствуют длительное время после рождения плода. Происходит нарушение отделения плаценты от стенки матки и выделения последа, затяжное течение последового периода.
Аномалии, особенности строения и прикрепления плаценты к стенке матки часто способствуют нарушению отделения и выделения последа. Для отделения плаценты имеет значение площадь соприкосновения с поверхностью матки. При большой площади прикрепления, относительно тонкой или кожистой плаценте (placenta membranacea), незначительная толщина последа препятствует физиологическому отделению от стенок матки. Плаценты, имеющие форму лопастей, состоящие из двух долей, имеющие добавочные дольки, отделяются от стенок матки с затруднениями, особенно при гипотонии матки.
Нарушение отделения плаценты и выделения последа может быть обусловлено местом прикрепления плаценты: в нижнем маточном сегменте (при низком расположении и предлежании), в углу или на боковых стенках матки, на перегородке, над миоматозным узлом. В указанных местах мускулатура неполноценна и не может развить силы сокращений, необходимой для отделения плаценты.
КЛИНИЧЕСКАЯ КАРТИНА (СИМПТОМЫ)
Клиническая картина нарушения отделения плаценты и выделения последа зависит от наличия участков отделившейся плаценты. Если плацента не отделяется на всём протяжении (полное патологическое прикрепление), клинически определяют отсутствие признаков отделения плаценты и отсутствие кровотечения.
Чаще наблюдают частичное отделение плаценты (неполное прикрепление), когда тот или иной участок отделяется от стенки, а остальная часть остаётся прикреплённой к матке. В указанной ситуации сокращение мышц на уровне отделившейся плаценты недостаточно для того, чтобы пережать сосуды и остановить кровотечение из плацентарной площадки. Основные симптомы при частичном отделении плаценты — отсутствие признаков отделения плаценты и кровотечение.
Кровотечение из плацентарной площадки возникает через несколько минут после рождения ребёнка. Кровь жидкая, с примесью сгустков различной величины, вытекает толчками, неравномерно. Задержка крови в матке и во влагалище нередко создаёт ложное представление об отсутствии кровотечения, вследствие чего мероприятия, направленные на диагностику кровотечения, могут запаздывать. Иногда кровь скапливается в полости матки и во влагалище, а затем выделяется сгустками после наружного определения признаков отделения плаценты. При наружном исследовании признаки отделения последа отсутствуют. Дно матки находится на уровне пупка или выше, отклонено вправо. Общее состояние роженицы зависит от степени кровопотери и быстро меняется. При отсутствии своевременной помощи возникает геморрагический шок.
Клиническая картина нарушения выделения последа такая же, как при нарушении отделения плаценты от стенки матки (кровотечение).
ДИАГНОСТИКА
Точно определить вариант патологического прикрепления плаценты можно при целенаправленном УЗИ и ручном отделении плаценты. При УЗИ для врастания плаценты характерно следующее:
· расстояние между серозной оболочкой матки и ретроплацентарными сосудами менее 1 см;
· наличие большого количества интраплацентарных гиперэхогенных включений или кист;
Наиболее достоверные данные можно получить при использовании трёхмерного ДЦК.
При ручном отделении плаценты при плотном её прикреплении (placenta adhaerens), как правило, можно рукой удалить все доли плаценты. При истинном врастании ворсин хориона невозможно отделить плаценту от стенки без нарушения её целостности.
Нередко истинное врастание плаценты устанавливают только при гистологическом исследовании матки, удалённой в связи с предполагаемой гипотонией и массивным кровотечением в послеродовом периоде.
СКРИНИНГ
УЗИ пациенток с отягощённым акушерским анамнезом.
ПРОФИЛАКТИКА
Профилактика патологического прикрепления плаценты состоит в снижении частоты абортов, воспалительных заболеваний, приводящих к дистрофическим изменениям слизистой матки.
Источник
