Код мкб трансмуральный инфаркт
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Трансмуральный инфаркт миокарда.

Трансмуральный инфаркт миокарда
Описание
Трансмуральный инфаркт миокарда. Это наиболее тяжелая форма некроза сердечной мышцы, при которой поражаются все слои сердца. Это проявляется в виде сильного болевого синдрома, беспокойного поведения, лихорадки. Основным этиологическим фактором состояния является атеросклероз. Патология выявляется с помощью электрокардиографии, лабораторных анализов крови, контрастной ангиографии. Лечение включает методы консервативной терапии, но наиболее эффективным приоритетом является операция в виде коронарного стентирования, шунтирование, трансмиокардиальная лазерная реваскуляризация.
Дополнительные факты
Трансмуральный инфаркт миокарда является одной из наиболее серьезных и потенциально опасных для жизни патологий сердца и в течение многих лет остается основной причиной смерти пациентов с сердечно-сосудистыми заболеваниями. Госпитальная смертность достигает 10%, а в некоторых регионах России 15%. В течение года интенсивной терапии около 10% умирают. Половина пациентов с тяжелым некрозом сердца умирает в догоспитальном периоде. Мужчины в возрасте от 40 до 60 лет болеют чаще, чем женщины, максимальная заболеваемость наблюдается после 50 лет. Основную группу пациентов составляют сопутствующий сахарный диабет, гиперлипидемия и семейный анамнез.
Трансмуральный инфаркт миокарда
Причины
Подавляющее большинство случаев инфаркта миокарда являются результатом окклюзии основного ствола или ветви коронарной артерии. Процесс сопровождается значительным ухудшением кровоснабжения сердечной мышцы. По мере увеличения нагрузки на сердечную мышцу у нее начинается гипоксия, снижаются ее функции, что приводит к последующему некрозу. В рамках современной медицины существует несколько причин сужения просвета коронарных сосудов: Основной фактор развития сердечного приступа обнаружен у 95% людей, умерших от крупных очаговых процессов. Распространенным симптомом является высокий уровень липидов в крови. Перекрытие диаметра артерии более чем на 75% вызывает гибель ткани. Плавающие образования в кровотоке могут проникать в коронарные сосуды двумя способами: из левого желудочка, который образуется в результате фибрилляции предсердий и патологий клапанов, или с открытым овальным окном.
К факторам риска развития сердечного приступа относятся отягощенная наследственность (сердечно-сосудистые заболевания у ближайших родственников), возраст старше 50 лет, длительная история курения. Ожирение, недостаток физической активности может вызвать отложение липидов в стенках кровеносных сосудов. В группу риска входят пациенты с установленной гипертонией, сахарным диабетом, системными заболеваниями (особенно васкулитом).
Патогенез
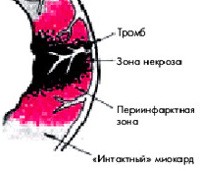
Трансмуральный инфаркт развивается из-за нарушения кровоснабжения сердечной мышцы. Адекватность коронарного кровотока потребностям миокарда определяется наполнением коронарных артерий, которое зависит от давления в аорте и сосудистого сопротивления, насыщения кислородом, которое варьируется в зависимости от нагрузки на сердце и частоты его сокращений, помимо состава сердца. Плазма и образующиеся элементы, которые изменяются при гипогидратации, анемии и токсическом отравлении. , Любой дисбаланс приводит сначала к ишемии, а затем к некрозу сердечных клеток.
Большой и очаговый характер патологии почти всегда отражается в сильной боли. Это связано с массивным повреждением сердечной мышцы, активацией большого количества болевых рецепторов, значительным снижением его функции. Огромный очаг некроза может вызвать попадание большого количества продуктов разложения (миоглобина, тропонинов) в кровоток с развитием системной воспалительной реакции — синдрома некротической резорбции.
Симптомы
Трансмуральный инфаркт миокарда обычно имеет ярко выраженную клиническую картину. Наиболее характерным симптомом является сильная боль, которая может распространяться на левую сторону тела — руку, шею, спину, челюсть. Кардиалгия с этой патологией напоминает приступ стенокардии, который знаком пациентам с заболеваниями сердечно-сосудистой системы, но, напротив, очень трудно остановить и длится более 20 минут.
Применение нитроглицерина, оправданное в большинстве случаев, не дает желаемого эффекта даже после трех таблеток. Также неэффективны изменения положения тела, свежий воздух, холодные напитки. Помимо боли, пациенты могут испытывать головокружение, тошноту и даже рвоту. При тяжелой сердечной недостаточности, являющейся причиной сердечного приступа, появляется одышка, особенно выраженная у женщин. Поражение массивного участка миокарда приводит к нарушению импульса, тахикардии, экстрасистолии, различных блоков. Общие симптомы включают холодный пот, депрессию сознания или эмоциональное возбуждение, сильную слабость.
Около 50% случаев патологии диагностируются ретроспективно, особенно у пожилых людей или пациентов с сахарным диабетом в контексте развитой невропатии, в состоянии после трансплантации сердца. В таких случаях инфаркт миокарда начинается безболезненно в грудной клетке, поэтому вторичные симптомы играют заметную роль. Атипичные проявления могут включать инсульт, острый психоз, расстройства пищеварения, периферическую эмболию.
Если синдром некротической резорбции присоединяется к общему состоянию, к другим симптомам добавляются повышение температуры тела при 38-39 ° С в течение более 5-7 дней, лейкоцитоз до 15х109 / л с преобладанием нейтрофильной фракции. В анализе крови обнаруживается высокая скорость оседания эритроцитов в течение нескольких недель, анеозинофилия. Пациенты отмечали озноб, затем лихорадку, потливость, сильную слабость.
Боль в груди слева. Боль в грудной клетке. Боль за грудиной. Лейкоцитоз. Одышка. Слабость. Тошнота. Увеличение СОЭ. Холодный пот.
Возможные осложнения
Трансмуральный инфаркт миокарда может привести к ряду опасных для жизни состояний. Наиболее распространенными осложнениями являются нарушения ритма сердца вплоть до фибрилляции желудочков. Часто бывает сердечная недостаточность, обычно левый желудочек, сопровождающаяся одышкой, сердечной астмой и отеком легких. Кардиогенный шок, который характеризуется критическим снижением сердечного выброса и падением давления, характерен для массивного некроза сердечной мышцы.
Менее распространенными последствиями являются эмболия в системе легочной артерии, аневризма и разрыв стенки сердца с тампонадой. Если на папиллярную мышцу влияет сердечный приступ, может возникнуть митральная регургитация с острой сердечной недостаточностью. Описаны случаи так называемого постинфарктного синдрома, которые появляются через одну или несколько недель после заболевания как иммунологическая реакция на некротическую ткань. Это происходит как перикардит или плеврит с тяжелой эозинофилией.
Диагностика
Физикальное обследование не выявляет каких-либо достоверных диагностических признаков, которые подтверждают или опровергают инфаркт миокарда, но это имеет большое значение в процессе оценки тяжести состояния пациента. Визуально больной обычно беспокойный, бледный, кожа покрыта холодным потом. Артериальное давление может повышаться в разгар болевого приступа в сочетании с тахикардией. Часто встречаются признаки недостаточности левого желудочка. Из инструментальных методик кардиологи используют:
• Электрокардиография. Основной метод диагностики. Изменения ЭКГ уже появляются во время стенокардии и проходят несколько характерных стадий. Трансмуральный инфаркт характеризуется глубоким и широким зубцом Q, уменьшением амплитуды R, сегмент ST поднимается выше уровня инсулина. Через несколько дней формируется отрицательная волна Т, сегмент ST уменьшается. Местоположение процесса определяется грудными отведениями.
• Лабораторные методы. Массивный некроз мышечной ткани отражается на общем анализе крови. У больных выраженный лейкоцитоз выявляется в условиях лихорадки, смещения лейкоцитов влево, увеличения СОЭ. В биохимическом анализе ценность внутриклеточных ферментов (АЛТ, АСТ, ЛДГ) возрастает с высоким уровнем креатининфосфокиназы, тропонинов.
• Коронарная ангиография. Рентгеновский метод, который помогает установить окклюзию коронарной артерии с тромбом, оценить желудочковую функцию, риск возникновения аневризм или разрыва стенок. Это важный компонент предоперационной подготовки перед операцией по реваскуляризации миокарда, ангиопластикой.
Лечение
Наиболее важной начальной целью лечения является адекватное обезболивание, профилактика шоковых состояний, угрожающие жизни аритмии. Применяют сильные обезболивающие (морфин, промедол, трамадол) в сочетании с атропином, кордароном. Назначаются кислородные ингаляции с угрозой фибрилляции желудочков, дефибрилляции или внутривенного введения лидокаина. Если подозревается тромбоз, показаны антикоагулянты прямого действия, в основном гепарин или стрептокиназа в больших дозах.
Непосредственной целью инвазивных методов является восстановление адекватного кровоснабжения миокарда (реваскуляризация). Своевременная операция может значительно уменьшить зону некроза, снизить риск осложнений и предотвратить рецидив патологии. В настоящее время хирургическое лечение является приоритетным методом лечения ишемической болезни сердца и инфаркта миокарда, что позволяет достичь результатов, недоступных при медицинском воздействии. Применимо:
• Чрескожная коронаропластика. Расширение просвета сосуда достигается введением в него металлической сетчатой трубки. Манипуляции выполняются под рентгенографическим контролем, часто с доступом из бедренной или подключичной артерии. Результат вмешательства во многом зависит от материала, из которого сделан стент. После этого пациент должен принимать долгосрочные препараты (гиполипидемические, антиагрегантные препараты).
• Пересадка коронарной артерии. Суть операции заключается в создании альтернативного решения для кровотока в обход склеротической или тромбированной части сосуда. Это более серьезная манипуляция, выполняемая с открытым сердцем с помощью искусственного кровообращения. В качестве шунта можно использовать как эндогенный материал (части дистальных артерий), так и искусственные имплантаты.
• Трансмиокардиальная лазерная реваскуляризация. Многообещающее хирургическое лечение, появившееся в последние годы. Используя специальную лазерную систему в миокарде, несколько десятков тонких проходов направляются через глубину плоти в желудочковые полости. С этими движениями кровь течет непосредственно из камер к мышечным клеткам и обходит коронарные артерии.
Лечение трансмурального инфаркта миокарда.
Все пациенты с подозрением на патологию подлежат ранней госпитализации в специализированных отделениях — реанимации, неотложной кардиологии, сосудистых центрах. Терапия начинается на этапе, предшествующем госпитализации, особенно при активном экстренном вызове, и продолжается внутри страны. Больному назначают строгий постельный режим, психоэмоциональный отдых, диету.
Основные медуслуги по стандартам лечения | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Инфаркт миокарда (ИМ) относится к важным медико-социальным проблемам, поскольку сопровождается высоким риском инвалидизации пациента, а также вероятностью летального исхода.
Высокой частоте встречаемости миокардиальных инфарктов способствует широкая распространенность ФССР (факторы сердечно-сосудистых рисков). Следует отметить, что ФССР не только увеличивают риск развития миокардиальных инфарктов, стенокардических приступов, острых коронарных синдромов (ОКС) и т.д., но и ухудшают прогноз на полную реабилитацию пациента, а также утяжеляют течение заболевания.
Наиболее значимыми факторами риска развития инфаркта миокарда являются:
- гиперхолестеринемии;
- артериальные гипертензии;
- абдоминальные формы ожирения;
- декомпенсированные формы сахарного диабета;
- злоупотребление алкогольной и табачной продукцией;
- малоактивный образ жизни;
- частые стрессы, чрезмерная нервная возбудимость;
- хроническое переутомление и дефицит сна;
- выраженные хронические авитаминозы и т.д.
Внимание! Факторы сердечно-сосудистого риска также значительно увеличивают риск возникновения повторного обширного инфаркта миокарда.
В связи с этим, последующая реабилитация больного (после перенесенного ИМ), профилактика развития осложнений и устранение сопутствующих ФССР играют важнейшую роль в лечении инфаркта миокарда.
Инфаркт миокарда – что это
Инфаркт миокарда – это один из симптоматических вариантов ишемической болезни сердца (ИБС), развивающийся вследствие острых нарушений коронарных перфузий и проявляющийся формированием прогрессирующего некроза миокарда (гибели клеток миокарда).
Важно понимать, что миокардиальный некроз при инфаркте миокарда – это следствие выраженной ишемизации миокардиального участка, развившейся как следствие абсолютных или относительных нарушений кровотока в пораженной области.
Справочно. Развитие ИМ сопровождается появлением специфических электрокардиографических изменений, а также появлением в крови маркеров миокардиального некроза.
Код инфаркта миокарда по МКБ10- I21 для острых форм заболевания и I22.0 для повторных ИМ. После основного кода всегда указывается уточняющий шифр.
Коды МКБ10 для острых инфарктов миокарда:
- 0 – при трансмуральных формах инфаркта миокарда, поражающих переднюю стенку (I21.0);
- 1 – при трансмуральных ИМ (ТИМ), поражающих нижнюю стенку;
- 2 – при ТИМ с другими, уточненными локализациями;
- 3 – при ТИМ с неуточненными локализациями;
- 9 – при неуточненных острых инфарктах миокарда.
Для повторных миокардиальных инфарктов:
- 0 – для повторных ИМ, поражающих переднюю стенку (передний инфаркт миокарда);
- 1 – для ИМ нижней стенки;
- 8 – для ИМ с другими, уточненными локализациями;
- 9 – для ИМ с неуточненными локализациями.
Инфаркт миокарда – причины
Факторами риска, способствующими развитию данного заболевания, являются:
- возраст пациента старше сорока пяти лет;
- мужской пол (инфаркт миокарда у мужчин встречается гораздо чаще, чем у женщин);
- наличие ишемических патологий миокарда у близких родственников;
- наличие ИМ в анамнезе;
- ОКС, стенокардические приступы и т.д. в анамнезе;
- гиперхолистеринемии;
- увеличение количества триглицеридов;
- склонность к тромбообразованию;
- поражение сосудов отложениями атеросклеротического характера;
- избыточная масса тела;
- склонность к злоупотреблению спиртными и табачными изделиями;
- хронические патологии почек;
- высокий уровень С-реактивных белков;
- врожденные сосудистые аномалии, поражающие венечные артерии;
- аритмические нарушения;
- наличие артериальных гипертензий;
- ревмокардиты и миокардиты в анамнезе;
- наличие заболеваний эндокринной системы (декомпенсированные формы СД, патологии щитовидной железы и т.д.) и др.
Важно! Основными причинами возникновения ИМ являются атеросклеротические отложения в сосудах.
Развитие миокардиального некроза в таком случае связано с дестабилизацией атеросклеротических бляшек и обтурацией просвета сосуда (инфаркт миокарда после гипертонических кризов, тяжелого стресса и т.д.).
Такие нестабильные бляшки называют инфаркт-связанными. Чаще всего, такая бляшка не приводит к полной обтурации (закупорке) сосуда.
Необходимо понимать, что инфаркт-связанные бляшки обильно инфильтрированы воспалительными клетками и медиаторами, поэтому при их разрыве или повреждении происходит высвобождение в кровь пациента большого количества индукторов тромбоцитарной агрегации, что способствует склеиванию тромбоцитов друг с другом. Вследствие этого, запускается процесс массивного тромбообразования, приводящий к тромбозу венечных артерий.
На фоне постепенно прогрессирующего сужения сосудов из-за отложений атеросклеротического характера, ИМ развиваются редко.
Справочно. Чаще всего, стабильные атеросклеротические бляшки приводят к развитию ИБС. При постепенном сужении просвета коронарных сосудов происходит адаптация тканей к ишемизации, формирование коллатерального кровообращения и повышение устойчивости клеток миокарда к кислородному голоданию.
При острой ишемии миокарда (тромбоз, закупорка сосуда оторвавшейся бляшкой и т.д.), в случае формирования полной окклюзии (закупорки) крупного сосуда уже через пятнадцать минут начинается гибель клеток миокарда.
В течение часа в зоне ишемического очага погибает около пятидесяти процентов кардиомиоцитов, в течение трех часов – восемьдесят процентов, а в течение шести часов происходит гибель всех клеток в ишемическом очаге.
На начальных этапах инфаркта миокарда некроз развивается в субэндокардиальной области (данная зона миокарда отличается максимальной чувствительностью к ишемии). В дальнейшем происходит поражение ишемическим некрозом субэпикардиальной области.
Внимание! Формирование инфаркта миокарда сопровождается развитием необратимого повреждения миокардиальной структуры.
В дальнейшем, на пораженном участке происходит замещение кардиомиоцитов соединительной тканью, неспособной адекватно выполнять функции миокарда. Вследствие этого происходит снижение сократительной и насосной функции миокарда.
За счет истончения миокарда, в зоне поражения в острых периодах или в периоде реабилитации может сформироваться сердечная аневризма (данное осложнение инфаркта миокарда, сопровождающееся высоким риском разрыва истонченного участка миокарда).
Другие причины развития ИМ
Также миокардиальный инфаркт может развиваться при наличии у пациента:
- артериитов (болезни Такаясу, узелковых периартериитов, артритов ревматоидного характера, системных красных волчанок, анкилозирующих спондилитов);
- травм артерий (воздействие радиации, ранения и т.д.);
- метаболических патологий (мукополисахаридозов, гомоцистинурии, амилоидоза и т.д.);
- сужения сосудистого просвета (аортальных диссекций, коронарных диссекций, спазмов, стенокардий Принцметала);
- эмболий венечных артерий (инфекционных эндокардитов, пролапсов митрального клапана, внутрисердечных тромбов, тромбов в системе легочных вен, искусственных сердечных клапанов, миксом и т.д.);
- врожденных патологий венечных артерий (артериовенозных фистул, аневризм венечных артерий и т.д.);
- заболеваний крови (истинных полицитемий, тромбоцитозов, диссеминированных внутрисосудистых свертываний крови, тромбоцитопенической пурпуры и т.д.).
Классификация ИМ
По стадиям инфаркта миокарда выделяют:
- острейшие периоды (периоды от четырех до шести часов) длящиеся от момента возникновения болевых приступов до момента формирования некротического очага);
- острые периоды, сопровождающиеся окончательным формированием некротических очагов (длится около двенадцати-четырнадцати суток);
- подострые периоды, сопровождающиеся формированием рубцовых тканей (длятся около двух месяцев);
- периоды рубцевания или постинфарктные периоды, сопровождающиеся окончанием рубцевания некротического очага и стабилизации образовавшегося рубца (период после двух месяцев от момента инфаркта).
Инфаркт миокарда на ЭКГ разделяется на инфаркт с:
- ST-подъемами и без них;
- патологическими Q зубцами или без них.
При этом, патологические зубцы Q и увеличенный ST чаще всего отмечаются при крупноочаговых миокардиальных некрозах.
В связи с объемами пораженных миокардиальных тканей выделяют инфаркты миокарда:
- крупноочаговые (трансмуральные);
- мелкоочаговые.
По анатомическим поражениям выделяют трансмуральные ИМ, интрамуральные, субэпикардиальные, субэндокардиальные.
Также миокардиальный инфаркт может быть первичным, повторным и рецидивирующим.
Справочно. К повторным ИМ относят поражения миокарда, обусловленные окклюзией другой артерии с формированием нового некротического очага, более чем через двадцать восемь дней от момента предыдущего инфаркта миокарда.
При рецидивирующем ИМ наблюдается поражение той же коронарной артерии, приводящее к формированию нового некротического очага в течение от семидесяти двух часов до восьми суток от момента первого ИМ.
В зависимости от локализации некротических очагов выделяют:
- передние ИМ, поражающие переднюю стенку левого желудочка (ЛЖ);
- боковые миокардиальные инфаркты, поражающие боковые стенки ЛЖ;
- изолированные ИМ, поражающие сердечную верхушку;
- нижние ИМ, поражающие нижнюю стенку ЛЖ;
- задние ИМ, поражающие заднюю стенку ЛЖ;
- межжелудочковые (септальные) инфаркты миокарда, поражающие межжелудочковую перегородку;
- ИМ, поражающие правый желудочек;
- ИМ, поражающие предсердия;
- сочетанные миокардиальные некрозы (задненижние, переднебоковые и т.д.).
Инфаркт миокарда – симптомы
Справочно. Главным симптомом инфаркта миокарда является интенсивная болевая симптоматика. Исключение составляют случаи безболевых инфарктов, регистрирующиеся преимущественно у пациентов с декомпенсированным течением сахарного диабета.
Боль во время инфаркта интенсивная, часто сопровождается паническими атаками, страхом смерти, нарушением сознания, обморочными приступами и т.д.
Основными симптомами инфаркта миокарда у женщин и мужчин является появление:
- болевого синдрома, длящегося более двадцати минут и не проходящего в покое, а также не купирующегося приемом нитроглицериновых препаратов;
- болевой приступ часто развивается на фоне гипертонических приступов, после интенсивной физической нагрузки, нервного перенапряжения, нахождения в душном или жарком помещении, а также в предутреннее время без провоцирующего фактора;
- боли локализируются за грудиной, часто иррадиируют в челюсть, левую руку. Иногда боли могут отдавать в живот, симулируя клинику острого живота;
- усиление или уменьшение болей при смене положения тела, во время дыхания, пальпации и т.д. для ИМ не характерно.
Также симптомы инфаркта миокарда могут проявляться появлением тахикардии, слабости, профузной потливости, ощущением «перебоев» в работе сердца, чувством «замирания» сердца, выраженной одыщечной симптоматикой, обморочными приступами, тошнотой, чрезмерным эмоциональным возбуждением, болями в животе и т.д.
Инфаркт миокарда – диагностика
Диагностика данного заболевания включает в себя:
- сбор анамнестических данных (перенесенный инфаркт миокарда в анамнезе, оценка ФССР, выявление отягощенного наследственного анамнеза, связь ИМ с гипертоническим приступом, стрессом и т.д.);
- оценку симптоматики заболевания, проведение дифференциальной диагностики со стенокардическим приступом и т.д.;
- оценку выраженности развившейся желудочковой недостаточности;
- оценку специфических признаков на электрокадиограмме;
- выявление специфических биохимических маркеров заболевания: внутриклеточных ферментов (КФК, МВ-КФК) и внутриклеточных белков (сердечных тропонинов и миоглобина);
- • выполнение анализа на свертываемость крови, липидограммы, общих анализов и т.д.
Лечение ИМ
Прогнозы при заболевании зависят от обширности инфаркта и времени обращения в больницу.
Лечение включает в себя обезболивание, восстановление нарушенного кровотока в ишимизированной зоне, ограничение некротического очага, профилактику развития осложнений и реабилитацию после инфаркта миокарда.
Источник
