Код мкб тонкокишечная непроходимость
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Кишечная непроходимость.
Кишечная непроходимость
Описание
Кишечная непроходимость — нарушение прохождения кишечного содержимого — пищевых масс и кишечных соков. Различают полную и частичную непроходимость; по течению — острую, с внезапным нарушением проходимости кишечника, и хроническую, развивающуюся постепенно или проявляющуюся повторными приступами относительной непроходимости вследствие частичного нарушения проходимости при спаечной болезни и (реже) при обтурации кишки медленно растущей опухолью. По механизму кишечная непроходимость может иметь динамический и механический характер.
Симптомы
Всем видам механической кишечной непроходимости, независимо от ее уровня и характера, свойственны боль, рвота, задержка стула и газов. Основной начальный симптом остро возникшей кишечной непроходимости — внезапная сильная, нередко жестокая боль. При непроходимости она, как правило, имеет схваткообразный характер и совпадает с очередной перистальтической волной. В интервалах между схватками пациент может чувствовать себя совершенно здоровым, характерная начальная картина непроходимости вырисовывается именно во время очередной болевой схватки.
При сдавлении не только кишки, но и ее брыжейки даже в интервале между схватками больные ощущают тупые боли, однако во время очередной схватки они нестерпимо усиливаются. Интенсивность боли во время очередной схватки вызывает резкое беспокойство. Лицо искажается, а некоторые больные принимают разнообразные вынужденные, иногда причудливые (коленно-локтевое, на корточках) положения в постели. Женщины обычно сравнивают боли с родовыми схватками. Характерен так называемый илеусный периодический стон, постепенно нарастающий и также постепенно стихающий по окончании болевой схватки. На высоте болевого синдрома возможно появление симптомов шока: кожа бледная, покрывается холодным потом, пульс становится частым, малого наполнения. Внезапное ослабление болей, не сопровождающееся отхождением кала и газов, может указывать на некроз кишечной петли (хотя нередко сильная боль продолжается и при развившемся некрозе). При обтурационной непроходимости прекращение болевых приступов и переход схваткообразных болей в постоянные свидетельствуют о снижения тонуса кишки выше препятствия и развитии пареза кишечника. При кишечной непроходимости после обманчивого затишья неизбежно развивается перитонит.
Рвота при непроходимости отличается рядом особенностей, позволяющих распознать ее истинный характер. При высокой кишечной непроходимости рвота повторяется через короткие промежутки времени, всегда бывает многократной. Если вначале рвотными массами являются остатки пищи, то в дальнейшем они представляют собой обильное жидкое содержимое, проникающее в желудок из кишечника и интенсивно окрашенное желчью. Чем выше располагается препятствие, тем интенсивнее рвота. При тонкокишечной непроходимости, в отличие от пищевой интоксикации, рвота не приносит больному облегчения, и он продолжает ощущать позывы. Обилие рвотных масс, состоящих из желчи и кишечных соков без примеси пищи, также чрезвычайно характерно для высокой кишечной непроходимости. Количество кишечных соков достигает ежесуточно 10 — 12 л, чем и объясняются многократность рвоты и обилие рвотных масс. Все это усугубляется постоянным при непроходимости образованием геморрагического выпота в брюшной полости и быстро приводит к значительному обезвоживанию, прогрессирующей потере организмом белка и электролитов, нарастающей интоксикации. В связи с этим у больных с высокой кишечной непроходимостью нередко наблюдается сгущение крови, проявляющееся относительным увеличением гемоглобина, эритроцитов и значительным лейкоцитозом вследствие уменьшения объема плазмы.
Повторная и обильная рвота характерна только для непроходимости, локализующейся в верхнем отделе тонкой кишки. При остальных видах кишечной непроходимости ее может не быть или она отмечается 1—2 раза.
В более позднем периоде кишечной непроходимости, при развитии перитонита, сопровождающегося парезом кишечника и полным прекращением его перистальтики, возникает чрезвычайно тягостная для больного рвота кишечным содержимым, подвергшимся гнилостному распаду и имеющим отвратительный запах (так называемая каловая рвота). Обильные рвотные массы с каловым запахом представляют собой застойное содержимое верхних отделов кишечника. Чем выше расположено препятствие, тем скорее появляется каловая рвота. При очень низком расположении непроходимости в толстой кишке каловой рвоты может не быть совсем.
Характерный симптом кишечной непроходимости — задержка стула и прекращение отхождения Газов. При низкой, толстокишечной, в основном опухолевой, непроходимости, несмотря на многодневное отсутствие стула, пальцевое исследование ампулы прямой кишки не обнаруживает в ней кала. Прямая кишка пуста и растянута. При высокой тонкокишечной непроходимости задержки стула нередко не наблюдается, имеет место самостоятельное или с помощью клизмы опорожнение нижележащего кишечного резервуара. Из-за наличия стула порой отрицается кишечная непроходимость; подобная ошибка является нередкой.
Общее состояние больного при низкой (особенно обтурационной) непроходимости в течение 2 — 3 дней может оставаться удовлетворительным, но быстро ухудшается при странгуляционной непроходимости, при высоком уровне препятствия, а также при динамической непроходимости вследствие тромбоза сосудов брыжейки. Пульс в начале заболевания несколько учащен, при ухудшении состояния тахикардия достигает 120 уд/мин; по мере развития заболевания снижается АД. Температура тела обычно остается нормальной.
Наиболее ранним объективным симптомом кишечной непроходимости является усиленная перистальтика. Усиленную перистальтику раздутых кишечных петель иногда удается видеть у худых пациентов (симптом видимой перистальтики), однако гораздо чаще пальпаторно можно уловить оплотневающий во время болевой схватки (с ее окончанием возвращается к прежней консистенции) отрезок кишки. Аускультативно в зоне оплотневающей кишки на высоте болевой схватки определяются резко усиленные кишечные шумы. Иногда громкое урчание слышно на расстоянии.
В начальной стадии кишечной непроходимости брюшная стенка бывает мягкой и податливой, нередко совершенно безболезненной при пальпации, перитонеальные симптомы отсутствуют. К сожалению, почти постоянное отсутствие характерных для острого живота симптомов (напряжение мышц передней брюшной стенки и резкая болезненность при пальпации, симптомы раздражения брюшины) в первые часы кишечной непроходимости часто приводит к роковому для больного отрицанию медицинским работником острой катастрофы, требующей экстренной операции. При появлении же этих симптомов (т. Е. При развитии перитонита) операция нередко оказывается запоздалой и безуспешной.
Вздутие живота — характерный объективный симптом нарушенной проходимости кишечника. В отличие от равномерного вздутия при паралитической непроходимости вздутие при механическом препятствии почти всегда бывает ограниченным и обусловлено контурирующейся через брюшную стенку растянутой кишечной петлей. При ослаблении перистальтики и потере тонуса мускулатуры развиваются расширение и вздутие кишечной петли выше препятствия. Это уже более поздний симптом кишечной непроходимости. При бимануальном покачивании участка брюшной стенки над вздутой кишкой определяется характерный «шум плеска» жидкости из-за скопления в атоничной кишечной петле большого количества пищеварительных соков.
Иногда удается пальпировать фиксированную и растянутую петлю кишечника (симптом Валя), при перкуссии над которой определяется тимпанический звук с металлическим оттенком (положительный симптом Кивуля). В поздние сроки заболевания при выраженном растяжении кишки выявляется характерная ригидность брюшной стенки с консистенцией надутого мяча (положительный симптом Мондора).
Важное значение в диагностике имеют ректальное и влагалищное исследования, при которых можно обнаружить воспалительный инфильтрат или опухоль в полости малого таза, обтурацию прямой кишки каловым камнем или опухолью и При завороте сигмовидной кишки определяют зияние сфинктера заднего прохода и пустую ампулу прямой кишки.
Гиперкалиемия. Горькая отрыжка. Запор. Запор у взрослых. Запор у детей. Запор у пожилых. Икота. Каловая рвота. Отрыжка воздухом. Рвота. Рвота желчью. Тошнота.
Кишечная непроходимость
Причины
При динамической непроходимости нет механического препятствия продвижению кишечных масс. Она обусловлена резким замедлением или полным прекращением кишечной перистальтики (парез кишечника); некроза стенки кишки при этом обычно не происходит. Динамическая непроходимость (паралитический илеус) является постоянным симптомом далеко зашедшего разлитого перитонита любой этиологии. Та или иная степень пареза кишечника нередко сопровождает приступы почечной колики, часто осложняет переломыпозвоночника, костей таза с обширными забрюшинными гематомами, травмы живота с кровоизлияниями в брыжейку, может развиться после оперативного вмешательства на органах брюшной полости. Характерный признак паралитической кишечной непроходимости — равномерно вздутый, без кишечной перистальтики, «немой живот». Реже встречается динамическая спастическая непроходимость (например, при отравлениях свинцом).
В практической работе гораздо чаще встречается механическая кишечная непроходимость, обусловленная наличием препятствия в том или ином отделе желудочно-кишечного тракта. Важную роль в характере клинических проявлений и течении кишечной непроходимости играет вид механической непроходимости (обтурационная или странгуляционная). При обтурационной непроходимости закрывается просвет кишки, а брыжейка ее остается незатронутой, кровоснабжение кишки не нарушается. К этому виду относятся непроходимость при растущей в просвете кишки (обычно толстой) опухоли, сдавлении кишки опухолевым или воспалительным конгломератом извне, закупорка просвета кишки клубком аскарид, каловым или желчным камнем. Обтурационная непроходимость развивается обычно постепенно, с момента появления первых признаков до выраженных явлений непроходимости проходит иногда 3 — 7 дней. Странгуляционная непроходимость протекает гораздо тяжелее, некроз кишечной стенки может возникнуть уже через 4 — 6 ч от начала заболевания. В этом случае происходит сдавление кишечной петли и ее брыжейки с быстро наступающими расстройствами ее кровоснабжения. Характерными формами странгуляционной непроходимости являются ущемление кишки с брыжейкой рубцовым тяжом от предшествующих операций, заворот кишок и их узлообразование. Сочетанная механическая непроходимость возникает при инвагинации — наряду с закупоркой просвета внедрившейся кишкой (обтурацией) происходит сдавление сосудов брыжейки инвагинировавшейся петли (странгуляция).
Помимо вида механической непроходимости, большое значение имеет уровень возникшего по ходу кишечного тракта препятствия. Чем выше возникает непроходимость, тем тяжелее она протекает, тем более энергичных лечебных мероприятий она требует. Тонкокишечная непроходимость всегда тяжелее, чем толстокишечная; непроходимость верхних отделов тощей кишки много тяжелее и опаснее, чем конечных петель подвздошной кишки.
Лечение
Больной, у которого диагностирована или заподозрена кишечная непроходимость, нуждается в экстренной госпитализации в хирургическое отделение. Вследствие быстро наступающего, прогрессирующего, нередко катастрофического обезвоживания при высокой тонкокишечной непроходимости требуется незамедлительная терапия, направленная на компенсацию огромных потерь жидкости и электролитов (вливание в вену 1,5 — 2 л изотонического раствора хлорида натрия, 5% раствора глюкозы, полиглюкина); такая терапия должна проводиться по возможности и во время транспортировки больного. До осмотра врачом нельзя давать слабительные средства, вводить обезболивающие препараты, выполнять клизмы и промывания желудка.
В стационаре при отсутствии выраженных признаков механической непроходимости проводят комплекс консервативных мероприятий: отсасывание желудочно-кишечного содержимого через тонкий зонд, введенный через нос; при усиленной перистальтике вводят спазмолитики. При механической непроходимости в случае неэффективности консервативной терапии выполняется экстренная операция (рассечение спаек, раскручивание заворота, деинвагинация, резекция кишки при ее некрозе, наложение кишечного свища для отведения кишечного содержимого при опухолях толстой кишки). В послеоперационном периоде продолжают мероприятия, направленные на нормализацию водно-солевого и белкового обмена (внутривенные вливания солевых растворов, кровезаменителей), противовоспалительную, антикоагулянтную терапию, стимуляцию моторно-эвакуаторной функции желудочно-кишечного тракта и.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Список литературы
Названия
Название: Тонкокишечная непроходимость.
Тонкокишечная непроходимость
Описание
Обструкция тонкой кишки. Это частичное или полное прекращение прохождения химуса через тонкую кишку, вызванное органическими или функциональными причинами. Он проявляется как боль в животе, рвота, задержка газов и стула, интоксикация, нарушения обмена веществ и гемодинамики. Поставлен диагноз МСКТ, рентгенография и УЗИ брюшной полости. Для терапии используются регуляторы моторики кишечника, инфузионная терапия, антибиотики, обезболивающие. Хирургическое лечение предполагает ревизию органов брюшной полости, секторальную резекцию тонкой кишки.
Дополнительные факты
В структуре вмешательств по поводу острой хирургической патологии операции из-за непроходимости тонкой кишки составляют примерно 15%. К категории риска относятся пациенты, ранее прооперированные по поводу травматических повреждений и заболеваний органов брюшной полости, а также люди с хроническими заболеваниями желудочно-кишечного тракта. Актуальность экспресс-диагностики заболевания обусловлена высоким уровнем общей и послеоперационной смертности (до 15,8% и до 36,2% соответственно), возникновением гнойных осложнений у 20% пациенты во время процедуры не позднее одного дня после появления симптомов.

Тонкокишечная непроходимость
Причины
Развитие непроходимости тонкой кишки связано с действием одного или нескольких провоцирующих факторов у пациентов с различными типами абдоминальной патологии. Анатомо-морфологические изменения в органах брюшной полости обычно становятся предпосылками возникновения заболевания. Нарушение проходимости тонкой кишки также может быть функциональным. Специалисты в области современной гастроэнтерологии и абдоминальной хирургии включают следующие предрасполагающие факторы:
• Врожденные пороки развития. Увеличение подвижности кишечника за счет удлинения брыжейки, наличия мешков брюшины, брыжеечных отверстий и слабых участков диафрагмы способствуют нарушению проницаемости тонкой кишки. Кроме того, дивертикул Меккеля может стать органическим субстратом заболевания. В 50-75% случаев заболевание связано с адгезией в брюшной полости и рубцовой деформацией кишечника. В группу риска входят пациенты, перенесшие перитонит, абдоминальные вмешательства при травмах живота, язвенной болезни, рака и т. Д. У 18-20% пациентов обструкция происходит из-за защемления петли тонкой кишки у ворот грыжевого выпячивания. Кишечная компрессия наблюдается как при наружных грыжах живота (пупочная, белая линия, паховая), так и при внутренних (диафрагма, внутрибрюшинная).
• Доброкачественные и злокачественные новообразования. Тонкая кишка чаще сдавливается опухолями из других органов брюшной полости. Реже просвет кишечника скрыт полипами тонкой кишки, аденокарциномой и другими видами рака, возникающими из его стенки. Редкой причиной обструкции тонкой кишки является зубной камень, образующийся в органах пищеварения. Механическим препятствием для развития химуса являются камни, которые попадают в кишечник из желчного пузыря через фистулу, кишечный и желудочный фитобезоар.
Производственные факторы необходимы для окклюзии и морфологических условий. Укрепление моторики тонкой кишки при воспалении кишечника, лекарственная стимуляция, значительные пищевые нагрузки после продолжительного голодания часто становятся толчком для развития патологии. Заболевание вызвано значительным повышением внутрибрюшного давления во время тренировок (поднятие тяжестей, интенсивные тренировки, роды). В редких случаях вторичная блокировка потока пищи через тонкую кишку вызвана обструкцией толстой кишки.
У некоторых пациентов состояние динамическое и возникает на фоне двигательных расстройств стенки тонкой кишки. Паретическая форма обструкции наблюдается после травм живота, на фоне перитонита, гипокалиемии. Спастическое нарушение прохождения химуса связано с нарушениями позвоночника и мозга в третичной коре, метастазами злокачественных новообразований, отравлением солями свинца и другими тяжелыми металлами. Очень редко заболевание развивается на фоне истерии.
Патогенез
В зависимости от основного этиологического фактора для возникновения обструкции тонкой кишки выделяются различные варианты: обструктивная, стенотическая, компрессионная, инвагинация, удушение и дискинезия. При сочетании нескольких предпосылок механизм разработки является сложным. Основой патогенеза обструкции тонкой кишки являются быстро прогрессирующие нарушения обмена веществ, структуры и функции кишечной стенки.
Из-за снижения активности фермента в просвете кишечника и морфологических изменений в его слизистой оболочке теменное пищеварение является недостаточным и реабсорбция ухудшается. Ситуация усугубляется массовым выбросом кинина и гистамина, которые увеличивают проницаемость стенок сосудов, вызывают застой микроциркуляции и улучшают ишемические процессы. Интенсивная потеря жидкости приводит к быстрому увеличению объема содержимого тонкой кишки, растяжению кишечника и появлению сильной боли.
В брюшной полости образуется серозный или геморрагический выпот. Прихват жидкости сопровождается обезвоживанием тканей, уменьшением объема циркулирующей крови и ее утолщением, резким уменьшением диуреза. Нарушения гемодинамики и обмена веществ возрастают. Результатом дистрофических процессов в тонкой ишемической кишечной стенке является массивная гибель клеток, усугубляемая активацией кишечной флоры и прогрессирующей эндотоксемией. При отсутствии лечения возникает перфорация кишечника.
Классификация
Наиболее клинически значимым является систематизация форм обструкции тонкой кишки с учетом ее происхождения, механизма и динамики развития. Нарушение проходимости может быть частичным и полным, острым, подострым, хроническим и периодическим. Учитывая этиопатогенетические характеристики, выделяют следующие виды заболеваний: В зрелом возрасте чаще всего возникает приобретенная обструкция, возникшая на фоне другой патологии. Врожденная форма заболевания обычно диагностируется у детей.
• Через механизм возникновения. Нарушение прохождения пищи через кишечник может быть механическим (морфологическим). При отсутствии органических нарушений обструкция называется динамикой.
• По состоянию тонкого кишечника кровоснабжение. При обструктивной форме патологии кровообращение в стенке кишечника сохраняется. Для более серьезного удушения и смешанных вариантов характерно нарушение или прекращение кровоснабжения.
Симптомы
Клиническая картина заболевания быстро развивается — в течение нескольких часов. Для обструкции тонкой кишки характерна триада признаков: боль в животе, рвота, стул и задержка газа. Боль интенсивная, узкая с локализацией в пупочной и эпигастральной областях. Рвота с пониженной проходимостью тонкой кишки повторяется, сначала с содержимым желудка, затем рвота становится каловой. Недостаток стула возникает только в случае полной обструкции.
В первой фазе заболевания наблюдается активная перистальтика, пациент может слышать грохот и притирку в животе на расстоянии. В поздний период болезни наступает «аускультативная тишина». Отечность и асимметрия живота не отмечены. О тяжелом течении кишечной непроходимости свидетельствуют симптомы шока: бледность кожи, холодный пот, резкое падение артериального давления, учащение пульса. С переходом заболевания в терминальную стадию боль стихает.
Запор у взрослых. Запор у детей. Каловая рвота. Лейкоцитоз. Нейтрофилез. Рвота. Холодный пот.
Возможные осложнения
При длительном наличии непроходимости тонкой кишки возникают ишемия и некроз кишечной стенки, что может привести к перфорации и кровотечению. При попадании инфицированного кишечного содержимого в брюшную полость возникает разлитой перитонит, который трудно поддается лечению. Согласно исследованиям, прогрессирующий перитонит является причиной смерти у пациентов со сложной формой кишечной непроходимости в 25% случаев.
Задержка кишечного содержимого приводит к всасыванию токсических соединений в кровоток. Это основная причина почечной недостаточности. Из-за сильного отравления и проникновения бактерий в кровоток из просвета кишечника возможны местные гнойные осложнения или генерализация инфекции с развитием сепсиса. Различают внекишечные осложнения заболевания и тромбоэмболию крупных сосудов и инфаркт миокарда.
Диагностика
Диагностика несложна в разгар болезни, когда у пациента появляются патогномоничные признаки. На начальном этапе обструкция тонкой кишки может имитировать другие хирургические заболевания брюшной полости, поэтому требуется тщательное обследование пациента. Наиболее информативными являются:
• УЗИ брюшной полости. Ультразвуковое исследование — это метод скрининга, который позволяет выявить типичные признаки обструкции: расширить просвет тонкой кишки более чем на 5 см, уменьшив толщину кишечной стенки. Кроме того, УЗИ брюшной полости помогает визуализировать характер моторики кишечника. УЗИ иногда выявляет спайки, которые являются причиной заболевания.
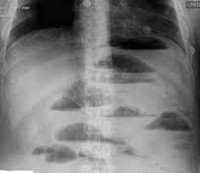
• Рентгенографическое исследование. При панорамном рентгенологическом исследовании брюшной полости, выполненном в положении лежа на спине, видны обширные кишечные петли с присутствием жидкости. На рентгенограмме в вертикальном положении с обструкцией тонкой кишки, чаши Клойбера (опухший кишечный отек с горизонтальным уровнем жидкости), выявляются складки Керкринга.
• Компьютерная томография. Выполнение MDCT брюшной полости с усилением болюсным контрастом является «золотым методом» для диагностики обструкции на уровне тонкой кишки. Наблюдается заметное расширение кишечной петли проксимальнее места обструкции, переходных зон, «фекалоидный» стаз в тонкой кишке. Патологические изменения в толстой кишке отсутствуют.
Лабораторные методы имеют второстепенное значение. В общем анализе крови определяются неспецифические воспалительные изменения: высокий лейкоцитоз и нейтрофилия, повышение СОЭ, повышение скорости интоксикации лейкоцитами. При биохимическом анализе крови, гипоальбуминемии, возможно повышение концентрации мочевины и креатинина. При недостаточной информации о других методах проводится лапароскопическое исследование брюшной полости.
Прежде всего, кишечная форма расстройства должна быть дифференцирована с другими заболеваниями из группы «острого живота» (аппендицит, панкреатит и холецистит). Основным диагностическим критерием является выявление характерных изменений в рентгенографии и КТ. В пользу кишечной непроходимости выделяется быстрое ухудшение состояния больного, рвота фекалиями. Обследование проводится абдоминальным хирургом в соответствии с указаниями других специалистов (например, онкологов с подозрением на новообразование в качестве причины патологии).
Лечение
Пациенты с подозрением на патологию срочно поступают в хирургический стационар. Начать терапию, чтобы восстановить пассаж кишечного содержимого. Потребление пищи полностью ограничено. Назогастральный зонд или кишечный зонд устанавливают для декомпрессии верхних отделов желудочно-кишечного тракта. Сифонные клизмы используются для очистки нижней части кишечника. Медикаментозная пробная терапия назначается без признаков перитонита и включает следующие группы препаратов:
• Регуляторы моторики стенки тонкой кишки. Миотропные противосудорожные препараты и М-антихолинергики рекомендуются при тяжелых спастических явлениях. Показано, что у пациентов с признаками пареза гладких мышц есть ингибиторы холинэстеразы, которые повышают моторику кишечника.
• Инфузионные растворы. Соль и сбалансированные полиионные препараты используются для пополнения объема связанной жидкости, улучшения реологии крови и устранения недостатка энергии. Согласно информации, вводятся коллоидные растворы, жировые эмульсии, составы с аминокислотами.
• Анальгетики. Наиболее эффективными для купирования сильных болей при кишечной непроходимости являются наркотические анальгетики. При необходимости и отсутствии противопоказаний возможно проведение двусторонней паранефральной новокаиновой блокады.
• Антибактериальные препараты. Антибиотики используются профилактически для предотвращения патологической активации кишечной микрофлоры и предотвращения перитонита. Стандартные терапевтические схемы обычно включают введение цефалоспоринов 2-3 поколения.
Эффективность фармакотерапии подтверждается разрешением процесса: облегчение боли, обильные выделения стула, газов, возникающие в течение 1-1,5 часа после приема лекарств. Обычно консервативная терапия позволяет справиться с динамическим вариантом обструкции. При неэффективности лекарств, появлении перитонеальных симптомов, выявлении морфологического субстрата, срединной лапаротомии проводится ревизия органов брюшной полости, сегментарная резекция тонкой кишки и удаление инородного тела из кишечника.
Список литературы
1. Клиническая хирургия: национальное руководство в 3 т. / Савельев В. С. , Кириенко А. И. – 2009.
2. Кишечная непроходимость. Руководство для врачей/ Ерюхин И. А. , Петров В. И. , Ханевич М. Д. – 1999.
3. Кишечная непроходимость: учебно-методическое пособие/ Неверов П. С. – 2017.
4. Острая тонкокишечная непроходимость неопухолевого генеза (патогенез, диагностика, лечение) (клинико-экспериментальное исследование). Автореферат диссертации/ Чуприс В. Г. – 2009/.
Источник
