Код мкб токсическая кардиомиопатия
Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Симптомы
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Дилатационная кардиомиопатия.
Дилатационная кардиомиопатия
Описание
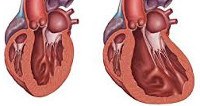
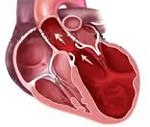
Дилатационная кардиомиопатия. Миокардиальное поражение, характеризующееся расширением полости левого или обоих желудочков и нарушением сократительной функции сердца. Дилатационная кардиомиопатия проявляется признаками застойной сердечной недостаточности, тромбоэмболическим синдромом, нарушениями ритма. Диагностика дилатационной кардиомиопатии основывается на данных клинической картины, объективного обследования, ЭКГ, фонокардиографии, ЭхоКГ, рентгенографии, сцинтиграфии, МРТ, биопсии миокарда. Лечение дилатационной кардиомиопатии проводится ингибиторами АПФ, β-адреноблокаторами, диуретиками, нитратами, антикоагулянтами и антиагрегантами.
Дополнительные факты
Дилатационная кардиомиопатия (застойная, конгестивная кардиомиопатия) – клиническая форма кардиомиопатии, в основе которой лежит растяжение полостей сердца и систолическая дисфункцией желудочков (преимущественно левого). В кардиологии на долю дилатационной кардиомиопатии приходится около 60% всех кардиомиопатий. Дилатационная кардиомиопатия чаще манифестирует в возрасте 20-50 лет, однако встречается у детей и пожилых людей. Среди заболевших преобладают лица мужского пола (62-88%).

Дилатационная кардиомиопатия
Причины
В настоящее время существует несколько теорий, объясняющих развитие дилатационной кардиомиопатии: наследственная, токсическая, метаболическая, аутоиммунная, вирусная. В 20–30 % случаев дилатационная кардиомиопатия является семейным заболеванием, чаще с аутосомно-доминантным, реже – с аутосомно-рецессивным или Х-сцепленным (синдром Барта) типом наследования. Синдром Барта, кроме дилатационной кардиомиопатии, характеризуется множественными миопатиями, сердечной недостаточностью, фиброэластозом эндокарда, нейтропенией, задержкой роста, пиодермиями. Семейные формы дилатационной кардиомиопатии и имеют наиболее неблагоприятное течение.
В анамнезе у 30% пациентов с дилатационной кардиомиопатией отмечается злоупотребление алкоголем. Токсическое воздействие этанола и его метаболитов на миокард выражается в повреждении митохондрий, уменьшении синтеза сократительных белков, образовании свободных радикалов и нарушении метаболизма в кардиомиоцитах. Среди других токсических факторов выделяют профессиональный контакт со смазочными материалами, аэрозолями, промышленной пылью, металлами и пр.
В этиологии дилатационной кардиомиопатии прослеживается влияние алиментарных факторов: недостаточного питания, дефицита белка, гиповитаминоза В1, нехватки селена, дефицита карнитина. На базе этих наблюдений основывается метаболическая теория развития дилатационной кардиомиопатии. Аутоиммунные нарушения при дилатационной кардиомиопатии проявляются наличием органоспецифических кардиальных аутоантител: антиактина, антиламинина, антимиозина тяжелых цепей, антител к митохондриальной мембране кардиомиоцитов и тд Однако аутоиммунные механизмы являются лишь следствием фактора, который пока не установлен.
С помощью молекулярно-биологических технологий (в т. ПЦР) в этиопатогенезе дилатационной кардиомиопатии доказана роль вирусов (энтеровируса, аденовируса, вируса герпеса, цитомегаловируса). Часто дилатационная кардиомиопатия служит исходом вирусного миокардита.
Факторами риска послеродовой дилатационной кардиомиопатии, развивающейся у ранее здоровых женщин в последнем триместре беременности или вскоре после родов, считаются возраст старше 30 лет, негроидная раса, многоплодная беременность, наличие в анамнезе более 3-х родов, поздний токсикоз беременности.
В некоторых случаях этиология дилатационной кардиомиопатии остается неизвестной (идиопатическая дилатационная кардиомиопатия). Вероятно, дилатация миокарда возникает при воздействии ряда эндогенных и экзогенных факторов, преимущественно у лиц с генетической предрасположенностью.
Патогенез
Под действием причинных факторов уменьшается количество функционально полноценно кардиомиоцитов, что сопровождается расширением камер сердца и снижением насосной функции миокарда. Дилатация сердца приводит к диастолической и систолической дисфункции желудочков и обусловливает развитие застойной сердечной недостаточности в малом, а затем и в большом круге кровообращения.
На начальных стадиях дилатационной кардиомиопатии компенсация достигается благодаря действию закона Франка–Старлинга, увеличению ЧСС и уменьшению периферического сопротивления. По мере истощения резервов сердца прогрессирует ригидность миокарда, нарастает систолическая дисфункция, уменьшается минутный и ударный объем, нарастает конечное диастолическое давление в левом желудочке, что приводит к еще большему его расширению.
В результате растяжения полостей желудочков и клапанных колец развивается относительная митральная и трикуспидальная недостаточность. Гипертрофия миоцитов и формирование заместительного фиброза приводят к компенсаторной гипертрофии миокарда. При уменьшении коронарной перфузии развивается субэндокардиальная ишемия.
Вследствие снижения сердечного выброса и уменьшения почечной перфузии активизируются симпатическая нервная и ренин-ангиотензиновая системы. Выброс катехоламинов сопровождается тахикардией, возникновением аритмий. Развивающиеся периферическая вазоконстрикция и вторичный гиперальдостеронизм приводят к задержке ионов натрия, увеличению ОЦК и развитию отеков.
У 60 % пациентов с дилатационной кардиомиопатией в полостях сердца формируются пристеночные тромбы, вызывающие в дальнейшем развитие тромбоэмболического синдрома.
Симптомы
Дилатационная кардиомиопатия развивается постепенно; длительное время жалобы могут отсутствовать. Реже она манифестирует подостро, после ОРВИ или пневмонии. Патогномоничными синдромами дилатационной кардиомиопатии являются сердечная недостаточность, нарушения ритма и проводимости, тромбоэмболии.
Клинические проявления дилатационной кардиомиопатии включают быструю утомляемость, одышку, ортопноэ, сухой кашель, приступы удушья (сердечная астма). Около 10 % пациентов предъявляют жалобы на ангинозные боли — приступы стенокардии. Присоединение застойных явлений в большом круге кровообращения характеризуется появлением тяжести в правом подреберье, отеков ног, асцита.
При нарушениях ритма и проводимости возникают пароксизмы сердцебиения и перебоев в работе сердца, головокружение, синкопальные состояния. В некоторых случаях дилатационная кардиомиопатия впервые заявляет о себе тромбоэмболией артерий большого и малого кругов кровообращения (ишемический инсульт, ТЭЛА), что может послужить причиной внезапной смерти больных. Риск эмболии увеличивается при мерцательной аритмии, которая сопутствует дилатационной кардиомиопатии в 10—30% случаев.
Боль в груди слева. Боль в грудной клетке. Глубокий сухой кашель. Кашель. Одышка.
Диагностика
Диагностика дилатационной кардиомиопатии представляет существенные трудности ввиду отсутствия специфических критериев. Диагноз устанавливается путем исключения других заболеваний, сопровождающихся дилатацией полостей сердца и развитием недостаточности кровообращения.
Объективными клиническими признаками дилатационной кардиомиопатии служат кардиомегалия, тахикардия, ритм галопа, шумы относительной недостаточности митрального и трикуспидального клапанов, увеличение ЧД, застойные хрипы в нижних отделах легких, набухание вен шеи, увеличение печени и тд Аускультативные данные подтверждаются с помощью фонокардиографии.
На ЭКГ выявляются признаки перегрузки и гипертрофии левого желудочка и левого предсердия, нарушения ритма и проводимости по типу фибрилляции предсердий, мерцательной аритмии, блокады левой ножки пучка Гиса, АВ – блокады. С помощью ЭКГ-мониторирования по Холтеру определяются угрожающие для жизни аритмии и оценивается суточная динамику процессов реполяризации.
Эхокардиография позволяет обнаружить основные дифференциальные признаки дилатационной кардиомиопатии – расширение полостей сердца, уменьшение фракции выброса левого желудочка. При ЭхоКГ исключаются другие вероятные причины сердечной недостаточности — постинфарктный кардиосклероз, пороки сердца ; обнаруживаются пристеночные тромбы и оценивается риск развития тромбоэмболии.
Рентгенологически может выявляться увеличение размеров сердца, гидроперикард, признаки легочной гипертензии. Для оценки структурных изменений и сократительной способности миокарда выполняются сцинтиграфия, МРТ, ПЭТ сердца. Биопсия миокарда используется для дифференциальной диагностики дилатационной кардиомиопатии с другими формами заболевании.
Лечение
Лечебная тактика при дилатационной кардиомиопатии заключается в коррекции проявлений сердечной недостаточности, нарушений ритма, гиперкоагуляции. Больным рекомендуется постельный режим, ограничение потребления жидкости и соли.
Медикаментозная терапия сердечной недостаточности включает назначение ингибиторов АПФ (эналаприла, каптоприла, периндоприла и тд ), диуретиков (фуросемида, спиронолактона). При нарушениях ритма сердца используются b-адреноблокаторы (карведилол, бисопролол, метопролола), с осторожностью – сердечные гликозиды (дигоксин). Целесообразен прием пролонгированных нитратов (венозных вазодилататоров — изосорбида динитрата, нитросорбида), снижающих приток крови к правым отделам сердца.
Профилактика тромбоэмболических осложнений при дилатационной кардиомиопатии проводится антикоагулянтами (гепарин подкожно) и антиагрегантами (ацетилсалициловая кислота, пентоксифиллин, дипиридамол). Радикальное лечение дилатационой кардиомиопатии подразумевает проведение трансплантации сердца. Выживаемость свыше 1 года после пересадки сердца достигает 75–85 %.
Прогноз
В целом течение дилатационной кардиомиопатии неблагоприятное: 10-летняя выживаемость составляет от 15 до 30%. Средняя продолжительность жизни после появления симптомов сердечной недостаточности составляет 4–7 лет. Гибель пациентов в большинстве случаев наступает от фибрилляции желудочков, хронической недостаточности кровообращения, массивной легочной тромбоэмболии.
Профилактика
Рекомендации кардиологов по профилактике дилатационной кардиомиопатии включают медико-генетическое консультирование при семейных формах заболевания, активное лечение респираторных инфекций, исключение употребления алкоголя, сбалансированное питание, обеспечивающее достаточное поступление витаминов и минералов.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Классификация
- Симптомы
- Диагностика
- Дифференциальная диагностика
- Лечение
- Прогноз
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Вторичная кардиомиопатия.
Вторичная кардиомиопатия
Описание
Вторичная кардиомиопатия. Структурные и функциональные изменения сердечной мышцы, возникающие вследствие основного первичного заболевания. К симптомам вторичной кардиомиопатии относятся одышка, головокружение, боли в грудной клетке, нарушения ритма, слабость. Диагностика вторичной кардиомиопатии включает проведение ЭКГ, эхокардиографии, рентгенографии органов грудной клетки, биохимического исследования крови. Патогенетическое лечение вторичной кардиомиопатии заключается в воздействии на метаболические процессы в миокарде; симптоматическое – в устранении нарушений ритма и проводимости, сердечной недостаточности.
Дополнительные факты
Кардиомиопатии – заболевания, сходные клинически, но различные по этиологии и патогенезу, характеризующиеся дистрофическими изменениями сердечной мышцы. Понятие «кардиомиопатия» исключает повреждения миокарда, возникающие вследствие ИБС, артериальной гипертензии, легочной гипертензии, клапанных пороков сердца и пр.
Первичные (идиопатические) кардиомиопатии объединяет преимущественное или изолированное поражение миокарда некоронарного и невоспалительного генеза, в основе которого лежит недостаточность сократительной функции сердечной мышцы в связи с ее дистрофией. Первичные кардиомиопатии могут иметь врожденное (генетическое, наследственное), приобретенное или смешанное происхождение. К первичным (идиопатическим) кардиомиопатиям относят гипертрофическую (констриктивную, субаортальный стеноз), дилатационную (конгестивную, застойную), рестриктивную (эндомиокардиальный фиброз) кардиомиопатии и аритмогенную дисплазию правого желудочка (болезнь Фонтана).
Термином «вторичные кардиомиопатии» (симптоматические кардиомиопатии, миокардиодистрофия, дистрофия миокарда) в кардиологии объединяют гетерогенную группу специфических поражений миокарда различной этиологии, обусловленных биохимическими или физико-химическими нарушениями метаболизма. В отличие от первичной кардиомиопатии, этиология которой не установлена, вторичная кардиомиопатия всегда является следствием генерализованных системных заболеваний других органов или патологических состояний.
Вторичная кардиомиопатия
Причины
Причины вторичных кардиомиопатий могут быть разнообразны. Вторичные кардиомиопатии могут встречаться при уремии, интоксикациях алкоголем, лекарственными препаратами, этиленгликолем, солями тяжелых металлов и тд В некоторых случаях к развитию вторичной кардиомиопатии приводят инфекции: вирусные заболевания, тифы, трихинеллез, трипаносомоз; заболевания обмена — гиперпаратиреоз, тиреотоксикоз, сахарный диабет, подагра, амилоидоз, нарушения электролитного обмена, авитаминоз и пр. Встречаются вторичные кардиомиопатии, обусловленные патологией органов пищеварения (панкреатитом, циррозом печени, синдроме мальабсорбции).
Дистрофия миокарда может возникать при системных нервно-мышечных заболеваниях, таких, как миопатия, миастения. К вторичным кардиомиопатиям относятся такие редкие формы, как амилоидоз сердца, гемохроматоз сердца, ксантоматоз, гликогеноз.
При вторичной кардиомиопатии развивается диффузное равномерное поражение миокарда. Первичная роль в цепи изменений принадлежит поражению ферментных систем, участвующих во внутриклеточном метаболизме. Нарушение обменных процессов в сердечной мышце приводит к дисфункции внутриклеточных структур миофибрилл и ослаблению сократительной активности миокарда. На гистохимическом уровне при вторичной кардиомиопатии имеет место метаболическая нестабильность миокарда.
Классификация
С учетом повреждающих факторов выделяют следующие клинические формы вторичной кардиомиопатии:
• алкогольная кардиомиопатия – обусловлена повреждающим воздействием этанола на клетки миокарда. Чаще встречается у мужчин, злоупотребляющих алкоголем. При вторичной алкогольной кардиомиопатии развивается жировая дистрофия миокарда, вследствие чего макроскопически сердечная мышца приобретает желтоватый оттенок;
• токсические и медикаментозные кардиомиопатии – связаны с повреждением миокарда такими элементами, как кадмий, литий, мышьяк, кобальт, изопротиренол. Следствием токсического влияния являются возникающие в сердечной мышце микроинфаркты и последующая воспалительная реакция;
• метаболические кардиомиопатии – возникают при нарушениях обменных процессов в миокарде, обусловленных гипертиреозом, гипотиреозом, гиперкалиемией (болезнь Аддисона, сахарный диабет), гипокалиемией (заболевания почек, болезнь Иценко-Кушинга, частые поносы и рвоты), гликогенозом, недостаточностью тиаминов и тд витаминов;
• вторичные кардиомиопатии, ассоциированные с заболеваниями органов пищеварения (синдромом нарушенного всасывания, панкреатитом, циррозом печени );
• вторичные кардиомиопатии, ассоциированные с заболеваниями соединительной ткани (ревматоидным артритом, узелковым периартериитом, системной красной волчанкой, склеродермией, дерматомиозитом, псориазом и тд );
• вторичные кардиомиопатии, ассоциированные с нервно-мышечными заболеваниями (миотонической дистрофией, мышечной дистрофией, атаксией Фридрейха и тд );
• вторичные кардиомиопатии, ассоциированные с мукополисахаридозом и дислипидозом (синдром Хантера, болезнь Сандхоффа, болезнь Андерсона-Фабри);
• вторичные кардиомиопатии, ассоциированные с вирусными, бактериальными, паразитарными инфекциями;
• вторичные кардиомиопатии, ассоциированные с инфильтрацией миокарда при карциноматозе, лейкемии, саркоидозе;
• климактерическая (дизовариальная) кардиомиопатия – развивается у женщин в период климакса.
Симптомы
Клинические проявления вторичной кардиомиопатии связаны с нарушением сократительной способности миокарда. При этом отмечаются разлитые ноющие боли в области сердца, не зависящие от физической нагрузки. Ангинозные боли не сопровождаются характерной для ИБС иррадиацией и проходят самостоятельно, без приема коронаролитиков. Со временем присоединяются и нарастают признаки сердечной недостаточности — одышка, периферические отеки. Характерны слабость, головокружение, тахикардия, нарушения ритма сердца (экстрасистолия, мерцательная аритмия).
Боль в груди слева. Боль в грудной клетке. Одышка. Понос (диарея). Рвота.
Диагностика
Вторичная кардиомиопатия всегда является лишь дополнением к основному диагнозу. Распознавание вторичной кардиомиопатии осуществляется на основании данных электрокардиографии, ритмокардиографии, эхокардиографии, рентгенографии органов грудной клетки, биохимического анализа крови.
ЭКГ-признаки вторичной кардиомиопатии проявляются, главным образом, снижением, сглаживанием или отрицательным значением зубца Т. Отчетливая связь между изменениями ЭКГ с выраженностью кардиалгического синдрома не прослеживается. При проведении велоэргометрии толерантность к физической нагрузке снижена, однако признаки явной коронарной недостаточности также отсутствуют. Рентгенологическое и электрокардиографическое исследование обнаруживают увеличение границ и расширение полостей сердца.
Биохимические исследования крови могут включать определение содержания микроэлементов, уровня глюкозы, липопротеидов, электролитов, гормонов щитовидной железы, катехоламинов, маркеров некроза миокарда, и тд Для верификации диагноза вторичной кардиомиопатии также используются фонокардиография, ритмография, холтеровское мониторирование, МРТ, сцинтиграфия миокарда с таллием-201, биопсия миокарда и тд.
Дифференциальная диагностика
Дифференциальная диагностика вторичной кардиомиопатии проводится с миокардитом, ишемической болезнью сердца, атеросклеротическим и миокардитическим кардиосклерозом.
Лечение
Ввиду полиэтиологичности патологии и многообразия клинических форм вторичной кардиомиопатии, к ее лечению целесообразно привлекать специалистов различных профилей – кардиологов, эндокринологов, гастроэнтерологов, гинекологов, инфекционистов, ревматологов. Лечения вторичной кардиомиопатии направлено на улучшение метаболических процессов, максимальное увеличение сердечного выброса и предотвращение дальнейшего прогрессирования снижения сократительной способности сердечной мышцы.
С целью снижения нагрузки на сердце исключаются прием алкоголя, курение, интенсивные физические нагрузки. При ярко выраженных клинических проявлениях вторичной кардиомиопатии назначаются β-адреноблакаторы, антиаритмические средства, антикоагулянты, соли калия, витамины группы В, сердечные гликозиды. Целесообразно применение активаторов миокардиального метаболизма (инозина, АТФ). Улучшению функции миокарда и повышению толерантности к нагрузкам способствует бальнеотерапия, умеренные занятия лечебной физкультурой.
При жизнеугрожающих нарушениях ритма показана имплантация электрокардиостимулятора или кардиовертер-дефибриллятора. Тяжелые варианты вторичной кардиомиопатии, не поддающиеся медикаментозной коррекции, следует рассматривать как основание для трансплантации сердца.
Прогноз
Трудоспособность больных с вторичной кардиомиопатией, как правило, нарушается в связи с основным заболеванием, а при развитии сердечной недостаточности – и вследствие поражения миокарда. Прогноз вторичной кардиомиопатии во многом определяется течением первичного заболевания и развитием осложнений со стороны сердца.
Профилактика
Профилактика вторичной кардиомиопатии заключается в предупреждении поражения миокарда при заболеваниях, часто сопровождающихся дистрофическими изменениями сердечной мышцы. Раннее и адекватное лечение данных заболеваний, применение средств, улучшающих метаболические процессы в миокарде, позволяют предупредить или отсрочить поражение сердца.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
