Код мкб стриктура лмс
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
- Прогноз
Названия
Название: Стриктура мочеточника.

Стриктура мочеточника
Описание
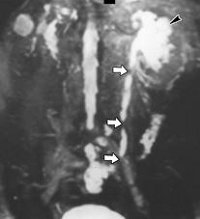
Стриктура мочеточника. Аномальное сужение канала мочеточника, полностью или частично нарушающее его проходимость. Стриктура мочеточника проявляется симптомами сопутствующих патологических состояний: пиелонефрита, камнеобразования, гидронефроза, хронической почечной недостаточности. Диагностируют стриктуру мочеточника по результатам урографии, УЗИ, МРТ и КТ почек. Лечение стриктур мочеточника – оперативное, состоит в иссечении и пластике патологического участка.
Дополнительные факты
Имеющиеся в норме анатомические и физиологические сужения мочеточника при необходимости способны значительно расширяться благодаря его эластичной стенке. В отличие от них при стриктуре мочеточника происходят фиброзно-склеротические изменения, затрагивающие подслизистый, мышечный и наружный слои стенки мочеточника. В свою очередь это приводит к атрофии части мышечных элементов и их замещению на рубцовую ткань, гипертрофии поперечных мышечных волокон, а также к изменениям иннервации стенки.
Вследствие этого в области стриктуры отмечается стойкое уменьшение диаметра выводного протока, приводящее к нарушению нормальной функции мочеточника. На участках выше стриктуры из-за застоя мочи усиливается давление на мочеточник, наблюдается его растяжение, удлинение и извитость, возможно расширение лоханки и развитие гидронефроза (уретерогидронефроза).
Стриктуры могут возникать в разных отделах мочеточника и иметь различную длину. Наиболее часто стриктуры наблюдаются на юкставезикальном (переход мочеточника в мочевой пузырь) и пиелоуретеральном (переход лоханки в мочеточник) участках. Истинная стриктура мочеточника по происхождению бывает врожденной и приобретенной. Стриктуры мочеточника могут быть односторонними и двухсторонними, одиночными и множественными, истинными (вследствие изменений, затрагивающих стенку) и ложными (по причине его компрессии извне).
Стриктура мочеточника
Причины
К врожденным стриктурам мочеточника урология относит рубцовые изменения стенки протока из-за имеющихся наследственных аномалий, а также его сдавления при пересечении с кровеносными сосудами (например, добавочным почечным сосудом). Причинами приобретенной стриктуры являются повреждения мочеточника в результате операций и различных инструментальных процедур (стентирования мочеточника, уретероскопии и тд ), травм, пролежней от камней, мочевых инфекций (туберкулеза, гонореи) и воспаления окружающих тканей (периутерита), радиационного поражения.
При туберкулезе множественные рубцовые стриктуры мочеточника формируются на участках подвергшихся инфильтрации и изъязвлениям. Пострадиационные стриктуры мочеточника наблюдаются, как правило, в его тазовом отделе и могут быть связаны с проведением лучевой терапии при раке простаты, прямой кишки и женских половых органов. Стриктуры мочеточника после урологических оперативных вмешательств (уретеролитотомии, реконструкции лоханочно-мочеточникового сегмента) могут наблюдаться в любом отделе мочеточника.
Симптомы
Клиническая картина стриктуры мочеточника обусловлена нарушением свободного оттока мочи из почки и развитием на этом фоне различных патологических процессов: гидронефроза, пиелонефрита, мочекаменной болезни; при двухстороннем поражении — хронической почечной недостаточности.
Поэтому при стриктуре мочеточника пациенты предъявляют жалобы, свойственные данным заболеваниям: на тупые или острые боли в области поясницы, выделение мутной, дурно пахнущей мочи, повышение температуры тела, уменьшение количества мочи, общую интоксикацию, артериальную гипертензию, тошноту, рвоту, мышечные судороги и тд.
Рвота. Судороги. Тошнота.
Диагностика
Диагноз стриктуры мочеточника устанавливают по результатам УЗИ почек, УЗДГ сосудов, рентгеноконтрастного обследования, КТ почек и МРТ. Проведение трехмерной УЗ-ангиографии с диуретической нагрузкой позволяет одновременно увидеть расширенный отдел мочеточника выше стриктуры и оценить сосуды почек.
Рентгенконтрастная урография (экскреторная, инфузионная, ретроградная) дает возможность визуализировать ткани почек и мочевыводящие пути, определить сужение мочеточников, протяженность стриктур, оценить снижение выделительной способности почек. В сложных случаях применяют КТ или МРТ, дополнительно выявляющие заболевания смежных органов и тканей, оказывающих влияние на почки и мочеточники.
Лечение
Стриктура мочеточника является абсолютным показанием для оперативного лечения, выбор которого определяется структурно-функциональным состоянием мочеточников и почек, протяженностью и уровнем стеноза. При минимальном поражении почечной ткани выполняют различные реконструктивные операции соответствующего отдела мочеточника, цель которых – ликвидировать сужение протока, восстановить свободный отток мочи из чашечно-лоханочного аппарата почек.
При серьезных поражениях верхних мочевых путей и развитии почечной недостаточности первым этапом оперативного лечения является открытая или пункционная нефростомия. Иногда производится эндоуретеральное рассечение спаек с установкой стента, бужирование и баллонная дилатация суженного отдела мочеточника, но они не дают стойкого эффекта и могут привести к еще большим осложнениям. Уретеролизис – хирургическое удаление фиброзной ткани, сдавливающей и деформирующей мочеточники извне, для большей эффективности сочетают с резекцией суженного участка и другими реконструктивными операциями.
При уретероуретероанастамозе проводят косую резекцию стриктуры мочеточника и сшивание его концов на специально введенном внутрь катетере; при пиелоуретероанастомозе — после продольного рассечения канала мочеточника (включая его здоровые ткани, стриктуру и часть лоханки) стенки сшивают в поперечном направлении (бок в бок). Прямой уретероцистооанастамоз выполняют при наличии одиночной стриктуры в юкставезикальном устье, после отсечения которой, неповрежденный конец мочеточника вшивают в стенку мочевого пузыря.
Модифицированная операция Боари (непрямой уретероцистоанастамоз) применяется при более протяженных (до 10-12 см) стриктурах мочеточника, позволяет сформировать удаленную часть мочеточника из лоскута мочевого пузыря. При стриктуре в лоханочно-мочеточниковом сегменте для замещения части мочеточника на месте сужения создают лоскут из боковой стенки почечной лоханки (операция Фолея).
При обширных стриктурах мочеточника применяют частичную или полную кишечную пластику мочеточника, при которой его суженную часть замещают аутотрансплантатом, сформированным из ткани кишечной стенки. Кишечная пластика мочеточника — довольно большая по объему и длительности операция, которая противопоказана тяжелобольным и ослабленным пациентам, в остром посттравматическом периоде. При стриктурах мочеточника, осложненных тяжелыми поражениями почечной ткани (поликавернозным туберкулезом, гидронефрозом, пионефрозом, сморщиванием почки) проводят нефроуретерэктомию (удаление почки и мочеточника).
Прогноз
Для достижения благоприятного результата реконструктивно-пластические операции при стриктурах мочеточника необходимо проводить на ранних стадиях до развития хронической почечной недостаточности.
После реконструктивной пластики стриктур мочеточника важную роль играет постоперационная реабилитация. Возможными осложнениями операций по поводу стриктур мочеточника является несостоятельность анастомозов, приводящая к забрюшинным мочевым затекам, развитию мочевой флегмоны, перитонита.
Источник
Год утверждения 2016
Профессиональные ассоциации:
Российское общество урологов
Оглавление
1. Краткая информация
2. Диагностика
3. Лечение
4. Реабилитация
5. Профилактика
1. Краткая информация
1.1 Определение
Гидронефроз (гидронефротическая трансформация) — стойкое и прогрессирующее, обусловленное препятствием расширение чашечно-лоханочной системы с застоем мочи.
- Препятствие в лоханочно-мочеточниковом сегменте (ЛМС) — простой гидронефроз.
- Препятствие в других отделах мочеточника — уретерогидронефроз.
1.2 Этиология и патогенез
Группы факторов риска по локализации препятствия оттоку мочи:
1. в уретре и мочевом пузыре;
2. по ходу мочеточника, но вне просвета;
3. отклонение положения и хода мочеточника;
4. в просвете мочеточника или в полости лоханки;
5. структурно-функциональные изменения стенки мочеточника или лоханки.
1.3 Эпидемиология
Гидронефроз — относительно частое заболевание почек, 1% пациентов 20–40 лет.
У женщин в 1.5 раза чаще.
У больных старше 40 лет гидронефроз часто проявление других заболеваний.
Обструкция ЛМС – до 80% всех аномалий фетальной почки, сопровождающихся расширением коллекторной системы (Colodny, 1980)
Расширение лоханки и чашечек (Ritchey M., 2003):
- на ранних стадиях гестации у 1 из 800 плодов;
- у 1 из 1 500 новорожденных;
- диагноз «гидронефроз» подтверждается только у 1/3 таких детей.
У мальчиков обструкция в ЛМС в 2 раза чаще, особенно в новорожденности (Robson, 1977).
Доминирует левостороннее поражение, в неонатальном периоде у 66% больных.
Двусторонний стеноз ЛМС наблюдается в 5–15% (Williams, 1977).
1.4 Кодирование по МКБ 10
N13.0 – Гидронефроз с обструкцией лоханочно-мочеточникового соединения
N13.1 – Гидронефроз со стриктурой мочеточника, не классифицированный в других рубриках
1.5 Классификация
- Первичный или врождённый/ Вторичный или приобретённый
- Асептичный/ Инфицированный
- Односторонний/ Двусторонний
Стадии простого гидронефроза (по Н.А. Лопаткину):
1 — начальный, пиелоэктазия без значимого гидрокаликоза и нарушения функции;
2 — ранний, расширение с ухудшением функции почки;
3 — терминальный, гигантское расширение с необратимыми изменениями почечной паренхимы.
2. Диагностика
2.1 Жалобы и анамнез
Гидронефроз (уретерогидронефроз) нередко протекает бессимптомно.
Наиболее частые жалобы:
- боль в поясничной области;
- макрогематурия;
- дизурия.
2.2 Физикальное обследование
В подреберье может пальпироваться образование, при выраженном гидронефрозе — в соответствующей половине живота.
Тупой перкуторный звук свидетельствует о значительном гидронефрозе с оттеснением органов.
2.3 Лабораторная диагностика
Общий анализ крови:
- лейкоцитоз со сдвигом формулы влево и увеличение СОЭ при мочевой инфекции;
- пониженный гемоглобин при билатеральном гидронефрозе указывает на почечную недостаточность.
Анализ мочи:
- проба Реберга при нефростомическом дренаже;
- лейкоцитурия, канальцевая протеинурия, гематурия, снижение плотности при двустороннем поражении;
- бактериологический анализ с определением чувствительности микрофлоры к антибиотикам;
- лейкоцитурия и многократные негативные бактанализы – подозрение на туберкулёз мочеполовой системы.
Биохимический анализ крови:
- содержание креатинина и мочевины может указать на двусторонний процесс;
- электролиты (калий и натрий).
2.4 Инструментальная диагностика
КТ почек с контрастированием.
Скрининг — УЗИ почек.
Для оценки кровоснабжения почек и выявления добавочных сосудов проводится допплерография.
Структура мочевых путей оценивается при экскреторной урографии.
Рекомендуется фармакоурография с диуретиком.
Для выявления пузырно-мочеточникового рефлюкса используется микционная цистоуретрография.
Показания к МСКТ с болюсным контрастным усилением:
- недостаточная информативность экскреторной урографии;
- подозрении на опухоль брюшной полости, забрюшинного пространства, почек или ВМП.
При нефростомическом дренаже рекомендуется выполнение антеградной пиелоуретерографии.
Перед операцией для определения протяжённости обструкции и не информативности экскреторной урографии, антеградной пиелоуретерографии, МСКТ выполняется ретроградная уретеропиелография.
Показания для динамической нефросцинтиграфии:
- нарушения функции поражённой почки;
- определения характера выведения РФП из ВМП;
- выяснение состояния контралатеральной почки.
Показания к уретеропиелоскопии:
- при отсутствии чёткой информации о состоянии мочеточника после неинвазивных методов;
- первый этап эндоскопической операции по коррекции стриктуры ВМП.
Перфузионная пиеломанометрия (Whitaker’s test) рекомендована для дифференциальной диагностики обструктивного и необструктивного расширения чашечно-лоханочной системы и мочеточника:
- разница менее 15 мм рт.ст. — норма;
- разница более 22 мм рт.ст. — обструкция;
- разница более 18 мм рт.ст. при скорости введения препарата 15 мл/мин – обструкция.
Рекомендуется выполнение нефросцинтиграфии с одновременным введением диуретика.
2.5 Дифференциальная диагностика
При болевом синдроме — с нефролитиазом (урография, МСКТ) и нефроптозом (экскреторная урография лёжа и стоя).
При пальпируемом образовании в забрюшинном пространстве — с опухолью, поликистозом и простой кистой почки (пиелограмма).
При гематурии и пиурии — от опухоли лоханки, пионефроза и туберкулёза почки (в основном рентгенологическими методами).
При пиелокаликоэктазии исключают:
- несахарный диабет;
- приём диуретиков;
- физиологическую полидипсию и полиурию;
- «чашечковые» дивертикулы;
- полимегакаликоз;
- экстраренальную лоханку;
- синдром Прюна–Белли;
- парапельвикальную кисту;
- папиллярный некроз;
- физиологическое расширение ВМП на фоне беременности.
Уретеропиелокаликоэктазии развиваются при:
- пузырно-мочеточниковом рефлюксе;
- уретероцеле;
- мегауретере;
- аномалиях положения мочеточника.
Помогают поставить диагноз экскреторная урография и МСКТ.
3. Лечение
3.1 Немедикаментозное лечение
При начальном гидронефрозе с нормальной функцией ипсилатеральной почки и отсутствии клинических проявлений рекомендуется динамическое наблюдение.
3.2 Медикаментозное лечение
Не имеет основного значения и играет вспомогательную роль при подготовке к оперативному лечению и при осложнениях.
3.3 Хирургическое лечение
Цели лечения:
- восстановление нормального пассажа мочи;
- сохранение функции почки;
- профилактика прогрессирования хронического пиелонефрита;
- профилактика гибели почечной паренхимы.
Показания для пластической операции:
- одно и двусторонний гидронефроз;
- возможность устранения причины болезни при сохранной функции паренхимы.
Операции по восстановлению проходимости ЛМС предпочтительны при функции почки более 10%.
Показания для предоперационной чрескожной пункционной нефростомии (ЧПНС) или установки внутреннего стента:
- обострение хронического пиелонефрита;
- прогрессирование ХПН при двустороннем процессе;
- прогрессирование ХПН при гидронефрозе единственной почки;
- купирование болевого синдрома при выраженном сопутствующем заболевании;
- необходимость времени (до 6 недель) для выбора оптимальной хирургической тактики при терминальной стадии гидронефроза.
Оперативное лечение рекомендуется при больших размерах лоханки и доказанных признаках обструкции ЛМС.
Хирургическое лечение стриктуры лоханочно-мочеточникового сегмента
Показания для оперативного вмешательства по поводу обструкции ЛМС:
- симптомы обструкции;
- снижение всех почечных функций;
- прогрессивное ухудшение функции заинтересованной почки;
- конкременты;
- инфекционный процесс;
- артериальная гипертензия почечного генеза (в редких случаях).
Преимущества эндопиелотомии перед открытым вмешательством:
- значительное уменьшение времени пребывания в стационаре;
- снижение срока послеоперационного восстановления.
Успешность эндоскопической пиелопластики зависит от:
- степени гидронефроза;
- состояния функции почки на стороне поражения;
- наличия сопутствующих конкрементов;
- возможного наличия сосудов, пересекающих мочевые пути.
Антевазальная пластика мочевых путей эффективнее эндопиелотомии и уменьшает вероятность неконтролируемого кровотечения.
Резекция лоханки, верхней трети мочеточника, уретеропиелостомия выполняются:
- при высоком отхождении мочеточника;
- выраженном расширении почечной лоханки;
- наличии пересекающих почечные структуры сосудов.
Пиелопластика при резекции нецелесообразна:
- для устранения протяжённых стриктур;
- при нескольких стриктурах проксимальной части мочеточника;
- при небольших стриктурах относительно недоступной внутрипочечно расположенной лоханки.
Лоскутная пластика при стенозе ЛМС оправдана при относительно протяжённом сужении мочеточника.
Спиралеобразный лоскут может ликвидировать стриктуру большой длины.
Стандартные лапароскопические доступы:
- трансперитонеальный;
- ретроперитонеальный;
- экстраперитонеальный.
Лапароскопическое лечение обструкции ЛМС обеспечивает:
- низкую частоту периоперационных осложнений;
- небольшую продолжительность пребывания в стационаре;
- успешный результат в 95% случаев и более при проведении операции опытными специалистами.
Реконструктивно-пластические операции — метода выбора лечения гидронефроза при эффективности 95–100%.
Эффективность открытой операции не уступает лапароскопической.
Эндоскопические вмешательства с перкутанным или трансуретральным доступом:
- бужирование;
- баллонная дилатация;
- эндотомия;
- использование баллона-катетера.
Прогностические критерии эффективности рентгеноэндоскопического вмешательства:
- первичная стриктура;
- ранний срок формирования вторичной стриктуры ВМП (до 3 мес.);
- протяжённость менее 1 см;
- дилатация чашечно-лоханочной системы до 3 см;
- незначительный (до 25%) или умеренный (26–50%) дефицит секреции ипсилатеральной почки;
- отсутствие конфликта с добавочным сосудом и значительного парауретрального фиброза.
Рекомендуется эндопиелотомия из перкутанного или трансуретрального доступа с последующим шинированием зоны стриктуры внутренним стентом в течение 4–6 нед.
При терминальных необратимых изменениях почки в результате стриктуры ЛМС показана нефрэктомия, а при стриктурах мочеточника — нефруретерэктомия с удалением мочеточника ниже сужения.
При гибели почки в результате пузырно-мочеточникового рефлюкса или мегауретера рекомендуется нефруретерэктомия с эндоскопической резекцией устья мочевого пузыря.
4. Реабилитация
Удаление внутреннего стента через 4–6 нед. после эндоскопической или лапароскопической операции.
После открытой операции удаление дренажей через 2-3 дня.
Контрольное лабораторное обследование (общий анализ крови) перед выпиской.
Удаление мочеточникового стента рекомендовано спустя 1.5 мес.
Рекомендуется санаторно-курортное лечение.
5. Профилактика
Диспансерное наблюдение пациента участковым урологом.
После оперативного лечения:
- УЗИ 1 раз в 6 мес.;
- контроль функции почек (радиоизотопное исследование) 1 раз через 1 год.
Источник
