Код мкб сосудистый паркинсонизм
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Дифференциальная диагностика
- Лечение
- Прогноз
- Профилактика
Названия
Название: Сосудистый паркинсонизм.

Сосудистый паркинсонизм
Описание
Сосудистый паркинсонизм. Уменьшение числа, амплитуды и скорости произвольных движений на фоне мышечной ригидности, этиопатогенетически связанное с наличием цереброваскулярной патологии. Клинически проявляется медлительностью, шаркающей походкой, постуральной неустойчивостью, гипомимией лица, склонностью к депрессии. Сосудистый генез заболевания устанавливается на основании данных УЗДГ интра- и экстракраниальных сосудов, церебральной нейровизуализации. Лечение преимущественно консервативное, состоит из базовой (сосудистой) и симптоматической (антипаркинсонической) терапии.
Дополнительные факты
Впервые предположение о наличии сосудистого фактора среди прочих причин поражения чёрной субстанции высказал в 1894 году французский невролог Бриссауд. В 1929 году американским врачом М. Критчли было представлено первое подробное описание атеросклеротического паркинсонизма. С внедрением в практическую неврологию методов нейровизуализации в России в 1997 году были разработаны клинико-нейровизуализационные критерии диагностики, модифицированные в 2004 году. Сосудистый паркинсонизм (СП) относится к редким формам вторичного паркинсонизма и составляет, по различным данным, 2-15% от всех его случаев. Патология диагностируется у 11% пациентов, перенёсших ишемический инсульт, в 14% случаев подкорковой формы ДЭП. Средний возраст больных колеблется в диапазоне 40-90 лет.
Сосудистый паркинсонизм
Причины
Основным этиологическим фактором развития СП выступает поражение подкорковых ганглиев, обусловленное цереброваскулярными нарушениями. Последние могут иметь острое (инсульт, лакунарный инфаркт) и хроническое (хроническая ишемия головного мозга) течение. Заболевание чаще возникает вследствие патологических изменений, происходящих в церебральных артериях на фоне хронической артериальной гипертензии. С учетом калибра поражённых сосудов выделяют две основные группы этиофакторов:
• Поражение малых церебральных артерий. Распространённая патология артериол и малых артерий наблюдается при гипертонической энцефалопатии, артериолосклерозе, амилоидозе сосудов, СКВ, антифосфолипидном синдроме. Поражение пенетрирующих сосудов, кровоснабжающих глубинные мозговые отделы, сопровождается хронической диффузной ишемией, преходящими эпизодами более выраженной ишемии (неполными инфарктами), провоцирующими патологические изменения подкорковых узлов.
• Поражение средних и крупных артерий. Встречается реже. Обусловлено тромбоэмболией ветвей средней мозговой артерии, церебральным атеросклерозом, наличием артериовенозной мальформации, ангиопатией при узелковом периартериите, церебральным васкулитом. Сосудистый паркинсонизм является следствием ишемического или геморрагического инсульта в области базальных ядер.
Патогенез
Патологические изменения малых мозговых артерий потенцируют диффузную гипоперфузию тканей. Повышенная проницаемость стенок поражённых сосудов вызывает периваскулярный отёк, отложение гемосидерина, выход белков плазмы за пределы сосудистого русла. Результатом хронической ишемии и сосудистой проницаемости является гибель подкорковых структурных элементов. Погибшие участки недостаточно замещаются астроцитами, что становится причиной спонгиоза — патологической губчатости белого вещества.
Поражение крупных ветвей и ствола средней церебральной артерии (сосудистый стеноз, окклюзия, истончение стенки) провоцирует возникновение инсульта с образованием обширного участка некроза подкорковых элементов. Таким образом, сосудистый фактор приводит к гибели дофаминпродуцирующих нейронов, дисметаболизму дофамина, повреждению дофаминовых рецепторов. Преобладание ацетилхолиновых активирующих воздействий на тормозящее моторику хвостатое ядро ведёт к гипокинезии, развивается паркинсонизм.
Классификация
Сосудистый паркинсонизм имеет вариабельную клиническую картину, может сочетаться с иными неврологическими симптомами, связанными с гемодинамическими изменениями, вторичными дегенеративными процессами. Указанные факторы обуславливают определённые диагностические трудности. Разобраться в многообразии клинической симптоматики помогает выявление характерных особенностей течения СП. В соответствии с данным критерием выделяют три варианта:
• Острый/подострый. Характерна внезапная либо быстро развивающаяся манифестация симптомов. В последующем наблюдается стабилизация течения, возможен определённый регресс симптоматики.
• Ступенеобразно прогрессирующий. Клиника разворачивается постепенно. Период прогрессирования чередуется со стабилизацией и частичным регрессом проявлений.
• Неуклонно прогрессирующий. Наблюдается наиболее редко. Типично непрерывное нарастание выраженности симптомов, периоды стабилизации отсутствуют. Аналогичное течение типично для первично-дегенеративных заболеваний ЦНС, что затрудняет проведение дифдиагностики.
Особенности течения заболевания в значительной мере коррелируют с характером цереброваскулярной патологии. Понимание этиологии возникновения СП имеет определяющее значение для адекватного планирования лечебных мероприятий. В связи с этим целесообразно выделение следующих двух форм:
• Постинсультная. Наблюдается при поражении церебральных артерий среднего/крупного калибра. Паркинсонизм развивается на протяжении 6-12 месяцев после перенесённого инсульта. Характерно подострое или острое течение. Акинетико-ригидный синдром может иметь односторонний характер. Нейровизуализирующие методы исследования выявляют локализованную контрлатерально зону инсульта.
• Безинсультная. Типична для поражения мелких интрацеребральных артерий. Паркинсонизм имеет подострый дебют, прогрессирует ступенеобразно, реже — неуклонно. Акинетико-ригидная симптоматика носит двусторонний характер. Нейровизуализация обнаруживает диффузные изменения подкорковых структур, лакунарные очаги в скорлупе и бледном шаре.
Симптомы
В типичных случаях отмечается двустороннее подострое развитие симптоматики. Гипокинезия, мышечная ригидность преобладают в нижних конечностях. Пациенты жалуются на скованность, затруднения при ходьбе, «прилипание ступней к полу». Походка замедленная, шаркающая, мелкими шажками. Типична медлительность, отсутствие жестикуляции, обеднение мимики. Рано появляется постуральная неустойчивость — дискоординация, затрудняющая удержание тела в определённой позе и при изменении положения. Мышечная ригидность приводит к постоянному полусогнутому положению конечностей.
В ряде случаев заболевание манифестирует появлением лёгких паркинсонических знаков: изолированной олигобрадикинезии (в пределах нижних конечностей), одного умеренно выраженного симптома паркинсонизма, нескольких проявлений лёгкой степени. Симптоматика начальной стадии суммарно не достигает определяющих истинный паркинсонизм критериев, аналогична дебюту ряда дегенеративных заболеваний, клинике возрастных подкорковых изменений. Заподозрить СП в подобных случаях можно по мере прогрессирования симптомов.
Замкнутость. Заторможенность. Обонятельные галлюцинации. Потеря обоняния. Тремор. Тремор рук.
Возможные осложнения
Ранее формирование постуральных расстройств значительно затрудняет самостоятельные передвижения пациента, опасно падениями, травмированием больного. Ситуация усугубляется при наличии мозжечковых и пирамидных нарушений. Ограничение двигательной активности осложняется формированием контрактур суставов. Сопровождающие паркинсонизм изменения личности (сужение круга интересов, замкнутость, пониженный фон настроения) способствуют возникновению депрессии. Прогрессирующие когнитивные расстройства ведут к деменции. Больной утрачивает возможность самообслуживания, требует постоянного ухода. Псевдобульбарный паралич опасен аспирацией пищи с развитием аспирационной пневмонии.
Диагностика
Диагностировать сосудистый паркинсонизм позволяет наличие клинических критериев акинетико-ригидного синдрома, подтверждённого инструментальными исследованиями цереброваскулярного заболевания, выявления причинно-следственной связи между ними. Поскольку сосудистый генез патологии обуславливает полиморфизм клинических проявлений, устанавливать диагноз СП целесообразно, если паркинсонизм является доминирующим синдромом. Основные диагностические мероприятия включают:
• Осмотр невролога. Подтверждает олигобрадикинезию с преимущественным поражением нижних конечностей, пластический мышечный тонус, постуральную неустойчивость. Паркинсонизм сочетается с другими неврологическими расстройствами. Когнитивное тестирование определяет замедленность мышления различной степени, снижение памяти, сложности концентрации внимания.
• УЗДГ сосудов головы и шеи. Дает возможность оценить состояние мозгового кровообращения, диагностировать цереброваскулярную патологию. В ходе исследования можно обнаружить сосудистый стеноз, тромбоэмболию, диффузные изменения артериальных стенок. Отсутствие гемодинамических нарушений позволяет исключить сосудистый генез болезни, но их наличие не является однозначным подтверждением СП.
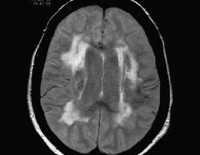
• МРТ головного мозга. Выявляет сосудистое поражение ответственных за паркинсонизм структур. Морфологическим субстратом постинсультного СП являются подкорковые фокусы в бассейне средней и передней церебральных артерий. Безинсультная форма характеризуется диффузным характером поражения, наличием множественных лакунарных очагов. Данные КТ головного мозга менее информативны, используются при невозможности проведения магнитно-резонансной томографии.
Важное место в диагностическом поиске занимает дифференциальная диагностика. Особую сложность представляют пациенты пожилого возраста, поскольку у них часто обнаруживаются сосудистые нарушения и возрастная дегенерация базальных ганглиев.
Дифференциальная диагностика
Дифференцировать сосудистый паркинсонизм от болезни Паркинсона позволяют особенности течения, отсутствие постурального тремора, расстройств обоняния, наличие пирамидной, мозжечковой сопутствующей симптоматики. Значительные сложности представляет дифдиагностика сосудистой патологии от дегенеративных поражений ЦНС (мультисистемной атрофии, деменции с тельцами Леви, кортикобазальной дегенерации). Достоверно исключить первично-дегенеративный генез подкорковых нарушений можно только на основе данных патоморфологического анализа.
Лечение
Терапия СП требует комплексного подхода, направленного на лежащий в основе патологии этиопатогенетический фактор и основные клинические проявления заболевания. Существенное значение имеет нормализация мозговой гемодинамики, профилактика возникновения ОНМК. В большинстве случаев применяется консервативное лечение, включающее:
• Базисную терапию. Направлена на сосудистый механизм развития болезни, предупреждает дальнейшее поражение мозговых тканей. Проводится коррекция артериального давления, антиагрегантная, антиатерогенная терапия. Высокий риск кардиогенной эмболии является показанием к назначению антикоагулянтов.
• Симптоматическое лечение. Паркинсонизм выступает показанием к дофаминергической терапии, осуществляемой в первую очередь препаратами леводопы. Курс пробной леводопатерапии производится в максимальной суточной дозировке в течение 1-3 месяцев, эффективен у 22-50% больных. Действие леводопы потенцируют амантадины. При отсутствии эффекта назначают терапию агонистами дофаминовых рецепторов, ингибиторами МАО. Параллельно проводят нейропротекторную, ноотропную, антидепрессантную терапию.
Хирургическое лечение сводится к стереотаксическим операциям. Наиболее распространена паллидотомия — частичное разрушение бледного шара. Вмешательство может быть эффективным при ограниченных поражениях. Многоочаговые процессы, а также экстранигральный, не связанный с патологией чёрной субстанции паркинсонизм плохо поддаются нейрохирургическому лечению.
Прогноз
Эффективность лечения СП зависит от этиологии цереброваскулярных расстройств, локализации и обширности поражения. Компенсировать проявления паркинсонизма удаётся у пациентов с положительным ответом на терапию леводопой. Локализация поражения в стриарной и таламической областях обуславливает резистентный к дофаминовой терапии паркинсонизм, имеющий более серьёзный прогноз.
Профилактика
Первичная профилактика СП включает исключение факторов, приводящих к патологическим изменениям сосудов головного мозга (курения, атерогенного питания, набора избыточной массы тела), адекватную коррекцию артериальной гипертензии, своевременную терапию сердечно-сосудистых заболеваний. Вторичная профилактика заключается в поддержании полноценной мозговой гемодинамики, профилактике острых нарушений церебрального кровотока. Пациентам под наблюдением терапевта или кардиолога следует осуществлять постоянный контроль артериального давления. Рекомендованы регулярные курсы сосудистой терапии.
Источник
 Паркинсонизм по праву считается одним из самых загадочных заболеваний организма человека.
Паркинсонизм по праву считается одним из самых загадочных заболеваний организма человека.
Это заболевание не изучено потому, что оно связано со столь сложной и ещё не до конца изученной нервной системой.
Учёными до сих пор не до конца раскрыт патогенез заболевания, не известны точные меры профилактики.
Код заболевания в неврологии по МКБ-10
 Под паркинсонизмом в неврологии подразумевается то состояние организма, при котором у пациента наблюдается постоянное мышечное перенапряжение, непроизвольная дрожь в руках и ногах, скованность в движениях, невозможность делать какие-либо действия, требующие участия мелкой моторики, самостоятельно.
Под паркинсонизмом в неврологии подразумевается то состояние организма, при котором у пациента наблюдается постоянное мышечное перенапряжение, непроизвольная дрожь в руках и ногах, скованность в движениях, невозможность делать какие-либо действия, требующие участия мелкой моторики, самостоятельно.
Как правило, в основе данного заболевания лежат органические нарушения работы головного мозга.
На сегодняшний день это заболевание подразделяется на:
- Первичный паркинсонизм. В этом случае речь идёт о болезни Паркинсона. Код МКБ-10 – G20.
- Вторичный паркинсонизм. Вызывается рядом причин и сопровождает какие-либо другие патологии нервной и других систем организма.
В международной классификации болезней (МКБ-10) код синдрома Паркинсона – G21. Поскольку данное заболевание весьма распространено и имеет несколько вариаций, то и кодировка у синдрома может быть разной.
Согласно последним данным, существуют следующие разновидности вторичного паркинсонизма и соответствующие им кодировки:
- G21.0 – злокачественный нейролептический синдром, встречается сравнительно редко, опасен для жизни. Связан с осложнениями, возникшими в ходе приёма антипсихотических препаратов (нейролептиков);
- G21.1 – этим кодом обозначаются любые другие виды вторичного паркинсонизма, связанные с приёмом каких-либо лекарственных препаратов;
- G21.2 – вторичная форма заболевания, развившийся в результате воздействия на пациента внешних факторов (любых, кроме приёма лекарственных средств);
- G21.3 – постэнцефалический (атипичный) паркинсонизм. Чаще всего является последствием эпидемического энцефалита, распространившегося на верхний отдел ствола мозга пациента. Характерным симптомом, кричащем о данном заболевании, служат различного вида глазодвигательные нарушения (к примеру, больной может непроизвольно закатывать глаза, глядя наверх). К числу других симптомов можно отнести сонливость;
- G21.4 – сосудистый паркинсонизм. Встречается гораздо реже болезни Паркинсона. Развивается преимущественно при нарушениях кровообращения головного мозга, может сопровождать инсульты и гипертонические кризы. Отличается от болезни Паркинсона отсутствием тремора в условиях покоя;
- G21.8 – другие формы вторичного паркинсонизма. Сюда можно отнести токсический паркинсонизм, возникающий в результате отравления солями тяжёлых металлов, спиртом, угарным газом и т.д. Также этим кодом обозначают посттравматический паркинсонизм, развивающийся после каких-либо серьёзных травм головного и спинного мозга с повреждением экстрапирамидной системы. Известны и другие виды этой болезни под этой кодировкой, такие как опухолевый (развивается в результате опухолей мозга), инфекционный (в результате перенесённых тяжёлых инфекций, таких как сифилис, грипп и др.);
- G21.9 – вторичный паркинсонизм (идиопатический) неуточнённой этиологии. Доподлинно неизвестно, что именно вызывает заболевания этого вида.

Причины возникновения синдрома Паркинсона
Основная причина возникновения недуга – деградация и смерть нейронов головного и спинного мозга, ответственных за координацию движений, мышечный тонус, поддержание устойчивого положения тела в пространстве.
 Учёные отмечают недостаток нейромедиатора дофамина в местах массовой гибели нейронов в этих областях.
Учёные отмечают недостаток нейромедиатора дофамина в местах массовой гибели нейронов в этих областях.
Дофамин отвечает за кооридинацию движений, их правильные сокращения.
К факторам риска можно отнести злоупотребление алкоголем, курение, пожилой возраст (старше 65 лет), сахарный диабет, наличие данного заболевания у родственников, развитие шизофрении в раннем возрасте и т.д.
Установить точную причину развития болезни можно лишь после прохождения обследования и консультации врача-невролога.
Симптомы и признаки
Данное заболевание обладает рядом особенностей, отличающих его от других патологий нервной системы:
- Дрожь в конечностях и мышцах головы.
- Невозможность длительное время выполнять монотонную работу, связанную с мелкой моторикой ввиду повышенного тонуса мышц, их скованности, сильного напряжения.
- О наличии этого заболевания может сказать и поза, которую больной принимает в покое. Как правило, голова наклонена вперёд, конечности поджаты, спина сгорблена.
- Больной передвигается небольшими шагами, практически не поднимая стопу с пола. Очень часто больные падают, теряя равновесие.
- Монотонная, практически неразличимая речь, отсутствие мимики и эмоций на лице.
- Склонность критиковать других людей, расстройства памяти.
- Сальная, жирная кожа, частые запоры, нарушение пищеварения, чрезмерное выделение слюны.
Формы и стадии
 На сегодняшний день различают следующие формы этого недуга:
На сегодняшний день различают следующие формы этого недуга:
- Первичный, возникающий вследствие органических нарушений в нервной системе, в частности, её центральном звене – головном и спинном мозге.
- Вторичный, сопровождающий другие заболевания (инсульт, гипертонический криз и т.д.) и являющийся их следствием. Для лечения такого вида паркинсонизма врачу необходимо найти причину, его вызвавшую.
Существуют следующие стадии болезни Паркинсона:
- нулевая стадия. Заметные изменения отсутствуют;
- первая стадия. Проявления заболевания со стороны одной системы организма;
- вторая стадия. Двусторонние проявления;
- третья стадия. Умеренные нарушения координации движений, однако больной не нуждается в помощи других людей;
- четвёртая стадия. Потеря двигательных навыков, однако пациент в большинстве случаев ещё в состоянии передвигаться самостоятельно;
- пятая стадия. Больной не способен передвигаться без посторонней помощи, прикован без неё к креслу или кровати.
В чём же отличие между паркинсонизмом и болезнью Паркинсона?
Согласно международной классификации болезней, болезнь Паркинсона является лишь одной из разновидностей паркинсонизма, так называемым первичным паркинсонизмом.
Первичная форма этого заболевания возникает в результате эндогенных (независимых от внешних условий) нарушений работы мозга, в то время как вторичный развивается после каких-либо перенесённых тяжёлых патологий.
Диагностика и лечение
 Прежде всего в ходе диагностики врач собирает анамнез жизни и анамнез заболевания.
Прежде всего в ходе диагностики врач собирает анамнез жизни и анамнез заболевания.
Доктор задаёт вопросы об условиях жизни больного, его материальном состоянии, вредных привычках, травмах и повреждениях головы, перенесённых или имеющихся заболеваниях и т.д.
Выясняется, страдают ли родственники больного паркинсонизмом. На следующем этапе важно оценить внешний вид пациента, его выражение лица, положение в покое, походку.
Часто при диагностике болезни проводится так называемый фармакологический тест, суть которого заключается в назначении больному препаратов на основе дофамина.
Если после начала приёма этих препаратов симптомы паркинсонизма снизились или вовсе исчезли, то можно говорить о постановке диагноза.
Не лишней будет и консультация психолога для оценки эмоционального состояния. Осуществляется это при помощи анкет, опросников, тестов.
Окончательно подтверждается диагноз при помощи магнитно-резонансной томографии (МРТ), на котором повреждённые участки головного мозга, отвечающие за координацию движений и поддержание мышечного тонуса, будут будто бы высветленными.
МРТ также позволит исключить другие диагнозы, в том числе и опухоль.
 Лечение этого заболевания осуществляется как оперативно, так и медикаментозно.
Лечение этого заболевания осуществляется как оперативно, так и медикаментозно.
Оперативное вмешательство подразумевает вмешательство в головной мозг и разрушение его участков, ответственных для чувствительность.
Делается это для восстановления возможности нормально двигаться.
Медикаментозное лечение заключается в назначении специальных препаратов, куда входят:
- препараты, содержащие дофамин или его предшественников;
- лекарства, замедляющие распад дофамина;
- так называемые нейропротекторы, защищающие нейроны от разрушения;
- антидепрессанты, способствующие нормализации эмоционального состояния пациента;
- лечебная физкультура;
- глубокая стимуляция головного мозга, при которой в мозг вставляются электроды, стимулирующие тот или иной участок, что также может способствовать стабилизации состояния больного.
О лечении паркинсонизма народными средствами и нетрадиционными методами читайте в этой статье.
Профилактика
Для того, чтобы снизить вероятность возникновения этого недуга, необходимо исключить большинство факторов, способствующих его развитию.
Не стоит злоупотреблять алкоголем, начинать курить, набирать лишний вес. Поможет и регулярное употребление овощей и фруктов, содержащих флавоноиды, занятия спортом, гимнастика.
Оба вида паркинсонизма плохо поддаются лечению, вся терапия направлена лишь на купирование негативной симптоматики. При соблюдении всех рекомендаций врача есть шанс на остановку деградации тканей головного мозга.
 Таким образом, можно сказать, что паркинсонизм является тяжёлой нервной патологией, развивающейся вследствие разрушения определённых структур головного мозга, отвечающих за движения.
Таким образом, можно сказать, что паркинсонизм является тяжёлой нервной патологией, развивающейся вследствие разрушения определённых структур головного мозга, отвечающих за движения.
В местах разрушения нейронов возникает недостаток дофамина.
При правильно подобранном лечении и неукоснительным следованиям советам врача есть шанс на спасение головного мозга, длительную социальную востребованность, сохранение разума и способности к движению.
Источник
