Код мкб шерман мау
Общая информация.
Болезнь Шейермана-Мау — это юношеская гиперкифотическая деформация оси позвоночника, которая преимущественно возникает в 9-16 летнем возрасте. Кифозом называют отклоняющийся назад физиологический изгиб грудного отдела позвоночника ∟ 20-40о , а при данном заболевании у вышеописанного изгиба наблюдаем более выраженный патологический угол равный 45-75о.
Причины.
— генетическая предрасположенность,
— позиционные
— травмы в период активного роста,
— неравномерный рост мышц спины,
— некроз замыкательных пластинок позвонков вследствие нарушения кровообращения в телах позвонков,
— гормональные нарушения пубертатного периода и нарушения обмена веществ.
Симптомы.
Пациент с данной патологией предъявляет жалобы на боли в позвоночнике, деформацию грудного отдела позвоночника. При пальпации наибольшая болезненность проецируется между лопатками. Объем движений сгибания-разгибания у категории людей с данной патологией
Классификация по стадиям:
Латентная стадия- болевой синдром практически отсутствует в покое, после нагрузки могут наблюдаться незначительные боли в грудном отделе позвоночника. Возможно небольшое ограничение подвижности ( пациент не может при сгибании дотягиваться вытянутыми руками до стоп). При осмотре наблюдаем слабовыраженную кифотическую деформацию.
Ранняя стадия- в отличии от предыдущей стадии болевой синдром в нижне-грудном и поясничном отделов может носить постоянный характер. Формируются грыжи межпозвоночных дисков, протрузии дисков. Визуально наблюдаем дугообразную спину, усиление шейного и поясничного лордозов.
Поздняя стадия- происходят более обширные изменения. В этой стадии диагностируют спондилоартроз, спондилез, остеохондроз, оссифицирующийся миозит.
Классификация по уровню:
-грудная форма
-пояснично-грудная форма
Диагностика и лечение.
Для диагностики заболевания применяют рентгенографию , КТ и МРТ позвоночника.
При сборе анамнеза больной может указывать на предшествующую несвежую травму спины.
Консервативное лечение на ранних стадиях заболевания включает в себя ношение корсета на грудо-поясничном отделе позвоночника, рекомендуется исключить посещение уроков физкультуры и ежедневно следует выполнять ЛФК для снижения риска дальнейшей деформации позвоночника, которая также может дополняться занятиями в бассейне, велосипедным спортом, ходьбой. Периодически в профилактических или лечебных целях в период обострения назначают магнитотерапию, лазеротерапию, УЗ и электрофорез с лекарственными препаратами. Кроме вышеперечисленных методик следует отметить грязелечение, гирудотерапию. Медикаментозная терапия состоит из противовоспалительных препаратов(вольтарен, мелоксикам, теноксикам и тп), хондропротекторов (терафлекс, алфлутоп, хондрогард и тп), миорелаксанты(мидокалм, сирдалуд и тп), витамино-минералотерапия (витамин Д, В, Е, препараты кальция и тп ). Положительный эффект наблюдается от курса массажа, процедур иглоукалывания, аппаратной тракции позвоночника.
Прогноз и осложнения.
Прогноз на ранних стадиях заболевания благоприятный. На поздних стадиях консервативное лечение может не дать должного результата, поэтому прибегают к оперативным методам.
Источник
Содержание
- Описание
- Дополнительные факты
- Симптомы
- Классификация
- Течение и стадии
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Остеохондропатии.

Остеохондропатии
Описание
Остеохондропатии. Группа цикличных, длительно текущих заболеваний, в основе которых лежит нарушение питания костной ткани с ее последующим асептическим некрозом. Вторичные клинические и рентгенологические проявления остеохондропатий связаны с рассасыванием и замещением разрушенных участков кости. К остеохондропатиям относятся болезнь Легга-Кальве-Пертеса, болезнь Остгуд-Шлаттера, Болезнь Келера, болезнь Шейермана-Мау, болезнь Шинца и тд Диагностика остеохондропатии основывается на УЗИ, рентгенологических и томографических данных. Лечение включает иммобилизацию, физиотерапию, витаминотерапию, ЛФК. По показаниям проводится хирургическое лечение.
Дополнительные факты
Остеохондропатии развиваются у пациентов детского и юношеского возраста, чаще поражают кости нижних конечностей, характеризуются доброкачественным хроническим течением и относительно благоприятным исходом. Подтвержденных данных о распространенности остеохондропатий в медицинской литературе не имеется.
Болезнь Пертеса.
Полное название – болезнь Легга-Кальве-Пертеса. Остеохондропатия тазобедренного сустава. Поражает головку тазобедренной кости. Чаще развивается у мальчиков в возрасте 4-9 лет. Возникновению остеохондропатии может предшествовать (не обязательно) травма области тазобедренного сустава.
Болезнь Пертеса начинается с легкой хромоты, к которой позже присоединяются боли в области повреждения, нередко отдающие в область коленного сустава. Постепенно симптомы остеохондропатии усиливаются, движения в суставе становятся ограниченными. При осмотре выявляется нерезко выраженная атрофия мышц бедра и голени, ограничение внутренней ротации и отведения бедра. Возможна болезненность при нагрузке на большой вертел. Нередко определяется укорочение пораженной конечности на 1-2 см, обусловленное подвывихом бедра кверху.
Остеохондропатия длится 4-4,5 года и завершается восстановлением структуры головки бедра. Без лечения головка приобретает грибовидную форму. Поскольку форма головки не соответствует форме вертлужной впадины, со временем развивается деформирующий артроз. С диагностической целью проводят УЗИ и МРТ тазобедренного сустава.
Для того, чтобы обеспечить восстановление формы головки, необходимо полностью разгрузить пораженный сустав. Лечение остеохондропатии проводится в стационаре с соблюдением постельного режима в течение 2-3 лет. Возможно наложение скелетного вытяжения. Пациенту назначают физио- витамино- и климатолечение. Огромное значение имеют постоянные занятия лечебной гимнастикой, позволяющие сохранить объем движений в суставе. При нарушении формы головки бедра выполняются костно-пластические операции.
Болезнь Остгуд-Шлаттера.
Остеохондропатия бугристости большеберцовой кости. Болезнь развивается в возрасте 12-15 лет, чаще болеют мальчики. Постепенно возникает припухлость в области поражения. Пациенты жалуются на боли, усиливающиеся при стоянии на коленях и ходьбе по лестнице. Функция сустава не нарушается или нарушается незначительно.
Лечение остеохондропатии консервативное, проводится в амбулаторных условиях. Пациенту назначают ограничение нагрузки на конечность (при сильной боли накладывают гипсовую шину на 6-8 недель), физиолечение (электрофорез с фосфором и кальцием, парафиновые аппликации), витаминотерапию.
Остеохондропатия протекает благоприятно и заканчивается выздоровлением в течение 1-1,5 лет.
Болезнь Келера-II.
Остеохондропатия головок II или III плюсневых костей. Чаще поражает девочек, развивается в возрасте 10-15 лет. Болезнь Келера начинается постепенно. В области поражения возникают периодические боли, развивается хромота, проходящая при исчезновении болей. При осмотре выявляется незначительный отек, иногда – гиперемия кожи на тыле стопы. В последующем развивается укорочение II или III пальца, сопровождающееся резким ограничением движений. Пальпация и осевая нагрузка резко болезненны.
В сравнении с предыдущей формой данная остеохондропатия не представляет значительной угрозы для последующего нарушения функции конечности и развития инвалидности. Показано амбулаторное лечение с максимальной разгрузкой пораженного отдела стопы. Пациентам накладывают специальный гипсовый сапожок, назначают витамины и физиотерапию.
Болезнь Келера-I.
Остеохондропатия ладьевидной кости стопы. Развивается реже предыдущих форм. Чаще поражает мальчиков в возрасте 3-7 лет. Вначале без видимых причин появляются боли в стопе, развивается хромота. Затем кожа тыла стопы краснеет и отекает.
Лечение остехондропатии амбулаторное. Пациенту ограничивают нагрузку на конечность, при сильных болях накладывают специальный гипсовый сапожок, назначают физиолечение. После выздоровления рекомендуют носить обувь с супинатором.
Лечение остеохондропатии амбулаторное, включает в себя ограничение нагрузки, электрофорез с кальцием и тепловые процедуры.
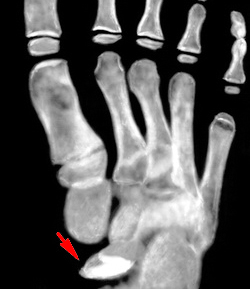
Болезнь Шермана-Мау.
Остеохондропатия апофизов позвонков. Распространенная патология. Болезнь Шейермана-Мау возникает в подростковом возрасте, чаще у мальчиков. Сопровождается кифозом средне- и нижнегрудного отдела позвоночника (круглая спина). Боли могут быть слабыми или вовсе отсутствовать. Иногда единственным поводом для обращения к ортопеду становится косметический дефект.
Диагностика этого вида остеохондропатии осуществляется при помощи рентгенографии и КТ позвоночника. Дополнительно для исследования состояния спинного мозга и связочного аппарата позвоночного столба проводят МРТ позвоночника.
Остеохондропатия поражает несколько позвонков и сопровождается их выраженной деформацией, остающейся на всю жизнь. Для сохранения нормальной формы позвонков больному необходимо обеспечить покой. Большую часть дня пациент должен находиться в постели в положении на спине (при выраженном болевом синдроме проводится иммобилизация с использованием задней гипсовой кроватки). Больным назначают массаж мышц живота и спины, лечебную гимнастику. При своевременном, правильном лечении прогноз благоприятный.
Болезнь Кальве.
Остеохондропатия тела позвонка. Развивается болезнь Кальве в возрасте 4-7 лет. Ребенок без видимых причин начинает жаловаться на боль и чувство утомления в спине. При осмотре выявляется локальная болезненность и выстояние остистого отростка пораженного позвонка. На рентгенограммах определяется значительное (до ¼ от нормы) снижение высоты позвонка. Обычно поражается один позвонок в грудном отделе.
Лечение данной остеохондропатии проводится только в стационаре. Показан покой, лечебная гимнастика, физиопроцедуры. Структура и форма позвонка восстанавливается в течение 2-3 лет.
Частичные остеохондропатии суставных поверхностей.
Обычно развиваются в возрасте от 10 до 25 лет, чаще встречаются у мужчин. Около 85% частичных остеохондропатий развивается в области коленного сустава.
Как правило, участок некроза появляется на выпуклой суставной поверхности. В последующем поврежденная область может отделиться от суставной поверхности и превратиться в «суставную мышь» (свободно лежащее внутрисуставное тело). Диагностика проводится путем УЗИ или МРТ коленного сустава.
На первых стадиях развития остеохондропатии проводится консервативное лечение: покой, физиотерапия, иммобилизация При образовании «суставной мыши» и частых блокадах сустава показано оперативное удаление свободного внутрисуставного тела.
Симптомы
Боль в голеностопе. Боль в колене.
Классификация
В травматологии выделяют четыре группы остеохондропатий:
• Остеохондропатии метафизов и эпифизов длинных трубчатых костей. В эту группу остеохондропатий входит остеохондропатия грудинного конца ключицы, фаланг пальцев рук, тазобедренного сустава, проксимального метафиза большеберцовой кости, головок II и III плюсневых костей.
• Остеохондропатии коротких губчатых костей. К этой группе остеохондропатий относится остеохондропатии тел позвонков, полулунной кости кисти, ладьевидной кости стопы, а также сесамовидной кости I плюснефалангового сустава.
• Остеохондропатии апофизов. В эту группу остеохондропатий включают остеохондропатию лонной кости, апофизарных дисков позвонков, бугра пяточной кости и бугристости большеберцовой кости.
• Клиновидные (частичные) остеохондропатии, поражающие суставные поверхности локтевого, коленного и других суставов.
Течение и стадии
Первая стадия остеохондропатии. Некроз костной ткани. Продолжается до нескольких месяцев. Больного беспокоят слабые или умеренные боли в пораженной области, сопровождающиеся нарушением функции конечности. Пальпация болезненна. Регионарные лимфатические узлы обычно не увеличены. Рентгенологические изменения в этот период могут отсутствовать.
Вторая стадия остеохондропатии. «Компрессионный перелом». Продолжается от 2-3 до 6 и более месяцев. Кость «проседает», поврежденные костные балки вклиниваются друг в друга. На рентгенограммах выявляется гомогенное затемнение пораженных отделов кости и исчезновение ее структурного рисунка. При поражении эпифиза его высота уменьшается, выявляется расширение суставной щели.
Третья стадия остеохондропатии. Фрагментация. Длится от 6 месяцев до 2-3 лет. На этой стадии происходит рассасывание омертвевших участков кости, их замещение грануляционной тканью и остеокластами. Сопровождается уменьшением высоты кости. На рентгенограммах выявляется уменьшение высоты кости, фрагментация пораженных отделов кости с беспорядочным чередованием темных и светлых участков.
Четвертая стадия остеохондропатии. Восстановление. Продолжается от нескольких месяцев до 1,5 лет. Происходит восстановление формы и, несколько позже – и структуры кости.
Полный цикл остеохондропатии занимает 2-4 года. Без лечения кость восстанавливается с более или менее выраженной остаточной деформацией, в дальнейшем приводящей к развитию деформирующего артроза.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Содержание
- Описание
- Причины
- Симптомы
- Классификация
- Диагностика
- Лечение
Названия
Синдром Ашермана.
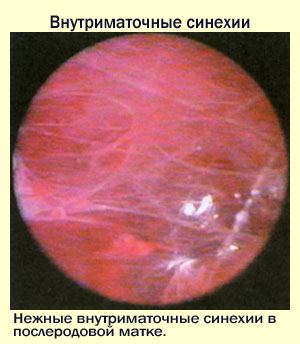
Синдром Ашермана
Описание
Внутриматочные синехии представляют соединительнотканные сращения, спаивающие между собой стенки матки и вызывающие ее деформацию. При наличии синехий нормальный эндометрий подвергается атрофической трансформации. Внутриматочные синехии приводят к расстройству менструальной функции, создают механические препятствия для продвижения сперматозоидов, ухудшают условия для имплантации плодного яйца. Отсюда следуют основные проявления синдрома Ашермана – гипоменорея, вторичная аменорея, самопроизвольные аборты, бесплодие.
Причины
Есть несколько теорий возникновения внутриматочных синехий — инфекционная, травматическая и нейро-висцеральная. Однако основным фактором заращения матки считается механическая травма слизистой оболочки после родов или аборта, а инфекция уже вторичный фактор.
Наиболее вероятным возникновение внутриматочных синехий у женщин с замершей беременностью. Это связывают с тем, что после выскабливания полости матки остатки плаценты могут вызывать активацию фибробластов (клетки соединительной ткани) и образование коллагена до восстановления слизистой оболочки.
Внутриматочные синехии также могут возникнуть у 5-40% женщин с повторными выкидышами, после операций на матке (миомэктомии, метропластики, выскабливания слизистой оболочки матки для диагностики, конизация шейки матки. Эту патологию может спровоцировать и эндометрит или внутриматочный контрацептив.
Симптомы
В зависимости от степени выраженности внутриматочных синехий может развиваться гипоменструальный синдром или вторичная аменорея. При облитерации нижних отделов матки при функциональной сохранности эндометрия в ее верхних отделах, может отмечаться формирование гематометры.
Значительно выраженные внутриматочные спайки при недостатке функционирующего эндометрия препятствуют имплантации плодного яйца; облитерация труб делает невозможным процесс оплодотворения. Поэтому внутриматочные синехии часто сопровождаются невынашиванием беременности или бесплодием. Кроме того, даже наличие слабо выраженных внутриматочных синехий нередко становится причиной неэффективности экстракорпорального оплодотворения.
Скудные месячные.
Классификация
По типу гистологического строения выделяют 3 группы внутриматочных синехий. Пленочные сращения обычно состоят из клеток базального эндометрия, легко поддаются рассечению наконечником гистероскопа и соответствуют легкой форме синдрома Ашермана. При средней степени внутриматочные синехии фиброзно-мышечные, крепко спаяны с эндометрием, при рассечении кровоточат. Тяжелая форма синдрома Ашермана характеризуется плотными, соединительнотканными внутриматочными синехиями, которые с трудом подаются рассечению.
По степени вовлеченности полости матки и распространенности внутриматочных синехий выделяют 3 степени синдрома Ашермана. При I степени в патологический процесс вовлекается менее 25% полости матки, синехии тонкие, не распространяются на дно матки и устья труб. При II степени заболевания синехии занимают от 25% до 75% полости матки, слипание стенок отсутствует, отмечается частичная облитерация дна и устья маточных труб. III степени синдрома Ашермана соответствует вовлечение практически всей полости матки (>75%).
Оперативная гинекология использует международную европейскую классификацию Ассоциации гинекологов-эндоскопистов, согласно которой выделяется пять степеней внутриматочной патологии. В основу классификации положены данные гистероскопии и гистерографии, учитывающие состояние внутриматочных синехий, их протяженность, наличие окклюзии в устьях труб, степень повреждения эндометрия.
Первая степень синдрома Ашермана характеризуется наличием тонких и нежных внутриматочных синехий, которые легко разрушаются при контакте, свободными устьями фаллопиевых труб.
При второй степени синдрома Ашермана выявляется плотная одиночная спайка, соединяющая изолированные части полости матки; синехия не разрушается при контакте с концом гистероскопа; устья маточных труб просматриваются. Возможен вариант локализации синехий в зоне внутреннего маточного зева при неизмененных верхних отделах полости матки.
Третьей степени синдрома Ашермана соответствует наличие плотных множественных синехий, соединяющих отдельные части полости матки, и односторонней облитерации устья маточной трубы.
При четвертой степени синдрома Ашермана выявляются плотные обширные внутриматочные синехии, частичная окклюзия полости матки и устьев обеих труб.
Пятая степень сочетает в себе обширные процессы фиброзирования и рубцевания эндометрия с явлениями I или II, III или IV степени синдрома Ашермана, а также гипоменореей или аменореей.
Диагностика
Для правильной постановки диагноза о состоянии внутриматочной полости необходимо проведение полного обследования, которое включает собеседование с пациенткой, сбор информации об анамнезе, позволяющей установить причину возникновения нарушений в матке. Кроме того, проводятся трансвагинальное ультразвуковое обследование, диагностическая гистероскопия и гистеросальпингография.
Трансвагинальное УЗИ позволяет получить изображение матки путем ввода во влагалище ультразвукового датчика. Обычно исследование проводится в кабинете гинеколога. При подозрении на синдром Ашермана необходимо определить состояние эндометрия в различные моменты цикла, так как в местах возникновения синехий происходит патологическое разрастание слизистой оболочки. Трехмерное ультразвуковое исследование предоставляет дополнительную информацию и исключает другие патологии.
Диагностическая гистероскопия позволяет лучше рассмотреть спайки, узнать степень их разрастания, определить состояние полости, увидеть отверстия маточных труб, определить реальные возможности лечения и сделать реальный прогноз результатов в зависимости от сложности каждого конкретного случая. Это простой диагностический метод, который не требует общего наркоза и который при помощи физиологической сыворотки дает возможность обследовать внутреннюю часть матки и увидеть изображение на экране монитора. Процедура делается амбулаторно.
Гистеросальпингография предоставляет меньше информации, чем диагностическая гистероскопия, поэтому она используется реже.
После постановки диагноза синдрома Ашермана необходимо определить, как заболевание сказывается на клиническом состоянии пациентки. То есть нужно узнать, хочет ли женщина забеременеть и, если ей это не удается, имели ли место повторяющиеся аборты или нарушения имплантации, или синдром привел лишь к уменьшению менструальных выделений. Все это помогает выбрать правильный метод лечения.
Лечение
Целью лечебных мероприятий при синдроме Ашермана служит малотравматичное устранение внутриматочных сращений, восстановление нормальной менструальной функции и фертильности.
При внутриматочных синехиях первым этапом показано проведение операционной гистероскопии с целью рассечения спаек под визуальным контролем. Разделение синехий в зависимости от их плотности производится корпусом гистероскопа, эндоскопическими ножницами, щипцами, гистерорезектоскопом, лазером. Для исключения перфорации матки используется контроль с помощью УЗИ или лапароскопии.
После операционного этапа пациентке с синдромом Ашермана назначается циклическая гормонотерапия эстрогенами и гестагенами, направленная на стимуляцию восстановления эндометрия и его циклической трансформации. Назначение комбинированной оральной контрацепции при внутриматочных синехиях исключается, поскольку данная группа препаратов способствует атрофическим изменениям эндометрия.
При инфекционной этиологии синдрома Ашермана производится бактериологическое исследование мазков и материалов вакуумной биопсии, проводится антибактериальная терапия.
Источник
