Код мкб пересадка роговицы
Рубрика МКБ-10: H18.6
МКБ-10 / H00-H59 КЛАСС VII Болезни глаза и его придаточного аппарата / H15-H22 Болезни склеры, роговицы, радужной оболочки и цилиарного тела / H18 Другие болезни роговицы
Определение и общие сведения[править]
Кератоконус — невоспалительное конусовидное выпячивание центральной части роговицы при нормальном ВГД (внутриглазное давление).
Кератоконус — заболевание, возникающее преимущественно у молодых людей (зависимость от пола отсутствует) и имеющее в большинстве случаев прогрессирующий характер. Повсеместное внедрение метода видеокомпьютерной кератотопографии свидетельствует о распространённости заболевания во всём мире. Данный метод исследования позволяет провести раннюю и безошибочную диагностику кератоконуса. Истончение роговицы, выявляемое при пахиметрии, облегчает диагностику кератоконуса.
Как правило, кератоконус — двусторонний процесс.
В 30% случаев у больных кератоконусом диагностируют различные виды атопии. При синдроме Дауна кератоконус регистрируют (по разным данным) у 5% пациентов и более. В настоящий момент в странах Европы данное заболевание считают наиболее частым показанием к сквозной пересадке роговицы (примерно четверть всех выполняемых сквозных кератопластик производят при кератоконусе). В Израиле кератоконус занимает первое место среди патологий органов зрения, требующих выполнения сквозной кератопластики, в США и Канаде — третье место.
Этиология и патогенез[править]
Этиология кератоконуса до сих пор не известна. В настоящее время доминирует мнение о генетической предрасположенности к данному заболеванию.
Клинические проявления[править]
Характерные признаки кератоконуса — истончение стромы роговицы, коническое выпячивание вперед, неправильный астигматизм. Патологический процесс можно классифицировать как начальный, развитой, далеко зашедший и терминальный.
При терминальной стадии преломляющая сила роговицы составляет 56,0 D и более.
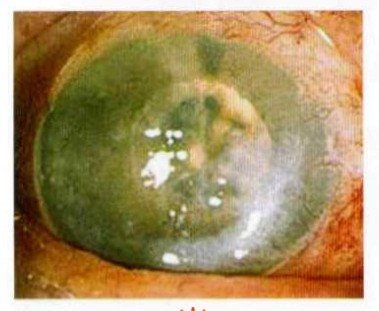
При биомикроскопии обнаруживают стрии — трещинки десцеметовой оболочки (линии Фогта). В терминальной стадии кератоконуса отмечают выпячивание нижнего века при взгляде вниз (симптом Munson). У пациентов, страдающих тяжёлым кератоконусом, определяют кольцевидное отложение железа в эпителиальном слое вокруг конуса (его лучше визуализировать в синем фильтре) — кольцо Кайзера-Флейшера.
Кератоконус: Диагностика[править]
Дифференциальный диагноз[править]
Кератоконус: Лечение[править]
Эффективного консервативного лечения кератоконуса на сегодняшний день не существует. Коррекцию резко сниженной остроты зрения производят при помощи КЛ. Современный уровень контактной коррекции зрения позволяет подобрать линзы пациентам с кератоконусом даже при далеко зашедшей стадии процесса, однако при этом часто упускают оптимальные сроки для проведения сквозной кератопластики.
Иногда в начальной стадии кератоконуса выполняют имплантацию интрастромальных колец, выполненных из полиметилметакрилата, для выравнивания центральной оптической зоны.
Неплохо при начальном кератоконусе зарекомендовала себя манипуляция cross-linking, при проведении которой происходит укрепление роговицы благодаря насыщению рибофлавина под воздействием УФ-облучения.
Единственным радикальным методом хирургического лечения кератоконуса является сквозная кератопластика.
Профилактика[править]
Прочее[править]
Источники (ссылки)[править]
Офтальмология [Электронный ресурс] / Аветисов С. Э., Егоров Е. А., Мошетова Л. К., Нероев В. В., Тахчиди Х. П. — М. : ГЭОТАР-Медиа, 2014. — https://www.rosmedlib.ru/book/ISBN9785970428924.html
Абугова Т.Д. Кератоконус. Клиническая лекция для врачей-офтальмологов и оптометристов. — СПб, РИА «Веко», 2015, 96 с.
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник
Содержание
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Кератоконус.

Кератоконус
Описание
Кератоконус (от -греч. κέρας— «рог» и κῶνος — «конус») — дегенеративное невоспалительное заболевание глаза, при котором роговица истончается и принимает коническую форму. Кератоконус может привести к серьёзному ухудшению зрения. Чаще всего пациенты предъявляют жалобы на светобоязнь, двоение, размазывание изображения. Заболевание является наиболее распространённой формой дистрофии роговицы. Кератоконус поражает примерно одного человека из тысячи, независимо от национальности и места проживания. Диагноз обычно ставится в юности, а наиболее тяжёлой стадии течение болезни достигает к двадцати или тридцати годам.
Симптомы
Болезнь начинает проявляться в том, что человек замечает небольшую размытость очертаний предметов и обращается за помощью к окулисту. Симптомы кератоконуса на ранних стадиях зачастую не позволяют отличить его от других, более часто встречающихся дефектов рефракции. По мере развития болезни зрение ухудшается, иногда довольно быстро. Вне зависимости от дистанции, острота зрения становится неудовлетворительной, ночное зрение при этом намного слабее дневного. Иногда один глаз видит гораздо хуже другого. На поздних стадиях может развиться светобоязнь, чувство постоянного утомления глаз из-за необходимости щуриться, зуд в глазах. При этом боль возникает редко.
Изображения предметов при начале болезни двоятся, потом количество «фальшивых» изображений растёт, этот классический симптом кератоконуса называется «монокулярная полиопия» и наиболее заметен при разглядывании светлых объектов на чёрном фоне. Вместо белой точки на фоне чёрной страницы, пациент видит несколько точек, рассыпанных в хаотической последовательности. Эта последовательность не меняется день ото дня, но по мере прогрессирования болезни постепенно принимает новые формы. Также пациенты часто отмечают размазывание и неровность очертаний источников света. Из-за истончения роговицы на последних стадиях болезни, эти размазанные очертания могут пульсировать в такт ударам сердца.
При анализе глаза как оптической системы, наиболее выраженной аберрацией высокого порядка при кератоконусе является так называемая кома.
Офтальмолог либо окулист обычно приступает к диагностике без использования специальных инструментов. Он беседует с пациентом, обращая внимание на основные жалобы и субъективные симптомы нарушения зрения, возможные травмы или заболевания, способные повредить глаз, и семейную историю глазных болезней. Затем используется таблица проверки зрения. Иногда на предположение о возможном кератоконусе наводят результаты анализа локальной кривизны роговицы при помощи ручного кератометра. В тяжелых случаях кривизна роговицы превышает измерительные возможности прибора. Ещё один признак может дать скиаскопия, при которой врач направляет луч света на радужную оболочку пациента, и следит за отражением, смещая луч. Кератоконус и некоторые другие болезни создают при этом так называемый «эффект ножниц», когда две отраженные полосы света движутся друг к другу и обратно, словно зубья ножниц.
При подозрении на кератоконус врач проводит осмотр роговицы при помощи щелевой лампы. Если болезнь уже достаточно развилась, такой осмотр позволяет сразу поставить диагноз, не прибегая к специфическим тестам Одним из признаков является так называемое «кольцо Флейшера», встречающееся примерно у половины пациентов с кератоконусом. Это кольцо имеет цвет в диапазоне от желто-коричневого до оливково-зелёного, и состоит из отложений оксида железа — гемосидерина — в эпителии роговицы. Кольцо Флейшера бывает трудно разглядеть без синего фильтра. В половине случаев можно наблюдать также полосы Вогта — тонкие линии растяжения на поверхности роговицы. Полосы исчезают при лёгком нажатии на глаз. Когда конус сильно развит, можно наблюдать «признак Мюнсена» — V-образную выемку, создаваемую роговицей на поверхности нижнего века тогда, когда пациент смотрит вниз. Признак Мюнсена является классическим признаком, но к моменту его появления кератоконус обычно уже находится на развитой стадии, и в настоящее время признак редко используют для диагностики.
С помощью ручного кератоскопа, или «диска Пласидо», проецирующего на роговицу ряд концентрических кругов, возможен зрительный анализ её кривизны. Более точную диагностику обеспечивает топография роговицы, при которой проецируемый на роговицу специальным аппаратом рисунок анализируется компьютером для расчёта топологии её поверхности. Топографическая карта отражает все неровности и рубцы роговицы, а при кератоконусе отчётливо видно характерное усиление кривизны, обычно расположенное ниже центральной линии. Это особенно важно для ранней диагностики роговицы, когда другие признаки ещё не проявились. Сравнивая несколько топографических снимков, можно оценить характер и скорость деформации роговицы.
Когда наличие кератоконуса установлено, его тяжесть оценивается по нескольким критериям:
1. Степень наибольшей кривизны — варьирует от слабой (менее 45 Диоптр. ) до средней (до 52 Диоптр. ) и тяжёлой (больше 52 Диоптр. ).
2. Морфология конуса: точечный конус (малого размера — около 5 мм в диаметре, расположен приблизительно по центру), овальный конус (большего размера, расположен ниже центра и провисает), или глобус (затронуто более 75 % роговицы).
3. Истончение роговицы — от слабого (роговица толще 506 нм. ) до продвинутого (роговица тоньше 446 нм).
Популярность этой системы критериев упала из-за развития технологий получения топографии роговицы.
Кератоконус
Причины
До сих пор кератоконус остаётся малоисследованным заболеванием, неясны причины его возникновения, также не представляется возможным и прогнозировать ход болезни после постановки диагноза.
Кератоконус является генетически детерминированным заболеванием.
Лечение
Своевременное проведение этой операции при начальных стадиях кератоконуса и при ятрогенных кератоэктазиях позволяет:
• приостановить дальнейшее прогрессирование кератоконуса (стабильность получаемых результатов в среднем 7,5 года при 10 летнем наблюдении);
• получить более высокую остроту зрения в среднем на 1,4 строчки; снижение оптической силы роговицы (за счёт уплощения центральной части роговицы и увеличение равномерности её кривизны) в среднем на 2,1 D;
• отсрочить проведение сквозной кератопластики (на неопределенное время).
Показания к методу кросслинкинг:
• Кератоконус — начальный и развитой;
• Ятрогенная кератоэктазия — кератоконус, возникший после проведения рефракционных операций;
• Пеллюцидная маргинальная дистрофия;
• Кератомаляция — таяние роговицы (cornea melting), как правило в ходе аутоиммунных процессов;
• Буллезная кератопатия — начальная стадия.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Содержание
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Дистрофия роговицы.
Описание
Дистрофии (дегенерации, кератопатии) роговицы— хронические заболевания, в основе которых лежит нарушение общих или местных обменных процессов.
Симптомы
Выделяют первичные и вторичные дистрофии роговицы.
Первичные дистрофии обычно двусторонние. Среди них основное место занимают семейно-наследственные дегенерации. Заболевание начинается в детском или юношеском возрасте, очень медленно прогрессирует, вследствие чего в течение длительного периода времени может оставаться незамеченным. Чувствительность роговицы постепенно снижается, отсутствуют признаки раздражения глаза и воспалительные изменения. При биомикроскопическом исследовании сначала выявляют очень нежные помутнения в центральном отделе роговицы, имеющие вид мелких узелков, пятен или полосок. Патологические включения в роговице чаще всего располагаются в поверхностных слоях стромы, иногда субэпителиально. Передний и задний эпителий, а также эластические мембраны роговицы не изменяются. Периферические отделы роговицы могут оставаться прозрачными, новообразованных сосудов нет. К 30—40 годам снижение зрения становится заметным, начинает изменяться эпителий роговицы. Периодическое слушивание эпителия вызывает болевые ощущения, светобоязнь, блефароспазм.
Различные виды наследственных дистрофий роговицы отличаются друг от дуга в основном формой и расположением очаговых изменений в роговице. Известны узелковые, пятнистые, решетчатые и смешанные дистрофии. Наследственный характер этих заболеваний установлен в начале прошлого века.
Отечная дистрофия роговицы (синонимы: эпителиально-эндотели-альная, эндотелиально-эпителиальная, буллезная, глубокая дистрофия) может быть как первичной, так и вторичной. Долгое время причина этого заболевания оставалась неизвестной. В настоящее время ни у кого не вызывает сомнений тот факт, что первичная отечная дистрофия роговицы возникает при несостоятельности барьерной функции однорядного слоя клеток заднего эпителия, вызванной дистрофическими изменениями в клетках, либо критически малым их количеством (менее 500—700 клеток в 1 мм2).
Зеркальная биомикроскопия позволяет выявить тонкие начальные изменения, когда роговица еще прозрачна и нет отека. Их можно диагностировать и при обычной биомикроскопии, если внимательно осмотреть заднюю поверхность роговицы в тонком световом срезе. В норме клетки заднего эпителия роговицы не видны, поскольку они очень малы. Когда количество клеток значительно уменьшается, оставшиеся клетки уплощаются и растягиваются, чтобы закрыть всю заднюю поверхность роговицы. Размеры клеток увеличиваются в 2—3 раза, поэтому их уже можно увидеть при биомикроскопии. Задняя поверхность роговицы становится похожей на запотевшее стекло. Этот феномен называют капельной роговицей (cornea guttata). В настоящее время нет способов радикально изменить это состояние, однако ранняя диагностика предвестников надвигающейся болезни позволяет правильно спланировать лечение сопутствующей патологии, например выбрать метод экстракции катаракты, наиболее щадящий заднюю поверхность роговицы, отказаться от введения искусственного хрусталика (или найти нужную модель) и, что очень важно, поручить выполнение операции самому опытному хирургу. Исключив или уменьшив травму клеток заднего эпителия роговицы, удается отодвинуть на несколько месяцев или лет развитие отечной дистрофии.
Наличие симптома капельной роговицы еще не означает начала заболевания (роговица прозрачна и неутолщена), но является свидетельством того, что функциональные возможности клеток заднего эпителия роговицы близки к предельным. Достаточно потери небольшого количества клеток, чтобы образовались незакрывающиеся дефекты. Этому могут способствовать инфекционные заболевания, контузии, травмы, особенно полостные операции.
Причины
Природа дистрофий роговицы может быть различной: семейно-наследственные факторы, аутоиммунные, биохимические, нейротрофические изменения, травма, последствия воспалительных процессов и Начальное звено поражения может оставаться неизвестным.
Лечение
Лечение семейно-наследственных дистрофий симптоматическое. Назначают витаминные капли и мази, препараты, улучшающие трофику роговицы: баларпан, тауфон, адге-лон, эмоксипин, этаден, ретинол, гель солкосерила, актовегин; внутрь принимают поливитамины. Консервативное лечение не останавливает прогрессирование заболевания. При значительном снижении зрения проводят послойную или сквозную кератопластику. Лучший оптический результат дает сквозная пересадка роговицы. Семейно-наследственная дистрофия — единственный вид патологии роговицы, который возобновляется в донорском трансплантате. Спустя 5—7 лет после операции в прозрачном трансплантате по периферии появляются единичные узелки или полосочки нежных помутнений, такие же, какие были в собственной роговице. Количество их медленно увеличивается, постепенно ухудшается зрение. Через 10— 15 лет приходится производить повторную пересадку роговицы, которая в большинстве случаев хорошо приживает, обеспечивая высокую остроту зрения.
Лечение отечной дистрофии роговицы вначале симптоматическое. Назначают противоотечные препараты в инсталляциях (глюкозу, глицерин), а также витаминные капли и средства, улучшающие трофику роговицы (баларпан, глекомен, карнозин, тауфон). Когда отечность достигает эпителия роговицы, обязательно добавляют антибактериальные средства в виде капель и мазей, а также масляный раствор токоферола, гель солкосерила, актовегина, витаминные мази, улучшающие регенерацию эпителия. Мазевые препараты и лечебные контактные линзы служат своеобразной повязкой для роговицы, защищают открытые нервные окончания от внешних раздражений, снимают болевые ощущения.
Хороший лечебный эффект дает низкоэнергетическая лазерная стимуляция роговицы расфокусированным лучом гелий-неонового лазера.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Содержание
- Синонимы диагноза
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
- Профилактика
- Прогноз
Другие названия и синонимы
Дистрофия Фукса.
Названия
Название: Эндотелиальная дистрофия роговицы.

Эндотелиальная дистрофия роговицы (дистрофия Фукса)
Синонимы диагноза
Дистрофия Фукса.
Описание
Эндотелиальная дистрофия роговицы. Это заболевание органа зрения, причиной которого является отмирание клеток заднего эпителия роговой оболочки. Клинически проявляется снижением остроты зрения в утреннее время, фотофобией, гиперемией, повышенным слезотечением, болевым синдромом. Диагностика эндотелиальной дистрофии роговицы включает в себя проведение наружного осмотра, конфокальной микроскопии, биомикроскопии, пахиметрии, визометрии. Симптоматическая терапия основывается на инстилляции гипертонических солевых растворов. Хирургическая тактика – проведение сквозной или послойной кератопластики.
Дополнительные факты
Эндотелиальная дистрофия роговицы или дистрофия Фукса – это патологическое состояние в офтальмологии, характеризующееся нарушением трофики с последующей дегенерацией роговой оболочки. Первое описание первичной эндотелиальной дистрофии роговицы было представлено австрийским ученым Э. Фуксом в начале ХХ века. Исследователь считал, что патология развивается вследствие нарушения регионального кровоснабжения или иннервации, гормонального дисбаланса. Заболевание может быть первичным или вторичным, ранним или поздним. При раннем варианте эндотелиальную дистрофию роговицы можно диагностировать у детей до 3 лет. Клиника позднего варианта наблюдается у пациентов в возрасте старше 45 лет. Ранние дистрофии с одинаковой частотой встречаются среди мужчин и женщин. Поздняя форма заболевания более распространена среди лиц женского пола.
Причины
Первичная эндотелиальная дистрофия роговицы – это генетически детерминированное заболевание. Установлен аутосомно-доминантный тип наследования с неполной или высокой пенетрантностью. При ранней форме возникает мутация гена COL8A2, при поздней – SLC4A11 или ZEB1. В то же время, у 50% пациентов болезнь развивается спорадически. Реже триггером выступает дисфункция митохондрий эндотелиоцитов, что ведет к их недостаточности. Патологический процесс локализируется во внутреннем слое роговой оболочки, эндотелиоциты которого в последующем не могут делиться и регенерировать. Этиологической роли факторов внешней среды и системных патологий в развитии данного заболевания не установлено.
Наиболее распространённая причина возникновение вторичной эндотелиальной дистрофии роговицы – травматическое повреждение органа зрения. Ятрогенный фактор реализуется при проведении оперативного вмешательства. Хроническое течение кератита при отсутствии своевременного лечения способствует дегенерации роговой оболочки, что обусловлено повреждением эндотелия. При данной патологии воспалительный процесс является не этиологическим фактором, а лишь предпосылкой к развитию эндотелиальной дистрофии роговицы у генетически скомпрометированных лиц.
Компенсаторная гиперфункция эндотелиоцитов при прогрессировании заболевания не может обеспечить выведение избытка жидкости и поддержание прозрачности роговицы. Это связано с пропотеванием водянистой влаги передней камеры глаза через дефекты в эндотелии в строму роговой оболочки. Выраженная отечность приводит к эндотелиальной дистрофии роговицы. При распространении отека на наружный слой возникает буллезная кератопатия. Проведение оперативных вмешательств на роговой оболочке в связи с выраженным истончением эндотелия часто осложняется отеком, что усугубляет деструктивные процессы.
Симптомы
С клинической точки зрения выделяют первичную и вторичную формы эндотелиальной дистрофии роговицы. Первичное поражение роговой оболочки является врождённым. Первые проявления ранней дистрофии обнаруживаются при рождении или в раннем детском возрасте, но этот тип заболевания встречается крайне редко. Поздний вариант первичной эндотелиальной дистрофии Фукса чаще развивается у лиц после 45 лет. Для данного типа патологии характерно бинокулярное, но асимметричное течение. Вторичная дистрофия – это приобретённое заболевание, при котором наблюдается монокулярное поражение. В зависимости от степени тяжести патологии клиника эндотелиальной дистрофии роговицы может характеризоваться латентным течением или проявлениями буллезной кератопатии.
Симптомы заболевания медленно прогрессируют, поэтому с момента появления первых признаков до формирования развернутой клинической картины может пройти около 20 лет. На первой стадии эндотелиальной дистрофии роговицы морфологические изменения затрагивают только центральные отделы роговой оболочки. При этом появляются специфические коллагеновые образования (гутты) каплевидной, бородавчатой и грибовидной формы. Жалобы отсутствуют. Единственным симптомом заболевания является незначительное снижение остроты зрения в утреннее время.
На второй стадии количество эндотелиоцитов уменьшается, развивается отек роговицы, появляются одиночные буллы. Ощущение инородного тела сменяется снижением чувствительности роговой оболочки из-за дегенерации нервных окончаний. Специфические симптомы этой стадии эндотелиальной дистрофии роговицы представлены фотофобией, гиперемией глаз, снижением остроты зрения в утреннее время с последующим восстановлением к вечеру. Это связано с тем, что из-за сомкнутых глаз в период сна должным образом не осуществляется испарение влаги с роговой оболочки, что приводит к депонированию жидкости. Днем испарение влаги способствует уменьшению отечности и возобновлению зрительных функций.
Диагностика
Диагностика эндотелиальной дистрофии роговицы основывается на результатах наружного осмотра, конфокальной микроскопии роговицы, биомикроскопии, пахиметрии, визометрии. При наружном осмотре выявляется помутнение роговицы, возможна конъюнктивальная инъекция сосудов. Метод конфокальной микроскопии роговой оболочки является золотым стандартом в диагностике данной патологии. Помимо детального изображения эндотелия, измеряется плотность клеток и их средний диаметр на единицу площади. Степень снижения размера и количества клеточных элементов при эндотелиальной дистрофии роговицы зависит от тяжести заболевания. Также выявляются специфические образования (гутты) в виде капель темного цвета с яркой центральной частью и околоклеточной локализацией. В начале развития диметр гутты меньше эндотелиоцита, в последующем они сливаются и имеют вид крупных пятен.
Методом пахиметрии определяют толщину роговой оболочки. Дегенеративные процессы при эндотелиальной дистрофии роговицы приводят к ее истончению (менее 0,49 мм), но при появлении отека ее толщина может превышать референсные значения (0,56 мм). При проведении биомикроскопии со щелевой лампой визуализируются локальные зоны дегенерации эндотелиального слоя, отечность. При распространении отека на наружный слой определяются специфические буллы на поверхности роговой оболочки, что указывает на развитие буллезной кератопатии. При помощи визометрии измеряется степень снижения остроты зрения. Для получения достоверного результата и косвенного определения степени выраженности отека пациентам с эндотелиальной дистрофией роговицы рекомендовано проводить исследования в утреннее и вечернее время.
Лечение
Симптоматическая терапия эндотелиальной дистрофии роговицы включает в себя проведение инстилляций гипертонических солевых растворов с целью уменьшения отечности. Выведение с роговой оболочки избыточной жидкости улучшает остроту зрения. С целью купирования болевого синдрома показан пероральный прием анальгетиков или их инстилляция. Для коррекции остроты зрения можно использовать только мягкие контактные линзы или очки. Также в лечении эндотелиальной дистрофии роговицы применяется роговичный кросс-линкинг, в основе которого лежит фотополимеризация волокон стромы при помощи совместного воздействия фотосенсибилизирующего препарата и ультрафиолетового излучения.
Тяжелое течение эндотелиальной дистрофии роговицы, сопровождающееся выраженным снижением остроты зрения, сильным истончением роговицы по данным пахиметрии и низкой плотностью клеток на единицу площади по результатам конфокальной микроскопии, является показанием к проведению кератопластики. Сквозной вариант хирургического вмешательства показан при тотальном дистрофическом процессе. Послойная кератопластика рекомендована пациентам в случае повреждения одного или нескольких слоев роговой оболочки. При этом зачастую выполняется трансплантация десцеметовой мембраны совместно с эндотелием.
Профилактика
Специфических мер по профилактике эндотелиальной дистрофии роговицы не разработано, поскольку заболевание генетически детерминированное. Неспецифические превентивные меры сводятся к предупреждению травматических повреждений у генетически скомпрометированных лиц, скринингу у новорожденных, своевременной диагностике и лечению офтальмологической патологии. Всем пациентам с установленным диагнозом эндотелиальная дистрофия роговицы необходимо 2 раза в год проходить обследование у офтальмолога.
Прогноз
Прогноз при ранней диагностике и лечении для жизни и трудоспособности благоприятный. Отсутствие терапии может привести к полной утрате зрения и инвалидизации пациента.
Источник
