Код мкб острый тромбофлебит
Тромбофлебит является распространенным недугом, поражающим венозную систему. Этому процессу подвергаются сосуды любой локализации. Зачастую наблюдается поражение именно нижних конечностей.
Далее речь пойдет об остром тромбофлебите поверхностных и глубоких вен нижних конечностей, симптоматике, причинах развития болезни и способах терапии.
О патологии
Тромбофлебит болезнь, при которой развивается воспаление в сосудистых стенках с дальнейшим формированием тромба.
Образованные кровяные сгустки могут растворяться самостоятельно, а могут полностью либо частично перекрывать просвет сосуда, препятствуя нормальной циркуляции крови.
Существует также опасность отрыва тромба и перемещения его в кровеносном русле, что может привести к закупориванию сосудов в любой части тела.
 При тромбофлебите сначала происзодит воспалительное поражение венозной стенки, после чего образовывается тромб
При тромбофлебите сначала происзодит воспалительное поражение венозной стенки, после чего образовывается тромб
Важно! Самым опасным последствием отрыва тромба является закупорка легочной артерии, которая нередко становится причиной внезапной смерти человека.
Определяют целый перечень факторов провоцирующих заболевание, но в любом случае патологический процесс сопровождается застойными явлениями крови, повреждением венозной стенки либо изменением состава крови.
Специалисты провели классификацию заболевания для удобства диагностирования, систематизировав его по определенным факторам:
- По месту расположения поверхностных и глубоких вен.
- По характеру протекания острый, подострый, хронический патологический процесс.
- По причине возникновения инфекционный, асептический.
- По типу процесса гнойный, негнойный.
Симптоматика заболевания будет зависеть от вида и характера протекания патологического процесса.
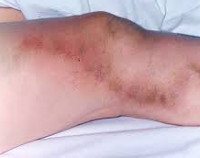
Характерными признаками при этом являются боль в икроножных мышцах, покраснение кожного покрова, отечность.
Код по МКБ 10
МКБ создана усилиями ВОЗ для того чтобы систематизировать все патологические явления.
 Код патологии в классификации I80
Код патологии в классификации I80
Справка. ВОЗ рассматривает документ 1 раз в 10 лет для внесения поправок.
Систематизация заключается в шифровании с использованием букв и цифр. Классификация состоит из 21 класса, каждый из которых разделяется на блоки и разделы.
В МКБ не указывается определение того, острый процесс либо хронический, поэтому собственного кода по МКБ 10 острый тромбофлебит, как разновидность патологии по характеру течения, не имеет.
Сам тромбофлебит и все его разновидности относятся к классу I00-199 «Болезни системы кровообращения» и имеет собственный блок «Флебит и тромбофлебит» под кодом I80.
Причины и симптомы острого тромбофлебита
Существует множество причин, оказывающих влияние на формирование патологического явления.
 Покраснение и отечность кожи характерные признаки заболевания
Покраснение и отечность кожи характерные признаки заболевания
Среди них можно выделить следующие патологические состояния и обстоятельства:
- травмирование,
- нарушения свертываемости крови, обусловленное наследственностью,
- нарушение нормальной циркуляции крови,
- инфекции,
- введение препаратов внутривенно через катетер,
- обезвоживание,
- местные гнойные процессы,
- онкология.
Необходимо также обратить внимание на варикоз, потому как данное заболевание преимущественно появляется на фоне застойных явлений крови.
Справка. Более подробно о причинах развития тромбофлебита можно узнать из этой статьи.
Тест: А что вы знаете о человеческой крови?

Что же касается симптомов острого тромбофлебита, то при подобном течении процесса, они характеризуются четкими и выраженными проявлениями:
- Резкая, распирающая боль по ходу сосуда.
- Кожа в области повреждения становиться синюшной, просматривается сеточка кровеносных сосудов.
- Температура тела увеличивается.
- По ощущениям больная нога становится холодной.
Пациент на уровне инстинкта пытается приподнять ногу для уменьшения болезненности.
Лечить острый тромбофлебит следует немедленно, поскольку при данном виде быстро развиваются осложнения.
Острый тромбофлебит поверхностных вен
Поверхностные вены располагаются на глубине 2-3 см. Самым крупным поверхностным сосудом является большая подкожная вена.
Справка. В русле этого сосуда определяется до 95% случаев возникновения воспаления стенки и образования сгустка.
В малой подкожной вене патологический процесс формируются значительно реже.
Симптоматика поражения поверхностных вен такая:
 Недуг чаще развивается в поверхностных венах
Недуг чаще развивается в поверхностных венах
- отечность и покраснение по ходу пораженной вены,
- слабость,
- повышение показателей температуры тела,
- появление уплотнений возле пораженного сосуда,
- боль при движении ногой, руками, при ходьбе,
- при пальпации ощущается болезненность.
Если патология имеет ограниченную локализацию, то поражение развивается на небольшом участке сосуда.
При мигрирующей форме заболевания может возникать большое количество небольших очагов поражения сосуда по всей ноге.
Острый тромбофлебит глубоких вен
При данной форме недуга поражаются глубокие вены, по которым оттекает более 90% крови. Свое начало эти сосуды берут в тыльной части стопы с плюсневых вен и далее имеют такое разветвление:
- Задние и передние большеберцовые.
- Подколенная.
- Бедренная.
Обычно патология начинается остро, признаки развиваются всего за пару часов.
Чем выше находится область поражения, тем тяжелее протекает патологический процесс и тем выше вероятность развития последствий.
Характерными проявления патологии глубоких сосудов являются:
 Тромбофлебит в глубоких венах развивается реже
Тромбофлебит в глубоких венах развивается реже
- распирающая боль,
- выраженная отечность,
- боль при прощупывании больного участка,
- синий цвет кожи на обширной области,
- пораженная область на ощупь становиться горячей, а остальные участки кожи бледными и холодными.
- вздутие поверхностных вен.
- чувство напряженности мышц в пораженной ноге.
- повышение температуры тела.
При повреждении глубоких сосудов проявления более выраженные, чем при повреждении поверхностных.
Лечение острого тромбофлебита
Преимущественно лечение острого тромбофлебита нижних конечностей проводится в стационарных условиях, что обусловлено высокой вероятностью отрыва кровяного сгустка.
 Во избежание осложнений лечение заболевания должно начинаться незамедлительно
Во избежание осложнений лечение заболевания должно начинаться незамедлительно
Важно! Больной должен соблюдать постельный режим.
Для терапии применяются различные консервативные и хирургические методики (далее представлены в схематичном виде).
| Лечение | Методика | |
| Консервативное | Медикаментозное |
|
| Немедикаментозное |
| |
| Хирургическое |
| |
Выбор способа лечения напрямую зависит от характера протекания патологического процесса.
Заключение
Данная патология представляет угрозу для здоровья и жизни человека, поэтому больной даже при малейшем подозрении на развитие патологического процесса должен немедленно обратиться к врачу.
Источник
Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Тромбофлебит.
Тромбофлебит
Описание
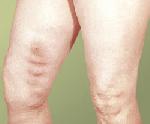
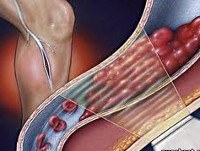
Тромбофлебит (от тромб и флебит) — тромбоз с воспалением стенки вены и образованием тромба, закрывающего её просвет.
Симптомы
Различают тромбофлебиты поверхностных, часто варикозно изменённых ( Варикозное расширение вен), и глубоких вен; особенно часто поражаются вены нижних конечностей и малого таза, реже — полые, воротная, печёночные.
Острый тромбофлебит проявляется болями в области тромбированных вен, повышением температуры тела, ознобами. Для тромбофлебита поверхностных вен характерны болезненные уплотнения с покраснением кожи по ходу вен; для тромбофлебита глубоких вен — отёк конечности вследствие резкого нарушения венозного оттока. Гнойное расплавление тромба и распространение инфекции с током крови называется септическим тромбофлебитом. Возможно хроническое течение тромбофлебита с периодическими обострениями. Наиболее опасное осложнение тромбофлебита — отрыв тромба (или его части) и попадание в лёгочную артерию ( Эмболия, Тромбоэмболия лёгочной артерии).
По расположению воспалённого участка известны тромбофлебиты нижних и верхних конечностей, тромбофлебит сосудов внутренних органов, тромбофлебит артерий.
Ломота в теле.
Тромбофлебит
Причины
В развитии заболевания лежит комплекс причин:
• инфекция.
• замедление тока крови и повышение её свёртываемости.
• понижение реактивности организма.
• нарушение целости стенок сосудов (травма вены).
• изменение состава крови.
Иногда тромбофлебит — осложнение родов, различных операций, инфекционных заболеваний, злокачественных новообразований.
Лечение
Лечение тромбофлебита зависит от стадии и формы заболевания. В случаях, когда тромбофлебит вызван неправильным проведением инъекций, используют спиртовые компрессы и антикоагулянты (например, гепариновую мазь). При инфекционной этиологии используют антибиотики, при тяжелых случаях — оперативное вмешательство и.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Список литературы
Названия
Название: Восходящий тромбофлебит.
Восходящий тромбофлебит
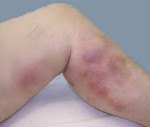
Описание
Восходящий тромбофлебит. Это патологическое состояние, характеризующееся распространением тромботического процесса в поверхностных венах нижних конечностей в проксимальном направлении. Переход в глубокое венозное русло сопровождается интенсивной болью, отеком, цианозом, расширением подкожных сосудов на пораженной стороне, что создает реальную угрозу легочной эмболии. Патология подтверждается результатами ультразвукового и венографического тестов венозной системы, теста на уровень D-димера в крови. Лечение включает в себя сочетание консервативных (медикаментозное, эластическое сжатие) и хирургических методов.
Дополнительные факты
Восходящий тромбофлебит является наиболее распространенной острой патологией, требующей срочной хирургической помощи. В течение жизни он развивается у 20–40% людей, наблюдается у 56–160 человек на 100 000 человек в год. По данным клинических и ультразвуковых исследований, переход окклюзии тромбоза из поверхностных в глубокие вены наблюдается в 6,8-40% случаев. Это представляет реальную угрозу для пациента, способствуя развитию легочной тромбоэмболии. Заболевание характерно для всех возрастных групп, но обычно встречается у людей старше 60 лет. Женщины страдают в 2-4 раза чаще, чем мужчины.

Восходящий тромбофлебит
Причины
Развитие восходящего тромбофлебита подчиняется общим закономерностям тромбоза в венозной системе. Явления стазиса с ретроградным и турбулентным кровотоком, нарушениями коагуляции и повреждением эндотелия становятся основой его формирования. Начальные факторы включают в себя следующее:
• Варикозная болезнь. Будучи наиболее значимой причиной восходящего процесса, он наблюдается у 68-95% пациентов. Тромбофлебит представлен как острое осложнение варикозного расширения вен в системе больших или малых подкожных вен, что свидетельствует о неэффективности терапии основного заболевания.
• Травмы и операции. Патология развивается под влиянием травм (переломы, ушибы, разрывы мягких тканей) и операций. Чаще всего осложняются хирургические вмешательства на органах брюшной и грудной полостей, тазобедренном суставе. Была отмечена роль сосудистой катетеризации, внутривенной термоблитерации (лазерная, радиочастотная).
• Хроническая патология. Распространению тромбофлебита вверх способствуют заболевания, сопровождающиеся явлением гиперкоагуляции. Аутоиммунные патологии, злокачественные новообразования, тромбофилия (в 48% случаев) выявляются у многих пациентов с флебологическим профилем.
• Беременность и послеродовой период. У большинства женщин тромбоз и тромбофлебит развиваются во втором и третьем триместрах беременности, чему способствуют гормональные изменения, снижение фибринолитической активности крови. Существенным фактором прогрессирования являются роды, что связано с тазовым стрессом, выбросом тканевого тромбопластина в кровь после отделения плаценты.
Вероятность патологии увеличивается при длительной иммобилизации: иммобилизация, строгий постельный режим, паралич. Существенными факторами риска являются ожирение, использование гормональных препаратов (оральные контрацептивы, заместительная терапия), наличие тромбозов и восходящий тромбофлебит в анамнезе.
Патогенез
В случае повреждения клапана скрученные и расширенные вены откладывают большое количество крови, местная гемодинамика замедляется и становится турбулентной. Застойные процессы инициируют гипоксию и повреждение эндотелия наряду с высвобождением провоспалительных медиаторов, инфильтрацией стенки лейкоцитов. Воздействие эндотелиальных структур, в частности коллагена, активирует тромбоциты, улучшает их адгезию и агрегацию. В области микротравмы содержание тканевого активатора плазминогена, сопровождающееся ингибированием фибринолиза, уменьшается.
Венозный стаз играет важную роль при тромбозе. Застой ослабляет защитные механизмы (разбавление крови активированными факторами свертывания, вымывание их и смешивание с ингибиторами), способствуя накоплению тромботического материала. Прогрессирующая обструкция приводит к дальнейшему ухудшению показателей гемодинамики. Длительный флебит и периферическое воспаление, а также венозный рефлюкс способствуют прохождению воспаления и тромбоза в проксимальных областях.
На скорость развития патологии влияют многочисленные факторы: состояние венозной стенки, тяжесть варикозного расширения вен, возраст больного, сопутствующие состояния, но, прежде всего, расположение первичного тромботического очага поражения. При дефектах клапана тромб легче проникает через подкожно-бедренный анастомоз в бедренную вену, где сгусток быстро становится плавающим. Реже переход к глубокому каналу осуществляется через подкожно-подколенную область или несостоятельные перфораторы.
Классификация
Систематизация восходящего тромбофлебита осуществляется исходя из локализации и распространенности патологии. Классификация, которая чаще всего используется в научной и практической флебологии, содержит несколько типов тромботических поражений: Тромбофлебит дистальных участков (ствол или притоки). Это все еще локализованный процесс без распространения в восходящем направлении. Верхняя граница тромба достигает проксимальных отделов, но без повреждения сафено-бедренного или сафено-подколенного анастомоза. Происходит переход тромботического воспаления в глубокие венозные сегменты. Повреждение лиманов отсутствует, но процесс распространяется по несостоятельным сквозным венам голени и бедра. Любой вариант сочетается с изолированным глубоким сосудистым тромбозом той же или противоположной конечности.
Представленная классификация позволяет прогнозировать течение заболевания и формировать правильную лечебную тактику. Другие авторы выделяют 4 формы тромбофлебита: местная (поражение одного или нескольких крупных притоков), диффузная (переход процесса в стволах поверхностных вен голени или бедра), субтотальная (тромбоз в маленькой подкожной вене достигает подколенной ямки и, в общем, верхняя треть), общая (тромботический процесс охватывает анастомоз).
Симптомы
Внешние признаки в поверхностном русле включают в себя эритему и напряжение кожи на пораженных участках. Отек конечностей, тромбированный сосуд пальпируется как плотный болезненный шнур, окруженный областью локальной гипертермии. Острый тромбоз характеризуется болью в икроножных мышцах, которая усиливается при физической нагрузке. С первых дней болезни, как правило, вечером появляется жар.
Надежным признаком острого флеботромбоза голени является боль в икроножных мышцах при сжатии пальцами или манжетой сфигмоманометра. При поражении бедренной вены симптомы становятся более выраженными. Окклюзия сафено-бедренного анастомоза сопровождается выраженным отеком почти всей конечности. Увеличивается в объеме, приобретает цианотический цвет, строгость которого усиливается по периферии. В дистальной части бедра и голени наблюдается обширная поверхностная сеть. Венозная гипертензия, возникающая в результате тромбоза устья подкожной вены, передается на анастомозы с противоположной стороны.
Проксимальное распространение тромбоза, усиление обструкции коллатералей, декомпенсация гемодинамики делают клинические симптомы максимально выраженными. Болевой синдром усиливается, переходя в бедренную и паховую зоны. Вся конечность отекает — от стопы до складки куколки, покрывая мошонку, ягодицы, переднюю брюшную стенку с пораженной стороны.
Течение восходящего тромбофлебита трудно предсказать. Скорость распространения иногда достигает 35 см в сутки, но даже в этих случаях развитие протекает бессимптомно, что значительно усложняет клинический диагноз. При неполной обструкции скрытое течение связано с поддержанием адекватного кровотока. В такой ситуации тромбы становятся плавающими и фрагментированными, что создает угрозу эмболизации.
Возможные осложнения
Риск восходящего тромбофлебита связан с распространением процесса на глубокую венозную систему, что связано со значительным риском легочной эмболии. Очевидные симптомы легочной эмболии отмечаются у 5,6–28% людей, но многие эпизоды остаются незамеченными из-за субклинического течения. Смертность при таком огромном осложнении может достигать 10%. Даже при адекватной медицинской коррекции существует риск рецидива тромботической обструкции, которая усиливается при глубоком венозном рефлюксе и хронической гиперкоагуляции (в 18–42% случаев). В отдаленной перспективе наблюдается развитие посттромботического синдрома с явлением хронической венозной недостаточности.
Диагностика
Специфика восходящего тромбофлебита такова, что даже при тщательном физическом осмотре невозможно точно определить верхний край тромбоза. У одной трети пациентов распространенность окклюзии на 15-20 см выше, чем ожидалось, согласно клиническим данным, что требует использования более информативных методов диагностики:
• УЗИ венозной системы. Позволяет определить положение, наличие флотации, уточнить края тромба, определить его распределение по венам глубокой системы. Благодаря этим критериям можно прогнозировать дальнейшее течение патологии и риск легочной эмболии. При сегментарном ультразвуковом ангиосканировании определяются проходимость крупных сосудов, жизнеспособность клапанов, степень и продолжительность ретроградного кровотока.
• Рентгеноконтрастная венография. Указывается при переходе от тромбофлебита к глубоким сосудам выше уровня паховой складки. По результатам исследования определяется не только наличие или отсутствие обструкции, но и ее локализация, характер и степень выраженности, каналы коллатерального кровообращения. Венография диагностической процедуры, при необходимости, может немедленно перейти к медицинской процедуре (для имплантации кава-фильтра, катетерной тромбэктомии).
• Анализ крови на D-димер. Определение продуктов распада фибрина, особенно D-димера, рекомендуется на ранних стадиях тромбоза для установления окклюзии глубоких сегментов. Тест обладает высокой чувствительностью, но низкой специфичностью — повышение показателя вероятно при многих сопутствующих состояниях (опухоли, воспалительные заболевания, беременность и т. Д. ).
• Томографические методы. Распространение тромботических масс в илеофеморальный сегмент и высокий риск легочной эмболии создают необходимость компьютерной томографии таза и легких с контрастным усилением, что позволяет точно визуализировать кровеносные сосуды и определить возраст тромбов. МРТ имеет более высокую информативную ценность по сравнению с ультразвуковым исследованием в отношении исследования вен голени и таза.
Дифференцируют восходящий тромбофлебит с целлюлитом, узловатой эритемой, артериальным тромбозом. Иногда возникает необходимость исключить лимфангит, панникулит, периостит. Флеболог-хирург способен установить точный диагноз на основании данных клинического обследования, подкрепленных результатами инструментальных и лабораторных методов.
Лечение
Пациенты с острым процессом срочно поступают в специализированную больницу (сосудистое отделение). Чтобы избежать повреждения глубоких сегментов и тромбоэмболии легочной артерии, такие случаи требуют активной терапевтической тактики и комплексного подхода. Лечение основано на использовании различных методов: Системная фармакотерапия является одним из основных пунктов терапевтической коррекции. Назначение антикоагулянтов (низкомолекулярные гепарины, фондапаринукс), нестероидных противовоспалительных препаратов и венотоников (гидроксиэтилрутозид, диосмин, гесперидин) является патогенетически обоснованным и необходимым. Гели и мази с гепарином, НПВП оказывают местное действие.
• компрессионная терапия. На острой стадии эластичные бинты средней прочности на разрыв используются для улучшения венозных выделений. Если отечность и выраженность воспаления уменьшаются (через 7-10 дней), рекомендуется надевать медицинские майки (колготки, чулки) 2-го компрессионного класса.
• Хирургическая коррекция. Хирургия считается наиболее эффективным способом предотвращения осложнений. Если тромбоз не достигает суставного клапана, то проводится перевязка сафено-бедренного соединения. Поражение бедренного сегмента требует экстренной операции — тромбэктомии и поперечного сечения (по методу Троянова-Тренделенбурга) с дальнейшей антикоагулянтной терапией.
В острые и послеоперационные периоды рекомендуется поддерживать физическую активность, избегая длительного постельного режима. Среди физиотерапевтических методов применяется местная гипотермия, после устранения активного воспаления — УВЧ, УФ-излучение, солюкс. Некоторые исследования показывают эффективность склеротерапии при варикозном расширении вен и тромбофлебите в сочетании с поперечным сечением и флебэктомией.
Прогноз
Расположение патологического процесса и наличие осложнений являются основными факторами, влияющими на прогноз. Поражение глубокой венозной системы и развитие тромбоэмболии легочной артерии делают ее неблагоприятной. Существующие методы медицинской коррекции могут значительно снизить риск летальных осложнений при восходящем тромбофлебите, но в некоторых случаях заболевание рецидивирует, что приводит к постоянной или длительной инвалидности.
Профилактика
Первичная профилактика предполагает нормализацию веса, поддержание физической активности, своевременное лечение сопутствующей патологии. Лекарства (антикоагулянты, антиагреганты, венотоники) и эластическая компрессия помогают предотвратить рецидив.
Список литературы
1. Тактика лечения острого восходящего тромбофлебита/ Пустовойт A. A. , Гаврилов С. Г. , Золотухин И. А. // Флебология. — 2011. — №3.
2. Флебология. Руководство для врачей/ Савельев В. С. – 2001.
3. Острый тромбофлебит/ Кириенко А. И. , Матюшенко А. А. , Андрияшкин В. В. —2006.
4. Лечебно-диагностическая тактика при остром восходящем тромбофлебите подкожных вен нижних конечностей/ Нарижный М. В. – 2011.
Источник
