Код мкб острый бронхит неуточненный

Рубрика МКБ-10: J20.9
МКБ-10 / J00-J99 КЛАСС X Болезни органов дыхания / J20-J22 Другие острые респираторные инфекции нижних дыхательных путей / J20 Острый бронхит
Определение и общие сведения[править]
Бронхит — воспаление слизистой оболочки бронхов различной, чаще всего вирусной этиологии.
Эпидемиология
Острый бронхит — самая частая форма поражения нижних дыхательных путей у детей (75-250 на 1000 детей в год, чаще в грудном и раннем возрасте), в большинстве своем — проявление ОРВИ.
Этиология и патогенез[править]
В возрасте до 2 лет чаще вызывается РС-вирусом, риновирусами и вирусами парагриппа, протекая с выраженными явлениями обструкции с пиком заболеваемости в холодное время года. Бронхиты, вызванные Mycoplasma pneumoniae, учащаются в конце лета и осенью, на их долю, как и на долю бронхитов, вызванных хламидийной инфекцией (Chlamidophila pneumonia), приходится 2-5% всех бронхитов.
В мокроте детей с бронхитом (как, впрочем, и при любой ОРВИ) увеличивается плотность условно-патогенной флоры, в основном бескапсульной H. influenzae и S. pneumoniae, однако это не говорит об их этиологической роли и не дает основания для использования антибиотиков, неэффективность которых доказана большим числом работ. Бактериальные бронхиты развиваются при грубых нарушениях мукоцилиарного клиренса вследствие аспирации пищи или инородного тела, привычной аспирации пищи, стеноза гортани, интубации и трахеостомы, их вызывает как кокковая, так и грамотрицательная кишечная флора.
У части детей бронхиты повторяются несколько раз в год на фоне ОРВИ; основанием для диагноза «рецидивирующий бронхит (РБ)» или «рецидивирующий обструктивный бронхит (РОБ)» является наличие таких факторов, как аллергия, бронхиальная гиперреактивность (БГР), дисплазия соединительной ткани (синдром Элерса-Данло), загрязнение внутрижилищного воздуха (курение) или промышленного загрязнения атмосферы.
Рецидивирующими бронхитами страдают 45% часто болеющих детей, из них у 70-80% наблюдается обструктивная форма.
Клинические проявления[править]
Острый бронхит (простой), протекающий без признаков бронхиальной обструкции, развивается на 1-3-е сутки ОРВИ. На фоне субфебрильной температуры при умеренном токсикозе появляется кашель (сухой, через 1-2 сут становится влажным), сухие и влажные крупо- и среднепузырчатые хрипы, изменчивые, но не исчезающие при кашле. Асимметричность хрипов может указывать на пневмонию. Мокрота слизистая, на 2-й неделе может стать зеленоватой из-за примеси продуктов дегидратации фибрина, что не требует назначения антибиотиков. Состояние нормализуется через 2-4 сут, но кашель может сохраняться до 2 нед (при трахеобронхите — до 4-6 нед). Если кашель продолжается более 2 нед при отсутствии хрипов, следует думать (особенно у школьников) о стертой форме коклюша, в раннем возрасте — об инородном теле.
Микоплазменный бронхит (чаще у детей старше 5 лет) протекает с высокой температурой и отличается от вирусного наличием конъюнктивита (без выпота), обилием мелкопузырчатых влажных хрипов, обычно асимметричных, нередко обструктивным синдромом.
Обструктивные формы бронхита протекают с фебрильной или, чаще, с субфебрильной температурой, обычны кашель, одышка экспираторного типа, тахипноэ 50-70 в минуту. Для обструктивного бронхита характерны свистящие и необильные мелкопузырчатые хрипы.
Рецидивирующий бронхит (простой и обструктивный) наблюдается обычно у часто болеющих детей, у которых часть эпизодов ОРВИ протекает в форме бронхита, обычно с частотой 2-3 раза в год в течение 1-3 лет. Около 80% этих детей имеют положительные кожные пробы и/или повышенный уровень IgE, но сенсибилизация к аэроаллергенам выявляется лишь у 15% детей с РБ и у 30% с РОБ (в сравнении с астмой — у 80%). Более половины больных имеют ту или иную степень БГР.
При РБ не наблюдается нарушений гуморального иммунитета, редко отмечается селективное снижение IgА, роль хронических очагов инфекции в развитии РБ не доказана. У многих детей отмечаются не только признаки соединительнотканной дисплазии (повышенная эластичность кожи и высокая подвижность суставов), но и пролапс митрального клапана.
РОБ диагностируется обычно у детей до 4 лет, эпизоды, в отличие от астматических, не имеют приступообразного характера и не связаны с неинфекционными аллергенами, но при их учащении (более 3 в год) оправдан диагноз «бронхиальная астма».
Аспирационный бронхит — форма РБ у грудных детей вследствие дисфагии. Характерно длительное сохранение хрипов и/или обструкции; которые усиливаются во время ОРВИ, когда и становятся заметны родителям. Обращают внимание «необъяснимый» кашель во время кормления, особенно в горизонтальном положении, одышка, иногда приступы апноэ. Диагноз решает обнаружение поперхивания во время кормления ребенка, обычно сопровождающегося появлением или повышением обилия хрипов. Во время обострения повышается температура тела, усиливается одышка, в аспирате из бронхов обнаруживают смешанную кишечную флору.
Острый бронхит неуточненный: Диагностика[править]
Диагноз бронхита — клинический. В анализе крови при вирусных и микоплазменном бронхитах обычно нет изменений, но иногда увеличивается СОЭ. Показания к рентгенографии:
• подозрение на пневмонию (высокая лихорадка более 3 дней, асимметрия хрипов, лейкоцитоз >15х109/л, у детей до 3 мес >20х109/л, повышение уровней C-реактивного белка >30 мг/л и прокальцитонина >2 нг/мл);
• инородное тело (анамнез, ослабление дыхания с одной стороны);
• сдавливающий процесс в средостении (упорный металлический кашель).
На рентгенограмме для бронхита типично усиление бронхососудистого рисунка и вздутие легких при отсутствии инфильтративных или очаговых теней. У грудных детей с аспирационным бронхитом часто выявляются изменения в верхних долях (аспирационная пневмония в разных стадиях обратного развития). При облитерирующем бронхиолите выявляются мягкотеневые сливающиеся очаги, чаще односторонние, без четких контуров — «ватное легкое» с картиной воздушной бронхограммы.
Этиологическая расшифровка микоплазменного и хламидийного бронхита имеет существенные ограничения, поскольку нарастание титра антител позволяет поставить лишь ретроспективный диагноз, а специфические IgM-антитела появляются поздно (на 2-3-й неделях), давая в начале болезни ложноотрицательный результат, и могут определяться месяцами (ложноположительный результат). Обнаружение возбудителя методом ПЦР дает достоверную информацию, однако высокая частота носительства этих возбудителей позволяет говорить о наличии инфекции только при соответствующей клинической картине острого бронхита.
Дифференциальный диагноз[править]
Острый бронхит неуточненный: Лечение[править]
Предлагаемые протоколы лечения острых бронхитов включают необходимые и достаточные назначения. Доказательных оснований для применения многочисленных «бронхитных» порошков, микстур и притираний нет. Лечение проводится на дому, в госпитализации нуждаются дети с дыхательной недостаточностью, аспирацией пищи и тяжелой пневмонией.
Поскольку подавляющее большинство острых бронхитов имеют вирусную природу, применение при них антибиотиков без дополнительных показаний является грубой ошибкой. Антибиотики группы макролидов (азитромицин по 10 мг/кг в первые сутки, затем по 5 мг/кг в сутки в течение 4 дней; джозамицин по 40 мг/кг 7 дней) оправданы при бронхите, вызванном микоплазмой или хламидиями. Азитромицин характеризуется созданием максимальных концентраций антибиотика в инфицированной ткани и наиболее высокой активностью в отношении M. pneumoniae. Макролиды снижают температуру тела и уменьшают обилие хрипов.
При любом бронхите показано обильное питье порядка 100 мл/кг в сутки. Противокашлевые средства центрального действия назначают кратковременно (на 1-2 дня при сухом надсадном кашле). Отхаркивающие средства используют при влажном малопродуктивном кашле, но они не ускоряют выздоровления. Более оправданы аэрозоли с физиологическим раствором, амброксолом для снижения обилия пневмотропной флоры при сочетании с фарингитом и как смягчающее средство — ингаляции фузафунгина с возраста 2,5 лет. В качестве противовоспалительного средства при обструктивных формах следует применять фенспирид. При трахеобронхите с длительным кашлем эффект дают ингаляционные ГК в средних дозах.
Лечение острого эпизода РБ или РОБ проводят как лечение острого бронхита. В межрецидивном периоде назначают кетотифен по 0,05 мг/кг в сутки или противогистаминные средства в течение 3-6 мес. Они могут сократить общий срок рецидивирования. Ингаляционные ГК в течение 1-3 мес (продолжение курса, начатого в периоде обострения) у детей с вероятной астмой — фактически базовая терапия последней.
Лечение аспирационного бронхита: подбор позиции кормления, величины отверстия в соске, антибиотики (цефалоспорины III поколения, лучше по чувствительности флоры) вводят при наличии лихорадки и системных симптомов.
Антирефлюксные меры включают:
• введение густой пищи, уменьшение объема пищи на один глоток;
• сон с поднятым на 30° головным концом кроватки, дренаж 4-6 раз в день;
• антациды, домперидон по 1,5 мг/кг в сутки до еды.
Профилактика[править]
Ежегодные прививки от гриппа, борьба с пассивным курением. Закаливание и занятия лечебной физкультурой снижают БГР (бронхиальной гиперреактивностью ). Для жителей крупных городов хорошим профилактическим эффектом обладает длительное (2-3 мес) проживание за городом на свежем воздухе, что также сопровождается снижением БГР. У детей с очагами в ЛОР-органах показана их консервативная санация; хирургическая санация должна проводиться только по строгим показаниям.
Прочее[править]
Прогноз
Прогноз острых бронхитов благоприятный. Рецидивы РБ прекращаются обычно в течение 2-3 лет, у 1/3 детей они длятся до 5 лет, продолжаясь и в 1-2-м классах школы. У 10-15% больных эпизоды приобретают характер обструктивных, типичная астма диагностируется у 2% детей. У 60-70% детей с РОБ, не имеющих признаков аллергии, обострения прекращаются в возрасте 3-4 лет, у остальных — в 4-5 лет. У детей с РОБ при уровне IgE >100 ME/мл за 10 лет наблюдения бронхиальная астма диагностирована в 45% случаев, при уровне IgE <100 МЕ/мл развитие астмы — редкость. В группы риска по бронхиальной астме входят дети с РОБ, у которых имеются:
• кожные аллергические проявления на 1-м году жизни;
• уровни IgE >100 МЕ/мл или положительные кожные пробы;
• родители (в меньшей степени — другие родственники) с аллергическими заболеваниями;
• три и более острых обструктивных эпизодов;
• приступообразные обструктивные эпизоды, возникающие без температуры.
Прогноз при аспирационном бронхите у детей с поражением ЦНС серьезный из-за повторных пневмоний, возможности асфиксии на почве аспирации. У детей без грубой патологии выраженность аспирации обычно уменьшается и после 1-го года жизни прекращается. Прогноз хронического бронхита зависит от характера патологии, его обусловившей.
Источники (ссылки)[править]
Педиатрия [Электронный ресурс] : Национальное руководство. Краткое издание / под ред. А. А. Баранова. — М. : ГЭОТАР-Медиа, 2015. — https://www.rosmedlib.ru/book/ISBN9785970434093.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
- Преноксдиазин
- Цефепим
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Синонимы диагноза
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
J20,9 Острый бронхит неуточненный.
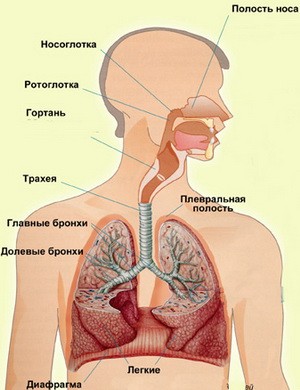
Строение дыхательных путей
Синонимы диагноза
Острый бронхит неуточненный, бронхит в стадии обострения, ларинготрахеобронхит острый, обострение бронхита.
Описание
Ларинготрахеобронхит (laryngotracheobronchitis; от греческого — гортань, — дыхательное горло и бронхит) — респираторное заболевание, характеризующееся острым воспалением слизистой гортани, трахеи и бронхов.
Симптомы
Клиническую картину определяет поражение гортани (ларингит), трахеи (трахеит) и бронхов (бронхит), возникающее одновременно или охватывающее органы в определённой, чаще нисходящей, последовательности. Тяжесть состояния обусловливается степенью стеноза гортани, выраженностью интоксикации, а также особенностями реактивности организма.
Причины
Ларинготрахеобронхит, как правило, — проявление острых респираторных вирусных инфекций, изредка может вызываться бактериальной микрофлорой. Не исключается аллергическая природа заболевания. Воспаление слизистой сопровождается отёком, увеличением секреции слизи, что может обусловить возникновение кашля, образование густой мокроты, стеноз гортани.
Лечение
Лечение и профилактика ларинготрахеобронхита включают мероприятия по терапии и предупреждению ларингита, трахеита и бронхита.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Утратил силу — Архив

РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК — 2013
Категории МКБ:
Острый бронхит, вызванный другими уточненными агентами (J20.8)
Разделы медицины:
Пульмонология
Общая информация
Краткое описание
Утвержден
протоколом заседания Экспертной комиссии
по вопросам развития здравоохранения МЗ РК
№18 от 19.09.2013 года
Определение:
Острый бронхит – ограниченное воспаление крупных дыхательных путей, основным симптомом которого является кашель [1]. Острый бронхит продолжается, как правило, 1-3 недели. Однако у ряда больных кашель может быть затяжным (до 4-6 недель) ввиду особенностей этиологического фактора [1, 2, 3].
Острый бронхит может быть выставлен у пациентов с кашлем, продуктивным или нет, без хронических бронхо-легочных заболеваний, и не объясняемый другими причинами (синусит, астма, ХОБЛ).
Название протокола: Острый бронхит у взрослых
Код протокола:
Код(ы) МКБ-10
J20 Острый трахеобронхит
J20.0 Острый бронхит, вызванный Mycoplasma pneumoniae
J20.1 Острый бронхит, вызванный Haemophilus influenzae (палочкой Афанасьева-Пфейффера)
J20.2 Острый бронхит, вызванный стрептококком
J20.3 Острый бронхит, вызванный вирусом Коксаки
J20.4 Острый бронхит, вызванный вирусом парагриппа
J20.5 Острый бронхит, вызванный респираторным синцитиальным вирусом
J20.6 Острый бронхит, вызванный риновирусом
J20.7 Острый бронхит, вызванный эховирусом
J20.8 Острый бронхит, вызванный другими уточненными агентами
J20.9 Острый бронхит неуточненный
J21 Острый бронхиолит включен: с бронхоспазмом
J21.0 Острый бронхиолит, вызванный респираторным синцитиальным вирусом
J21.8 Острый бронхиолит, вызванный другими уточненными агентами
J21.9 Острый бронхиолит неуточненный
J22 Острая респираторная инфекция нижних дыхательных путей неуточненная.
Сокращения
IgE immunoglobulinE – иммуноглобулин Е
АКДС ассоциированная коклюшно-дифтерийно-столбнячная вакцина
БК бацилла Коха
ВДП верхние дыхательные пути
О2 кислород
ОБ острый бронхит
СОЭ скорость оседания эритроцитов
ТЭЛА тромбоэмболия легочной артерии
ХОБЛ хроническая обструктивная болезнь легких
ЧСС число сердечных сокращений
Дата разработки протокола: 2013 год.
Категория пациентов: взрослые.
Пользователи протокола: врачи общей практики, терапевты, пульмонологи
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники. Стандарты лечения
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID
Классификация
Клиническая классификация острого бронхита
Эпидемиология острого бронхита связана с эпидемиологией гриппа и других респираторных вирусных заболеваний. Чаще всего возникает в осенне-зимний период. Основной этиологический фактор острых бронхитов (80-95%) – вирусная инфекция, что подтверждается многими исследованиями [1, 2, 3, 4, 5, 6]. Наиболее частые вирусные агенты – грипп А и В, парагрипп, риносинцитиальный вирус, менее частые – короновирусы, аденовирусы и риновирусы. Среди бактериальных патогенов определенная роль в этиологии острого бронхита отводится таким патогенам, как микоплазма, хламидии, пневмококк, гемофильная палочка. Специальных исследований по эпидемиологии острого бронхита в Казахстане не проведено. По международным данным острый бронхит – пятое по частоте острое заболевание, дебютирующее кашлем [1, 2, 3].
Острый бронхит классифицируется на необструктивный и обструктивный [1, 4, 5]. Кроме того, выделяют затяжное течение острого бронхита, когда клиника сохраняется до 4-6 недель [1, 2, 3, 4, 5, 6].
Диагностика
Перечень основных и дополнительных диагностических мероприятий
Перечень основных диагностических мероприятий:
Общий анализ крови по показаниям:
· кашель более 3-х недель
· возраст старше 75 лет
· подозрение на наличие пневмонии
· фебрильная лихорадка более 38,0 С
· с целью дифференциальной диагностики
Флюорография по показаниям:
· кашель более 3-х недель
· возраст старше 75 лет
· подозрение на наличие пневмонии
· с целью дифференциальной диагностики.
Перечень дополнительных диагностических мероприятий:
· общий анализ мокроты (при наличии)
· микроскопия мокроты с окраской по Грамму
· бактериологическое исследование мокроты
· микроскопия мокроты на БК
· спирография
· рентгенография органов грудной клетки
· электрокардиография
· консультация пульмонолога (при необходимости проведения дифференциальной диагностики и неэффективности проводимого лечения)
Диагностические критерии
Жалобы и анамнез:
В анамнезе факторами риска могут быть:
· контакт с больным вирусной респираторной инфекцией,
· сезонность (зимне-осенний период),
· переохлаждение,
· наличие вредных привычек (курение, употребление алкоголя),
· воздействие физических и химических факторов (вдыхание паров серы, сероводорода, хлора, брома и аммиака).
Основные жалобы:
· на кашель сначала сухой, затем с отделением мокроты, мучительный, надсадный (чувство «царапания» за грудиной и между лопаток), который проходит при появлении мокроты.
· общая слабость, недомогание,
· озноб,
· боли в мышцах и в спине.
Физикальное обследование:
· температура тела субфебрильная или нормальная
· при аускультации – жесткое дыхание, иногда рассеянные сухие хрипы.
Лабораторные исследования
· в общем анализе крови возможен незначительный лейкоцитоз, ускорение СОЭ.
Инструментальные исследования
При типичном течении острого бронхита назначение лучевых методов диагностики не рекомендуется. Проведение флюорографии или рентгенографии органов грудной клетки показано при затяжном кашле (более 3-х недель), физикальном обнаружении признаков легочного инфильтрата (локальное укорочение перкуторного звука, появление влажных хрипов), пациентам старше 75 лет, т.к. у них зачастую пневмония имеет стертые клинические признаки.
Показания для консультации специалистов:
· пульмонолог (при необходимости дифференциальной диагностики и неэффективности проводимой терапии)
· оториноларинголог (для исключения патологии верхних дыхательных путей (ВДП))
· гастроэнтеролог (для исключения гастроэзофагеального рефлюкса у пациентов с гастродуоденальной патологией).
Дифференциальный диагноз
Дифференциальный диагноз:
Дифференциальная диагностика острого бронхита проводится по симптому «Кашель».
| ДИАГНОЗ | Диагностические критерии |
| Острый бронхит | — Кашель без учащения дыхания — Насморк, заложенность носа — Повышение температуры тела, лихорадка |
| Внебольничная пневмония | — Фебрильная лихорадка свыше ≥ 38,0 — Озноб, боль в груди — Укорочение перкуторного звука, бронхиальное дыхание, крепитация, влажные хрипы — Тахикардия > 100 в мин — Дыхательная недостаточность, ЧДД >24 в мин, снижение сатурации O2< 95% |
| Бронхиальная астма | — Аллергоанамнез — Приступообразный кашель — Наличие сопутствующих аллергических заболеваний (атопический дерматит, аллергический ринит, проявления пищевой и лекарственной аллергии). — Эозинофилия в крови. — Высокий уровень IgE в крови. — Наличие в крови специфических IgE к различным аллергенам. |
| ТЭЛА | — Остро возникшая тяжелая одышка, цианоз, ЧДД более 26-30 в мин — Предшествующая длительная иммобилизация конечностей — Наличие злокачественных новообразований — Тромбоз глубоких вен голени — Кровохарканье — Пульс свыше 100 в мин — Отсутствие лихорадки |
| ХОБЛ | — Хронический продуктивный кашель — Признаки бронхообструкции (удлинение выдоха и наличие свистящих хрипов) — Развивается дыхательная недостаточность — Выраженные нарушения вентиляционной функции легких |
| Застойная сердечная недостаточность | — Хрипы в базальных отделах легких — Ортопноэ — Кардиомегалия — Признаки плеврального выпота, застойная инфильтрация в нижних отделах легких на рентгенограмме — Тахикардия, протодиастолический ритм галопа — Ухудшение кашля, одышки и свистящих хрипов в ночное время, в горизонтальном положении |
Кроме того, причиной затяжного кашля могут быть коклюш, сезонная аллергия, постназальный затек при патологии ВДП, гастроэзофагеальный рефлюкс, инородное тело в дыхательных пут
ях.
Лечение
Цели лечения:
· облегчение тяжести и снижение продолжительности кашля;
· восстановление трудоспособности;
· устранение симптомов интоксикации, улучшение самочувствия, нормализация температуры тела;
· выздоровление и профилактика осложнений.
Тактика лечения:
Немедикаментозное лечение
Лечение неосложненного острого бронхита обычно проводится в домашних условиях;
Для уменьшения интоксикационного синдрома и облегчения выделения мокроты — поддержание адекватной гидратации (обильное питье до 2-3 л воды, морсов в сутки);
Прекращение курения;
Устранение воздействия на больного факторов окружающей среды, вызывающих кашель (дыма, пыли, резких запахов, холодного воздуха).
Медикаментозное лечение:
Так как инфекционный агент в подавляющем большинстве случаев имеет вирусную природу, антибиотики рутинно назначать не рекомендуется. Зеленый цвет мокроты при отсутствии других признаков инфицирования нижних дыхательных путей, указанных выше, не является поводом для назначения антибактериальных препаратов.
Эмпирическая противовирусная терапия у больных с острым бронхитом обычно не проводится. Только в первые 48 ч от момента появления симптомов заболевания, при неблагоприятной эпидемиологической ситуации, возможно использование противовирусных препаратов (ингавирин, умифеновир) и ингибиторов нейраминидазы (занамивир, озельтамивир) (уровень С).
Ограниченной группе пациентов назначение антибиотиков показано, однако четких данных по выделению данной группы нет. Очевидно, в эту категорию входят пациенты с отсутствием эффекта и сохранением симптомов интоксикации более 6-7 дней, а также лица старше 65 лет с наличием сопутствующих нозологий.
Выбор антибиотика базируется на активности против наиболее частых бактериальных возбудителей острого бронхита (пневмококк, гемофильная палочка, микоплазма, хламидии). Препаратами выбора являются аминопенициллины (амоксициллин), в том числе защищенные (амоксициллин/клавуланат, амоксициллин/сульбактам) или макролиды (спирамицин, азитромицин, кларитромицин, джозамицин), альтернативой (при невозможности назначения первых) являются цефалоспорины 2-3 генерации per os. Ориентировочная средняя продолжительность антибактериальной терапии – 5-7 дней.
Принципы патогенетического лечения острого бронхита:
· нормализация количества и реологических свойств трахеобронхиального секрета (вязкости, эластичности, текучести);
· противовоспалительная терапия;
· ликвидация надсадного непродуктивного кашля;
· нормализация тонуса гладкой мускулатуры бронхов.
Если острый бронхит вызван вдыханием известного токсического газа, необходимо выяснить существование его антидотов и возможности их применения. При остром бронхите, вызванном парами кислот, показаны ингаляции парами 5% раствора натрия гидрокарбоната; если после вдыхания щелочных паров, то показаны ингаляции паров 5% раствора аскорбиновой кислоты.
При наличии вязкой мокроты показаны мукоактивные препараты (амброксол, бизолвон, ацетилцистеин, карбоцистеин, эрдостеин); возможно назначение препаратов рефлекторного действия, экспекторантов (обычно, отхаркивающие травы) внутрь.
Бронходилататоры показаны больным с явлениями бронхиальной обструкции и гиперреактивности дыхательных путей. Наилучшим эффектом обладают короткодействующие бета-2-агонисты (сальбутамол, фенотерол) и холинолитики (ипратропия бромид), а также комбинированные препараты (фенотерол+ипратропия бромид) в ингаляционной форме (в том числе через небулайзер).
Возможно применение внутрь комбинированных препаратов, содержащих экспекторанты, муколитики, бронхолитики.
При сохранении затяжного кашля и появлении признаков гиперреактивности дыхательных путей возможно применение противовоспалительных нестероидных препаратов (фенспирид), при неэффективности их – ингаляционные глюкокортикостероидные препараты (будесонид, беклометазон, флютиказон, циклесонид), в том числе через небулайзер (суспензия будесонида). Допустимо применение фиксированных комбинированных ингаляционных препаратов (будесонид/формотерол или флютиказон/сальметерол).
При отсутствии мокроты на фоне проводимой терапии, навязчивом, сухом надсадном кашле применяются противокашлевые средства (супрессанты кашля) периферического и центрального действия: преноксдиазин гидрохлорид, клоперастин, глауцин, бутамират, окселадин.
Другие виды лечения: нет
Хирургическое вмешательство: нет
Дальнейшее ведение:
После купирования общих симптомов в дальнейшем наблюдении и диспансеризации не нуждается.
Индикаторы эффективности лечения и безопасности методов диагностики и лечения:
· устранение клинических проявлений в течение 3-х недель и возвращение к трудовой деятельности.
Госпитализация
Показания для госпитализации:
Острый неосложненный бронхит лечится амбулаторно.
Показаниями для госпитализации (экстренная) являются появление осложнений:
· признаков распространения бактериальной инфекции в респираторные отделы легких с развитием пневмонии;
· признаков дыхательной недостаточности;
· отсутствие эффекта от терапии, необходимость проведения дифференциальной диагностики;
· обострение серьезных сопутствующих заболеваний с признаками функциональной недостаточности (сердечно-сосудистая, почечная патологии и др.).
Профилактика
Профилактические мероприятия:
С целью профилактики острого бронхита следует устранить возможные факторы риска острого бронхита (переохлаждение, запыленность и загазованность рабочих помещений, курение, хроническая инфекция ВДП). Рекомендуется вакцинация против гриппа, особенно лицам с повышенным риском: беременные, пациенты старше 65 лет с сопутствующими заболеваниями.
Информация
Источники и литература
- Протоколы заседаний Экспертной комиссии по вопросам развития здравоохранения МЗ РК, 2013
- Список использованной литературы
1) Wenzel R.P., Flower A.A. Acute bronchitis. //N. Engl. J. Med. — 2006; 355 (20): 2125-2130.
2) Braman S.S. Chronic cough due to bronchitis: ACCP evidence-based clinical practice guidelines. //Chest. – 2006; 129: 95-103.
3) Irwin R.S. et al. Diagnosis and management of cough. ACCP evidence–based clinical practice guidelines. Executive summary. Chest 2006; 129: 1S–23S.
4) Ross А.H. Diagnosis and treatment of acute bronchitis. //Am. Fam. Physician. — 2010; 82 (11): 1345-1350.
5) Worrall G. Acute bronchitis. //Can. Fam. Physician. — 2008; 54: 238-239.
6) Clinical Microbiology and Infection. Guidelines for the management of adult lower respiratory tract infections. ERS Task Force. // Infect.Dis. – 2011; 17 (6): 1-24, E1-E59.
7) Утешев Д.Б. Ведение больных с острым бронхитом в амбулаторной практике. //Русский медицинский журнал. – 2010; 18(2): 60–64.
8) Smucny J., Flynn C., Becker L., Glazer R. Beta-2-agonists for acute bronchitis. //Cochrane Database Syst. Rev. – 2004; 1: CD001726.
9) Smith S.M., Fahey T., Smucny J., Becker L.A. Antibiotics for acute bronchitis. // Cochrane Database Syst. Rev. – 2010; 4: CD000245.
10) Синопальников A.И. Внебольничные инфекции дыхательных путей // Здоров’яУкраїни – 2008. – №21. – с. 37–38.
11) Johnson AL, Hampson DF, Hampson NB. Sputum color: potential implications for clinical practice. RespirCare. 2008. vol.53. – № 4. – pp. 450–454.
12) Ladd E. The use of antibiotics for viral upper respiratory tract infections: an analysis of nurse practitioner and physician prescribing practices in ambulatory care, 1997–2001 // J Am Acad Nurse Pract. – 2005. – vol.17. – № 10. – pp. 416–424.
13) Rutschmann OT, Domino
- Список использованной литературы
