Код мкб остеома лобной пазухи

Остеома пазухи – образование доброкачественного характера лобной кости. Для заболевания характерен медленный рост и отсутствие симптоматики, что затрудняет раннюю диагностику.
Оптимальную схему терапии опухолевого очага должен определять врач, который будет учитывать размеры новообразования, его структуру и исходное состояние здоровья человека. Самолечение, к примеру, с помощью народной медицины, недопустимо – это усугубляет течение патологии, ведет к появлению таких осложнений, как сбои в деятельности головного мозга.
Определение заболевания

Формируются остеомы лобной пазухи как слева, так и справа, реже встречаются двусторонние поражения. Диаметр ее, как правило, небольшой – около 1,5–4 см. Тем не менее даже при подобных размерах опухоль в состоянии оказать негативное влияние на функционирование ЛОР-структур.
Визуально дефект будет заметен при прогрессировании остеомы. Однако если очаг сформировался на внутренней поверхности кости, то внешние проявления могут вовсе отсутствовать. Обнаружение патологии становится неприятным сюрпризом выполненной по иным показаниям рентгенографии черепа.
Остеома лобной пазухи в МКБ-10

Для облегчения понимания сути уже выявленных заболеваний внутренних органов врачами разных стран была разработана специальная Международная классификация патологий. В 10-м ее пересмотре были дополнены отдельные рубрики, исключены некоторые болезни.
Так, согласно МКБ-10 для остеомы костей черепа и лица присвоен код D16.4. Он подразумевает доброкачественность опухолевого процесса, уточняет локализацию – именно костные элементы черепной коробки.
В случае трансформации опухолевых клеток в рак шифр будет несколько иным – код по МКБ-10 указан С31.2. Очаг атипии формируется в силу разных причин. Тактика лечения болезни также изменяется.
Причины появления остеомы

Разобраться в том, что такое остеома, каковы причины ее образования и с помощью чего можно избавиться от проблемы, призвана отрасль медицины – онкология. На сегодняшний день проведенные исследования не позволили специалистам окончательно установить, из-за чего происходит сбой в делении остеоклеток черепа.
Были выделены следующие провоцирующие факторы:
- перенесенные черепно-мозговые травмы;
- тяжелые воспалительные поражения, с очагами нагноения в тканях, особенно ЛОР-органов;
- ослабление иммунных барьеров;
- проживание в неблагоприятном по экологическим параметрам районе;
- частое рентгенологическое облучение черепа;
- негативная наследственная предрасположенность – семье уже были случаи нейрофиброматоза либо иных форм новообразований.

Реже специалисты устанавливают взаимосвязь с такими хроническими соматическими патологиями, как подагра, диабет, синуситы/фронтиты. Неблагоприятные воздействия на плод при беременности у женщин – злоупотребление табачной, алкогольной продукцией также становятся платформой для последующего возникновения лобной остеомы.
Симптоматика остеомы лобной пазухи
Как и большинство доброкачественных образований, опухолевый очаг, к примеру, правой лобной пазухи, никоим образом себя не проявляет – человек продолжает вести привычный для себя образ жизни.
При наружном расположении дефекта небольшого размера он малозаметен, а при пальпации будет определяться как безболезненное уплотнение. В ряде случаев обнаружение внутренней локализации остеомы – результат диагностический процедур, таких как рентгенография либо компьютерная томография, которые были проведены, к примеру, по рекомендации ЛОР-врача при медицинском осмотре.

По мере прогрессирования новообразования человека могут беспокоить следующие клинические проявления:
- упорные головокружения;
- приступы тошноты и даже рвоты;
- ухудшение зрительной функции;
- визуально заметное косоглазие;
- реже – эпилептические приступы.
При сдавливании опухолью нервных окончаний у больного появляется ощущение локального онемения, но оно может распространяться в зону носа, скул. Если рост очага происходит внутрь черепа, то страдают мозговые структуры – ухудшение памяти, частые смены настроения, снижение интеллекта. В случае трансформирования клеток остеомы в рак возможно метастазирование – распространение болезни на иные внутренние органы с формированием в них признаков опухолевого поражения.

Диагностика патологии
Уже на этапе первого консультирования специалист может не только визуально наблюдать остеому левой лобной пазухи или ее правой части, но и пропальпировать новообразование – если оно локализуется кнаружи. В противном случае – при внутреннем ее росте – после тщательного сбора жалоб и анамнеза врач назначит рентгенографию пораженной области.
На снимках, которые выполняют в двух проекциях, будут заметны очаги деструкции костной ткани, их размеры и расположение. Однако если дефект небольшого размера, то возникает необходимость в проведении компьютерной либо магнитно-резонансной томографии структур черепа.

С помощью радиоизотопного сканирования удается установить подтип опухолевого очага и структуру его тканей. Исключить течение злокачественного процесса позволяет гистологическое исследование клеток, которые при биопсии берут непосредственно из патологического очага.
Лабораторные диагностические процедуры не столь информативны. Так, можно получить сведения о повышении концентрации онкомаркеров в русле крови или же параметры кальция и фосфора. Однако в случае остеомы подобные сведения недостоверны.
Методика лечения

После сопоставления результатов различных современных методов обследования больного – получения заключения онколога об остеоме носовой пазухи или формировании ее в лобной полости – специалист подбирает в каждом случае индивидуальную схему устранения патологического очага. Затягивать с посещением лечебного учреждения или же заниматься самолечением не рекомендуется.
Когда нужна операция?
Исключить риск прогрессирования болезни или ее рецидивирования позволяет хирургическое удаление новообразования. Показания к его выполнению:
- быстрый рост опухоли;
- появление постоянных мучительных болей у человека;
- выраженный косметический дефект лица;
- высокий риск малигнизации.

Выбор наилучшего способа оперативного иссечения остеомы – прерогатива хирурга-онколога. К примеру, при крупном дефекте лобной пазухи возникает необходимость в традиционном иссечении очага. Доступ к нему осуществляют через надрезы тканей черепа.
Удаленные ткани обязательно осматривают под микроскопом, чтобы исключить рак.
Образовавшуюся полость заполняется имплантом, затем восстанавливают целостность структур, формируют косметический шов. После операции больной находится под наблюдением онколога, пациенту регулярно выполняют диагностические процедуры.
Малоинвазивные методы

При малых размерах патологического очага и отсутствии негативной симптоматики, когда остеома является случайно обнаруженным дефектом лобной пазухи, допустимо удаление ее малоинвазивными способами. К примеру, щадящим лечением является радиочастотное облучение очага – обязательно под контролем и наблюдением компьютерной томографии.
Суть процедуры заключается во введении под местной анестезией особого радиочастотного датчика. Его лучи будут нагревать, а затем разрушать опухолевые клетки. Воздействие происходит локально, поэтому риск побочных эффектов минимальный.
Восстановительный период протекает благоприятно. Как правило, рецидива опухоли не происходит. Тем не менее недостатком подобной процедуры специалисты указывают ее малодоступность из-за высокой стоимости. Далеко не каждое лечебное учреждение может выполнять эндоскопическое удаление остеом – требуется специализированное оборудование и высококвалифицированный персонал.
Консервативное лечение

В случае образования остеомы на лобной кости далеко не всегда врачи сразу же назначают радикальные лечебные процедуры. Так, если дефект имеет минимальные размеры и вовсе не беспокоит человека, то допустимо только наблюдение за течением болезни. Больной посещает врача для динамического осмотра и прохождения обследований каждые 3–4 месяца. При отсутствии прогрессирования патологического очага пациенту дают общие рекомендации, которые и подразумевают консервативное лечение:
- правильно питаться – отказаться от консервантов, стабилизаторов, фаст-фуда;
- избегать физиотерапевтических процедур;
- не находится подолгу на открытом солнце;
- свести к минимуму пагубные привычки;
- принимать медикамент только по назначению лечащего врача.

Как такового консервативного метода избавления от остеомы не разработано. Специалисты подбирают симптоматическую терапию с учетом имеющегося у человека жалоб – при болевых ощущениях назначают средства из нестероидной противовоспалительной терапии, анальгетики. При выраженном ухудшении самочувствия они принимают решение об оперативном удалении опухоли в лобной пазухе одном из методов.
Восстановление и профилактика
Реабилитация после выполненного хирургического иссечения тканей остеомы может быть разделена на раннюю – протекает в стационарных условиях, и позднюю – восстановление на дому либо в санаториях. Каждый этап имеет свои особенности, о которых с больным разговаривает лечащий врач.

Так, непосредственно после перемещения человека из хирургического блока в палату медицинский персонал выполняет перевязки, обработки шва антисептиками. Помимо этого, принимаются меры по соблюдению лечебно-охранительного режима, профилактики вторичного инфицирования раневой поверхности.
После выписки больного он направляется либо в санаторий, где продолжает восстановление под наблюдением медицинских сотрудников, либо домой. В обоих случаях с ними оговаривают меры, которые он должен соблюдать для предупреждения рецидива болезни – смазывание шва регенерирующими препаратами, оздоровительное питание, прием витаминно-минеральных комплексов. Прогноз большинства остеом благоприятный – они успешно поддаются лечебному воздействию.
Профилактика появления остеомы заключается в ведении человеком здорового стиля жизни – закаливание организма, преобладание в рационе овощей и фруктов, отказ от алкогольной, табачной продукции, избегание стрессов. Особенно тщательно следить за здоровьем необходимо людям, в чьей семье уже были случаи новообразований.
Источник
Содержание
- Описание
- Дополнительные факты
- Классификация
- Дифференциальная диагностика
Названия
Название: Остеома.
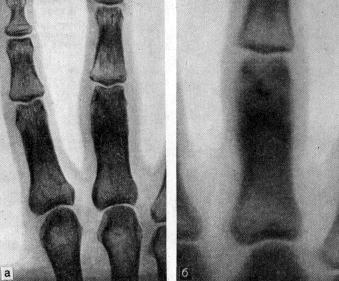
Остеоид-остеома на рентгенограмме
Описание
Остеома. Доброкачественная опухоль, развивающаяся из костной ткани. Отличается благоприятным течением: растет очень медленно, никогда не озлокачествляется, не дает метастазов и не прорастает в окружающие ткани. Остеома чаще развивается у пациентов детского и молодого возраста (от 5 до 20 лет). Существует несколько разновидностей остеом, отличающихся по своей структуре и месторасположению. Обычно остеомы локализуются на внешней поверхности костей и располагаются на плоских костях черепа, в стенках гайморовых, решетчатых, клиновидных и лобных пазух, на большеберцовых, бедренных и плечевых костях. Поражаться также могут тела позвонков. Остеомы бывают одиночными, исключение – болезнь Гарднера, для которой характерны множественные опухоли и врожденные остеомы костей черепа, обусловленные нарушением развития мезенхимальной ткани и сочетающиеся с другими пороками. Лечение всех видов остеом только хирургическое.
Дополнительные факты
Остеома – доброкачественное опухолевидное образование, образующееся из высокодифференцированной костной ткани. Отличается крайне медленным ростом и очень благоприятным течением. Случаев перерождения остеомы в злокачественную опухоль не выявлено. В зависимости от разновидности может сопровождаться болями или протекать бессимптомно. При сдавливании соседних анатомических образований (нервов, сосудов ) возникает соответствующая симптоматика, требующая оперативного вмешательства. В остальных случаях хирургическое удаление остеомы обычно производят по косметическим соображениям.
Остеомы обычно развивается в детском и юношеском возрасте. Чаще страдают пациенты мужского пола (исключение – остеомы лицевых костей, которые чаще развиваются у женщин). Синдром Гарднера, сопровождающийся развитием множественных остеом, носит наследственный характер. В остальных случаях предполагается, что провоцирующими факторами может стать переохлаждение или повторные травмы.
Остеома.
Клиника остеомы зависит от ее месторасположения. При локализации остеомы на внешней стороне костей черепа она представляет собой безболезненное, неподвижное, очень плотное образование с гладкой поверхностью. Остеома, расположенная на внутренней стороне костей черепа может вызывать расстройства памяти, головную боль, повышенное внутричерепное давление и даже становиться причиной развития эпилептических припадков. А остеома, локализующаяся в области «турецкого седла», может стать причиной развития гормональных нарушений.
Остеомы, расположенные в области придаточных пазух носа, могут вызывать различные глазные симптомы: птоз (опущение века), анизокорию (разный размер зрачков), диплопию (двоение в глазах), экзофтальм (выпучивание глазного яблока), снижение зрения В некоторых случаях также возможна обструкция дыхательных путей на стороне поражения. Остеомы длинных трубчатых костей обычно протекают бессимптомно и выявляются при подозрении на болезнь Гарднера или становятся случайной находкой при проведении рентгенологических исследований.
Остеоидная остеома.
Чаще всего остеоидная остеома развивается в области диафизов длинных трубчатых костей. Первое место по распространенности занимает большеберцовая кость, затем следуют бедренная, малоберцовая, плечевая, лучевая и плоские кости. Примерно 10% от общего числа случаев составляют остеоидные остеомы позвонков.
Первым симптомом остеоидной остеомы становится ограниченная боль в области поражения, которая по своему характеру вначале напоминает мышечные боли. В последующем боли становятся спонтанными, приобретают прогрессирующий характер. Болевой синдром при таких остеомах уменьшается или исчезает после приема анальгетиков, а также после того, как пациент «расходится», но снова появляется в покое. Если остеома локализуется на костях нижних конечностей, больной может щадить ногу. В некоторых случаях развивается хромота.
В начале болезни никаких внешних изменений не выявляется. Затем над областью поражения формируется плоский и тонкий болезненный инфильтрат. При возникновении остеомы в области эпифиза (суставной части кости) в суставе может определяться скопление жидкости.
При расположении вблизи зоны роста остеоидная остеома стимулирует рост кости, поэтому у детей может развиваться асимметрия скелета. При локализации остеомы в области позвонков может формироваться сколиоз. И у взрослых, и у детей при таком месторасположении также возможно появление симптомов сдавливания периферических нервов.
Диагноз остеоидной остеомы выставляется на основании характерной рентгенологической картины. Обычно из-за своего расположения такие опухоли лучше видны на рентгеновских снимках по сравнению с обычной остеомой. Однако в ряде случаев также возможны затруднения из-за малого размера остеоидной остеомы или ее локализации (например, в области позвонка). В таких ситуациях для уточнения диагноза используется компьютерная томография.
В ходе рентгенологического исследования под кортикальной пластинкой выявляется небольшой округлый участок просветления, окруженный зоной остеосклероза, ширина которой увеличивается по мере прогрессирования заболевания. На начальном этапе определяется четко видимая граница между ободком и центральной зоной остеомы. В последующем эта граница стирается, так как опухоль подвергается обызвествлению.
При гистологическом исследовании остеоидной остеомы обнаруживается остеогенная ткань с большим количеством сосудов. Центральная часть остеомы представляет собой участки образования и разрушения кости с причудливо переплетающимися балочками и тяжами. В зрелых опухолях выявляются очаги склерозирования, а в «старых» — участки настоящей волокнистой кости.
Остеофиты.
Такие разрастания могут возникать по различным причинам и по ряду характеристик (в частности, происхождению) отличаются от классических остеом. Однако, из-за сходной структуры – высокодифференцированной костной ткани – некоторые авторы относят остеофиты в группу остеом.
Практический интерес представляют экзостозы – остеофиты на наружной поверхности кости. Они могут иметь форму полусферы, гриба, шипа или даже цветной капусты. Отмечается наследственная предрасположенность. Образования чаще возникают в период полового созревания. Самые распространенные экзостозы – верхней трети костей голени, нижней трети бедренной кости, верхней трети плечевой кости и нижней трети костей предплечья. Реже экзостозы локализуются на плоских костях туловища, позвонках, костях кисти и плюсны. Могут быть одиночными или множественными (при экзостозной хондродисплазии).
Диагноз выставляется на основании данных рентгенографии и / или компьютерной томографии. При изучении рентгеновских снимков нужно учитывать, что реальный размер экзостоза не соответствует данным рентгенограммы, поскольку верхний, хрящевой слой на снимках не отображается. При этом толщина такого слоя (особенно у детей) может достигать нескольких сантиметров.
Лечение оперативное, проводится в отделении травматологии и ортопедии и заключается в удалении экзостоза. Прогноз хороший, рецидивы при одиночных экзостозах наблюдаются редко.
Классификация
С учетом происхождения в травматологии выделяют два вида остеом:
• Гиперпластические остеомы – развиваются из костной ткани. К этой группе относятся остеомы и остеоидные остеомы.
• Гетеропластические остеомы – развиваются из соединительной ткани. В эту группу входят остеофиты.
Остеома по своей структуре ничем не отличается от нормальной костной ткани. Образуется на костях черепа и лицевых костях, в том числе – в стенках придаточных пазух носа (лобной, гайморовой, решетчатой, клиновидной). Остеома в области костей черепа в 2 раза чаще наблюдается у мужчин, в области лицевых костей – в 3 раза чаще у женщин. В подавляющем большинстве случаев выявляются одиночные остеомы.
При болезни Гарднера возможно образование множественных остеом в области длинных трубчатых костей. Кроме того, выделяют врожденные множественные остеомы костей черепа, которые обычно сочетаются с другими пороками развития.
Сами по себе остеомы безболезненны и протекают бессимптомно, однако при сдавливании соседних анатомических образований могут вызывать самую разнообразную клиническую симптоматику – от нарушения зрения до эпилептических припадков.
Остеоидная остеома также является высокодифференцированной костной опухолью, однако ее структура отличается от нормальной костной ткани и состоит из обильно васкуляризованных (богатых сосудами) участков остеогенной ткани, хаотично располагающихся костных балочек и зон остеолиза (разрушения костной ткани). Обычно остеоидная остеома не превышает 1 см в диаметре. Встречается достаточно часто и составляет около 12% от общего числа доброкачественных опухолей костей.
Может располагаться на любых костях, кроме грудины и костей черепа. Типичная локализация остеоидной остеомы – диафизы (средние части) и метафизы (переходные части между диафизом и суставным концом) длинных трубчатых костей нижних конечностей. Около половины всех остеоидных остеом выявляется на большеберцовых костях и в области проксимального метафиза бедренной кости. Развивается в молодом возрасте, чаще наблюдается у мужчин. Сопровождается нарастающими болями, которые появляются еще до возникновения рентгенологических изменений.
Остеофиты могут быть внутренними и наружными. Внутренние остеофиты (эностозы) растут в костномозговой канал, обычно бывают одиночными (исключение – остеопойкилоз, передающееся по наследству заболевание, при котором наблюдаются множественные эностозы), протекают бессимптомно и становятся случайной находкой на рентгенограмме. Наружные остеофиты (экзостозы) растут на поверхности кости, могут развиваться вследствие различных патологических процессов или возникать без видимой причины. Последняя разновидность экзостозов часто встречается на лицевых костях, костях черепа и таза. Экзостозы могут протекать бессимптомно, проявляться в виде косметического дефекта или сдавливать соседние органы. В отдельных случаях отмечается сопутствующая деформация костей и перелом ножки экзостоза.
Гетеропластические остеомы могут появляться не только на костях, но и в других органах и тканях: в местах прикрепления сухожилий, в диафрагме, плевре, мозговой ткани, оболочках сердца.
Дифференциальная диагностика
Дифференциальный диагноз остеом в области лицевых костей и костей черепа проводится с солидной одонтомой, оссифицированной фиброзной дисплазией и реактивными разрастаниями костной ткани, которые могут возникать после тяжелых травм и инфекционных поражений. Остеомы длинных трубчатых костей необходимо дифференцировать от остеохондромы и организованной периостальной мозоли.
Диагноз остеомы выставляется на основании дополнительных исследований. На начальном этапе выполняется рентгенография. Однако такое исследование не всегда эффективно из-за небольших размеров остеом и особенностей их расположения (например, на внутренней поверхности костей черепа). Поэтому основным методом диагностики часто становится более информативная компьютерная томография.
В зависимости от локализации лечением остеом занимаются либо нейрохирурги, либо челюстно-лицевые хирурги, либо травматологи. При косметическом дефекте или появлении симптомов сдавливания соседних анатомических образований показана операция. При бессимптомном течении остеомы возможно динамическое наблюдение.
Дифференциальный диагноз остеоидной остеомы проводится с ограниченным склерозирующим остеомиелитом, рассекающим остеохондрозом, остеопериоститом, хроническим абсцессом Броди, реже – опухолью Юинга и остеогенной саркомой.
Лечением остеоидной остеомы обычно занимаются травматологи и ортопеды. Лечение только хирургическое. В ходе операции выполняется резекция пораженного участка, по возможности – вместе с окружающей его зоной остеосклероза. Рецидивы наблюдаются очень редко.
Источник
