Код мкб обструктивный бронхит
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Симптомы
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Список литературы
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Обструктивный бронхит.

Обструктивный бронхит
Описание
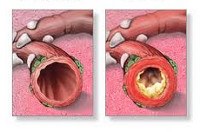
Обструктивный бронхит. Диффузный бронхит малого и среднего калибра, протекающий с острым бронхоспазмом и прогрессирующим нарушением вентиляции легких. Обструктивный бронхит проявляется кашлем с мокротой, одышкой выдоха, одышкой, дыхательной недостаточностью. Диагноз обструктивного бронхита основан на аускультативных и рентгенологических данных, а также на результатах тестов внешнего дыхания. Лечение обструктивного бронхита включает назначение спазмолитиков, бронхолитических средств, муколитиков, антибиотиков, ингаляционных кортикостероидов, дыхательной гимнастики, массажа.
Дополнительные факты
Бронхит (простой, рецидивирующий, хронический, обструктивный) представляет собой большую группу воспалительных заболеваний бронхов, различающихся по этиологии, механизмам возникновения и клинической эволюции. Обструктивный бронхит в пульмонологии включает случаи острого и хронического воспаления бронхов, возникающего с синдромом обструкции бронхов, возникающим в контексте отека слизистой оболочки, гиперсекреции слизи и бронхоспазма. Острый обструктивный бронхит обычно развивается у маленьких детей, хронический обструктивный бронхит у взрослых.
Хронический обструктивный бронхит, наряду с другими заболеваниями, возникающими при прогрессирующей обструкции дыхательных путей (эмфизема, бронхиальная астма), обычно называют хронической обструктивной болезнью легких (ХОБЛ). В Великобритании и США в группу ХОБЛ также входят муковисцидоз, облитерирующий бронхиолит и бронхоэктатическая болезнь.

Обструктивный бронхит
Причины
Острый обструктивный бронхит этиологически связан с респираторно-синцитиальными вирусами, вирусами гриппа, вирусом парагриппа типа 3, аденовирусами и риновирусами, вирусно-бактериальными ассоциациями. При исследовании приливов бронхов у пациентов с рецидивирующим обструктивным бронхитом часто выделяют ДНК стойких инфекционных патогенов, таких как вирус герпеса, микоплазма, хламидия. Острый обструктивный бронхит встречается преимущественно у маленьких детей. Развитие острого обструктивного бронхита наиболее восприимчиво к детям, часто страдающим острыми респираторными вирусными инфекциями, с ослабленным иммунитетом и повышенным аллергическим фоном, генетической предрасположенностью.
Основными факторами, способствующими развитию хронического обструктивного бронхита, являются курение (пассивное и активное), профессиональные риски (контакт с кремнием, кадмием), загрязнение воздуха (в основном диоксид серы), дефицит антипротеаз (альфа1-антитрипсин) и , В группу риска развития хронического обструктивного бронхита входят шахтеры, работники строительной, металлургической и сельскохозяйственной отраслей, железнодорожники, офисные работники, занимающиеся печатью на лазерных принтерах и т. Д. Хронический обструктивный бронхит чаще встречается у мужчин.
Патогенез
Сочетание генетической предрасположенности и факторов окружающей среды приводит к развитию воспалительного процесса, в котором участвуют мелкие и средние бронхи и перибронхиальная ткань. Это вызывает нарушение движения ресничек ресничного эпителия, затем его метаплазию, потерю цилиарных клеток и увеличение количества бокаловидных клеток. После морфологической трансформации слизистой оболочки происходит изменение состава бронхиального секрета с развитием слизистой оболочки и закупоркой мелких бронхов, что приводит к нарушению вентиляционно-перфузионного баланса.
В секрете бронхов снижено содержание неспецифических факторов местного иммунитета, обеспечивающих противовирусную и антимикробную защиту: лактоферен, интерферон и лизоцим. Густая вязкая бронхиальная секреция с пониженными бактерицидными свойствами является хорошей питательной средой для различных патогенных микроорганизмов (вирусов, бактерий, грибков). В патогенезе обструкции бронхов важная роль принадлежит активации холинергических факторов вегетативной нервной системы, вызывающих развитие бронхоспастических реакций.
Комплекс этих механизмов приводит к отеку слизистой бронхов, гиперсекреции слизи и спазму гладких мышц, т. Е. Развитию обструктивного бронхита. Если компонент бронхиальной обструкции является необратимым, следует рассмотреть ХОБЛ — добавление эмфиземы и перибронхиального фиброза.
Симптомы
Как правило, острый обструктивный бронхит развивается у детей с первых 3 лет жизни. Заболевание имеет острое начало и проявляется в виде симптомов инфекционного токсикоза и обструкции бронхов.
Токсические инфекционные проявления характеризуются низкой температурой, головной болью, диспепсическими расстройствами, слабостью. Нарушения дыхания приводят клинику к обструктивному бронхиту. Детей смущает сухой или мокрый навязчивый кашель, который не дает облегчения и усиливается по ночам, затрудненное дыхание. Отек крыльев носа при вдохе, участие в акте дыхания вспомогательных мышц (мышцы шеи, плечевого пояса, брюшного пресса), втягивание соответствующих частей грудной клетки при дыхании (межреберные промежутки, яремная ямка, супра и подключичная область). При обструктивном бронхите издалека слышны хрипы и сухие стоны («музыкальные»).
Длительность острого обструктивного бронхита составляет от 7-10 дней до 2-3 недель. В случае рецидива эпизодов острого обструктивного бронхита три или более раз в год они говорят о рецидивирующем обструктивном бронхите; при сохранении симптомов в течение двух лет устанавливается диагноз хронического обструктивного бронхита.
Основой клинической картины хронического обструктивного бронхита является кашель и одышка. При кашле небольшое количество слизистой мокроты обычно отделяется. В периоды обострения количество мокроты увеличивается, и ее характер становится слизисто-гнойным или гнойным. Кашель постоянный и сопровождается хрипами. На фоне артериальной гипертонии могут отмечаться эпизоды кровохарканья.
Респираторная одышка при хроническом обструктивном бронхите обычно включается позже, но в некоторых случаях заболевание может появиться сразу из-за одышки. Выраженность одышки варьируется в широких пределах: от ощущения нехватки воздуха во время тренировки до тяжелой дыхательной недостаточности. Степень одышки зависит от степени тяжести обструктивного бронхита, наличия обострения и сопутствующей патологии.
Обострение хронического обструктивного бронхита может быть спровоцировано респираторной инфекцией, экзогенными повреждающими факторами, физической нагрузкой, спонтанным пневмотораксом, аритмией, приемом некоторых лекарств, декомпенсацией сахарного диабета и т. Д. Факторы. В то же время появляются признаки дыхательной недостаточности, субфебрильного состояния, потоотделения, усталости, миалгии.
Объективное состояние при хроническом обструктивном бронхите характеризуется удлиненным выдохом, участием дополнительных мышц в дыхании, отдаленным хрипом, отеком вен шеи и изменением формы ногтей («очки по рецепту»). С увеличением гипоксии появляется цианоз.
Степень тяжести хронического обструктивного бронхита, согласно методическим рекомендациям Российского общества пульмонологов, оценивают по показателю FEV1 (объем форсированного выдоха за 1 секунду).
• Стадия I хронического обструктивного бронхита характеризуется значением ОФВ1, превышающим 50% от стандартного значения. На этом этапе заболевание незначительно влияет на качество жизни. Пациенты не нуждаются в постоянном наблюдении у пульмонолога.
• Стадия II хронического обструктивного бронхита диагностируется с уменьшением ОФВ1 до 35-49% от стандартного значения. В этом случае болезнь существенно влияет на качество жизни; пациенты нуждаются в систематическом наблюдении у пульмонолога.
• Стадия III хронического обструктивного бронхита соответствует индексу FEV1 менее 34% от должного значения. В то же время наблюдается заметное снижение толерантности к физической нагрузке, что требует стационарного и амбулаторного лечения в условиях легочных отделений и отделений.
Осложнениями хронического обструктивного бронхита являются эмфизема легочного сердца, амилоидоз, дыхательная недостаточность. Для диагностики хронического обструктивного бронхита следует исключить другие причины хрипов и кашля, особенно туберкулез и рак легких.
Боль в груди слева. Боль в груди справа. Боль в грудной клетке. Влажный кашель. Высокая температура тела. Кашель. Кровохарканье. Ломота в теле. Мокрота. Нехватка воздуха. Ночная потливость у мужчин. Одышка. Поперхивание во время еды. Постоянная жажда. Потливость.
Диагностика
Программа обследования людей с обструктивным бронхитом включает физические, лабораторные, рентгенологические, функциональные и эндоскопические исследования. Тип физических данных зависит от формы и стадии обструктивного бронхита. По мере прогрессирования заболевания тремор в голосе уменьшается, над легкими возникает стук, а подвижность краев легких уменьшается. Затрудненное дыхание, хрипы при обнаружении принудительного выдоха, мокрые хрипы при обострении. Тон или количество хрипов меняется после кашля.
Рентгенография легких позволяет исключить локальные и диссеминированные поражения легких с целью выявления сопутствующих заболеваний. Как правило, через 2–3 года при обструктивном бронхите отмечается увеличение бронхиального рисунка, деформация корней легких и эмфизема. Диагностическая бронхоскопия при обструктивном бронхите позволяет обследовать слизистую бронхов под мокротой и бронхоальвеолярным лаважем. Бронхография может потребоваться, чтобы исключить бронхоэктазию.
Необходимым критерием диагностики обструктивного бронхита является изучение функции внешнего дыхания. Данные спирометрии (включая ингаляционные тесты), измерение пикового расхода, пневмотахометрия имеют первостепенное значение. На основании полученных данных определены наличие, степень и обратимость обструкции бронхов, нарушение вентиляции легких, стадия хронического обструктивного бронхита.
В комплексе лабораторной диагностики, общих анализов крови и мочи, изучаются биохимические показатели крови (общий белок и белковые фракции, фибриноген, сиаловые кислоты, билирубин, аминотрансфераза, глюкоза, креатинин и ). В иммунологических тестах определяется функциональная способность субпопуляции Т-лимфоцитов, иммуноглобулинов и ЦИК. Определение CBS и газового состава крови позволяет объективно оценить степень дыхательной недостаточности при обструктивном бронхите.
Проводятся микроскопические и бактериологические исследования мокроты и ирригационной жидкости, а для исключения туберкулеза легких проводится анализ мокроты с использованием ПЦР и КУБ. Обострение хронического обструктивного бронхита следует дифференцировать от бронхоэктазов, бронхиальной астмы, пневмонии, туберкулеза и рака легких и легочной эмболии.
Лечение
При остром обструктивном бронхите назначают отдых, пьянство, увлажнение, щелочные и лечебные ингаляции. Назначается этиотропная противовирусная терапия (интерферон, рибавирин и др. ;). При тяжелой бронхиальной обструкции используются спазмолитические (папаверин, дротаверин) и муколитические (ацетилцистеин, амброксол), бронхолитические ингаляторы (сальбутамол, орципреналин, гидробромид фенотерола). Для облегчения выделения мокроты проводятся перкуссионный массаж грудной клетки, вибрационный массаж, массаж мышц спины и дыхательные упражнения. Антибактериальная терапия назначается только при наличии вторичной микробной инфекции.
Целью лечения хронического обструктивного бронхита является замедление прогрессирования заболевания, уменьшение частоты и продолжительности обострений, а также улучшение качества жизни. Основой фармакотерапии хронического обструктивного бронхита является базисная и симптоматическая терапия. Отказ от курения является обязательным требованием.
Базовая терапия включает применение бронхолитических препаратов: антихолинергиков (ипратропия бромид), b2-агонистов (фенотерол, сальбутамол), ксантинов (теофиллин). При отсутствии эффекта от лечения хронического обструктивного бронхита используются кортикостероидные препараты. Муколитические препараты (амброксол, ацетилцистеин, бромгексин) используются для улучшения проходимости бронхов. Лекарства могут вводиться перорально в форме аэрозольных ингаляций, небулайзерной терапии или парентерального введения.
Когда бактериальный компонент расслаивается в периоды обострения хронического обструктивного бронхита, макролиды, фторхинолоны, тетрациклины, бета-лактамы, цефалоспорины назначают на курс 7-14 дней. При гиперкапнии и гипоксемии кислородная терапия является обязательным компонентом лечения обструктивного бронхита.
Прогноз
Острый обструктивный бронхит хорошо поддается лечению. У детей с аллергической предрасположенностью может возникнуть рецидив обструктивного бронхита, что приведет к развитию астматического бронхита или бронхиальной астмы. Переход от обструктивного бронхита к хронической форме является менее благоприятным прогнозом.
Правильная терапия помогает замедлить прогрессирование обструктивного синдрома и дыхательной недостаточности. Неблагоприятными факторами, ухудшающими прогноз, являются пожилые пациенты, сопутствующая патология, частые обострения, продолжающееся курение, плохой ответ на терапию, формирование легочного сердца.
Профилактика
Основными мерами по профилактике обструктивного бронхита являются поддержание здорового образа жизни, повышение общей устойчивости к инфекциям и улучшение условий труда и окружающей среды. Принципы вторичной профилактики обструктивного бронхита предполагают профилактику и адекватное лечение обострений, которые могут замедлить прогрессирование заболевания.
Список литературы
1. Хронический обструктивный бронхит: Методические рекомендации/ Доценко Э. А. , Змачинская И. М. , Неробеева С. И. – 2006.
2. Рецидивирующий обструктивный бронхит у детей младшего возраста: критерии диагностики и терапия: Автореферат диссертации / Лукашова И. В. – 2005.
3. Острый обструктивный бронхит у детей раннего возраста: риск развития и особенности течения/ Денисевич И. О. , Кальченко К. О. // Сборник материалов конференции «Актуальные проблемы современной медицины и фармации — 2015».
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
1. Купирование явлений дыхательной недостаточности и приступов удушья, восстановление дыхательных функций.
2. Ликвидация симптомов интоксикации, улучшение самочувствия, нормализация аппетита и температуры тела.
Немедикаментозное лечение:
1. Адекватная гидратация (обильное теплое питье).
2. Поощрение грудного вскармливания и адекватное питание соответственно возрасту.
3. Постельный режим на период лихорадки и дыхательной недостаточности.
Медикаментозное лечение
Амброксол в таблетках по 30,0 мг 3 раза в день, в течение 7-10 дней; детям до 1 года – сироп 15 мг/5 мл 3 раза в день.
Антибиотикотерапия назначается лишь в случае затяжной лихорадки и наличия других признаков пневмонии: амоксициллин 15 мг/кг 3 раза в день, в течение 5 дней или защищенные пенициллины (амоксициллин + клавулановая кислота 20-40 мг/кг 3 раза в день).
Купирование лихорадки – выше 38,5 (парацетамол – 10-15 мг/кг 4 раза в день).
Лечение сальбутамолом применяют только детям от 1 года в дозах: ингаляции 0,2-0,3мг/кг/сут. или по 1-2 дозы 2-4 раза в сутки, а также в капсулах 2,0 мг по 1 капс. 3 р. в день.
Показания к госпитализации:
1. Астматический статус.
2. Неэффективность бронхолитиков в течение 3 дней.
3. Признаки тяжелой дыхательной недостаточности.
4. Стридор в покое.
Профилактические мероприятия:
— ограничение контактов с больными и вирусоносителями;
— ношение масок и мытье рук членов семьи с заболеванием ОРВИ;
— поддержание оптимального воздушного режима в помещении;
— проведение закаливающих мероприятий.
Дальнейшее ведение, принципы диспансеризации:
1. Повторный осмотр участкового врача через 2 дня или раньше, если ребенку стало хуже или он не может пить или сосать грудь, появляется лихорадка, учащенное или затрудненное дыхание (научить мать, в какой ситуации необходимо срочно вновь обратиться к врачу).
2. При рецидиве обструктивного синдрома ребенок нуждается в консультации и дальнейшем лечении у пульмонолога и аллерголога.
Перечень основных медикаментов:
1. ** Амброксол 30,0 мг табл., 15 мг/5,0 или 30 мг/5,0 сироп
2. *Амоксициллин + клавулановая кислота, таблетки, покрытые оболочкой 500 мг/125 мг, 875 мг/125 мг, порошок для приготовления раствора для внутривенного введения во флаконах 500 мг/100 мг, 1000 мг/200 мг
3. **Амоксициллин 500-1000 мг табл.; 250-500 мг капсула; 250 мг/5 мл пероральная суспензия
4. ** Парацетамол 500 мг табл.
5. ** Сальбутамол 100 мкг/доза; 2 мг, 4 мг капсула; 20 мл раствор для небулайзера
6. **Флутиказон аэрозоль 50 мкг/120 доз, 125 мкг/60 доз, 250 мкг/120 доз
7. Сальметерол 25 мкг/120 доз
8. Сальметерол + флутиказон 25 мкг/50 мкг, 120 доз, 25/125 мкг/120 доз, 25/250 мкг/120 доз аэрозоль, 50 мкг/100 мкг 60 доз, 50/250 мкг 60 доз, 50/500 мкг 60 доз порошковый ингалятор
Перечень дополнительных медикаментов: нет
Индикаторы эффективности лечения:
— купирование обструктивного синдрома;
— нормализация температуры тела;
— исчезновение кашля.
* – препараты, входящие в список основных (жизненно важных) лекарственных средств
** — входит в перечень видов заболеваний, при амбулаторном лечении которых лекарственные средства отпускаются по рецептам бесплатно и на льготных условиях
Источник
